После удаления базалиомы лазером чем обрабатывать
Удаление базалиомы лазером

Базалиома – опасность онкологического заболевания
Опухоль, которая возникает из-за атипичного роста базальных клеток эпидермиса, называется базалиомой. Её характерная особенность заключается в том, что она растёт не в оболочке или капсуле, а произвольно проникая в соседние здоровые ткани, и разрушая их.
Из-за того, что в клетках происходит сбой, они перестают нормально зарождаться, делиться и отмирать, вызывая появление различного рода образований на коже. Поэтому медики относят это новообразование к злокачественным. Однако, даже если озвучен такой диагноз, пациенту не стоит впадать в отчаяние. Среди всех опухолевых заболеваний злокачественного характера, базалиома имеет самый высокий процент выживаемости больных, а также самые лучшие прогнозы эффективности лечения. Во-первых, этот тип опухоли не даёт метастазов в находящиеся рядом органы и ткани, во-вторых, её рост обычно составляет всего лишь около 5 миллиметров в год. С такой скоростью развития, образование хорошо поддаётся лечению. Кроме того, базалиома имеет низкую вероятность возникновения рецидива.
Заболевание редко поражает молодых людей, значительно чаще его можно встретить у тех, кто пересёк пятидесятилетний рубеж. Мужчины в среднем чаще подвержены появлению этого типа опухолей, чем женщины.

Почему у человека может развиться такое заболевание? На сегодняшний день, вопрос этиологии большинства онкологических болезней остаётся открытым. Учёные и медики говорят о том, что возможными факторами, провоцирующими развитие злокачественных опухолей на коже, являются некоторые свойства самой кожи, например, склонность к ожогам и появлению веснушек, а также образ жизни поражённого, например, злоупотребление естественным и искусственным загаром, частые и продолжительные контакты кожи с канцерогенными веществами, влияние ионизирующего облучения.
Техника лазерного удаления опухолей: как это работает
История появления лазерных технологий и использования их в медицинских целях начинается с конца 19-го века, когда впервые начали всерьёз изучаться медицинские свойства светового излучения в отношении человеческого организма, с целью их практического применения. Первым практиком “светолечения” стал датский медик Нильс Рюберг Финзен, который занимался лечением красной волчанки посредством облучения больных угольными дуговыми лампами. В 1903 году учёный получил Нобелевскую премию за свой вклад в медицину.
Уже в 20-х годах прошлого столетия Альберт Эйнштейн впервые разработал теорию о взаимодействии направленного излучения и вещества, которая подразумевала возможность разработки аппаратов для генерации электромагнитных волн, а также квантовых усилителей.
Его наработки, а также работы других учёных – Н. Басова, Ч. Таунса, А. Прохорова, дали возможность американскому инженеру Теодору Мейману в 1960-м году собрать первую в мире лазерную установку, которая позволяла проводить хирургические операции, а также некоторые косметические процедуры. Так, в первую очередь новое изобретение было опробовано для разрушения волосяных фолликулов в человеческой коже.

Уже на момент 1964 года было изобретено три типа лазера:
Между собой они отличались, в основном, длиной волны. Так, особенностью углеродного лазера является длина волнового излучения 10600 нм, за счёт чего его хорошо поглощает водная среда. На его основании был изобретён лазерный скальпель.
Только в 1967 году метод лазерной хирургии был впервые применён для лечения раковых заболеваний кожи. Профессор Эндре Местер проводил некоторые опыты с участием поражённых онкологическими болезнями, а с 1971 года начал лечение больных с незаживающими кожными язвами.
Суть метода заключается в использовании луча света, который проходит через специальную систему зеркал, и пронизывает рабочую среду.
На сегодняшний день, в медицине используется два типа лазерной деструкции новообразований – с введением фотосенсибилизаторов (фотодинамическая терапия), а также без них. Второй способ реже практикуется в современных медицинских учреждениях из-за того, что без фотосенсибилизирующих средств сложнее достигнуть нужной глубины воздействия луча и полностью удалить образование.
Кроме того, такой метод опасен высокой вероятностью возникновения рецидива опухоли. Базосквамозная, склерозирующая и язвенная более 2 сантиметров в диаметре базалиома вообще обладает устойчивостью к лазерной терапии без фотодинамической терапии.
Процедура обычно проводится с использованием углеродного лазера. Воздействие лазерного луча определённой длины приводит к удалению заражённой ткани, при этом здоровые клетки затрагиваются только минимально.
Показания и противопоказания: когда используют лазер
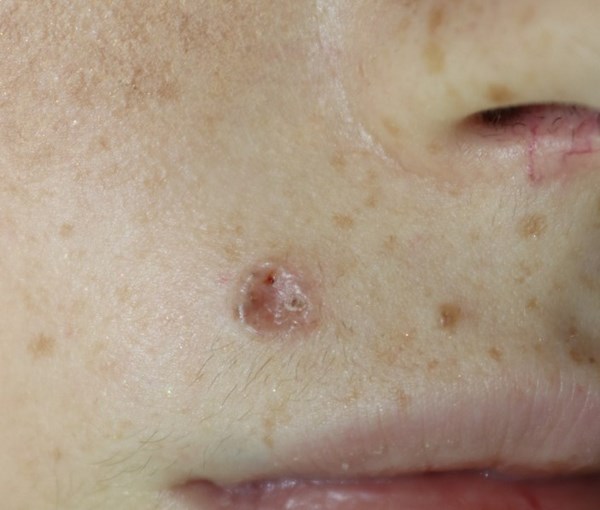
Назначение процедуры происходит при наличии у пациента диагностированной базалиомы на коже. Внешне это новообразование похоже на бородавку или родинку, а, по мере развития, её поверхность может покрываться незаживающей язвой характерного ярко-малинового цвета, ранкой или плёнкой.

Лазерная методика удаления, в сочетании с фотодинамической терапией, эффективна для любых типов базалиом.
Кроме того, опухоль подлежит срочному удалению, если:
Удаление базалиомы лазером не проводится при наличии у пациента таких противопоказаний:
Преимущества и недостатки методики
В целом, способ удаления опухоли лазером медики отмечают как эффективный, а по отзывам пациентов его можно определить как практически безболезненный. Среди других преимуществ лазерной деструкции – отсутствие контакта аппарата с раневой поверхностью, вследствие чего минимизируется вероятность попадания в рану инфекции. Лазерная процедура оставляет лишь незначительные шрамы или рубцы, особенно если образование имело небольшой размер. С его помощью можно безбоязненно проводить повторные курсы, если образуется рецидивирующая опухоль. Заживление кожи и реабилитация после процедуры происходит достаточно быстро.

Вероятность развития рецидива после лазерного удаления незначительно больше, чем после криодеструкции, и составляет примерно 8,2%.
Техника подготовки и процесс удаления образования
Как таковой специфической подготовки от пациента не требуется. Если доктор посчитает нужным, он направляет больного на сдачу некоторых анализов за 7-10 дней до планируемой процедуры.
Удаление лазером производится в условиях амбулатории, например, в поликлинике или в онкоцентре, и для его проведения нет необходимости определять пациента в стационар или открывать ему больничный лист.
Если базалиома расположена на голове или на лице, близко к волосам, их необходимо закрыть, чтобы не допустить воспламенения. Для защиты глаз от попадания лазера и выжигания сетчатки, пациенту предлагается надеть специальные защитные очки.
Пациент снимает все аксессуары и украшения, которые могут помешать доступу луча лазера к опухоли, и располагается на кушетке.
Обычно процесс не доставляет больному особого дискомфорта, однако при необходимости доктор может предложить местное обезболивание.
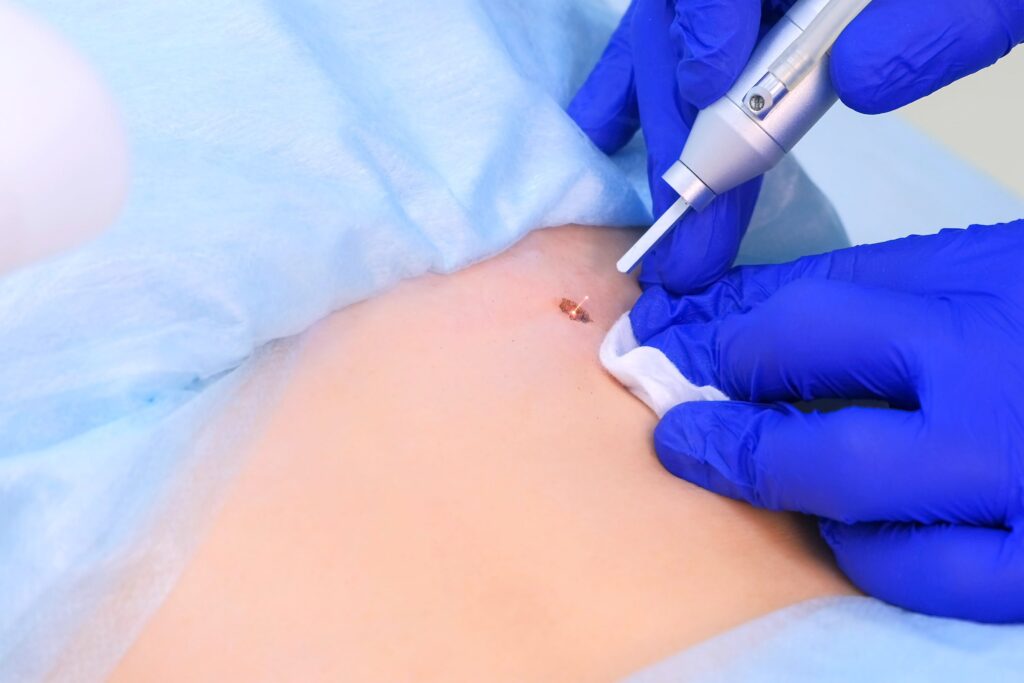
Если процедура проводится без применения сенсибилизирующих веществ, доктор протирает область работы антисептическими средствами и сразу приступает к обработке новообразования лазером. Аппарат оснащён специальной насадкой, которая и фокусирует луч на поражённое место. Действуя как высокоточный электронож, лазерный луч выжигает базалиому, одновременно коагуллируя все повреждённые кровеносные сосуды.
Контакт между поверхностью опухоли и насадкой прибора отсутствует. Когда луч попадает непосредственно на ткани опухоли, клетки в них резко начинают терять влагу, и буквально сгорают.
Деструкция лазером захватывает примерно 3-5 миллиметров здоровой кожи вокруг базалиомы, так как в ней могут содержаться невидимые глазу раковые клетки.
Для тех форм базалиом, которые проявляют высокую устойчивость к воздействию лазерного луча, применяется использование фотодинамической терапии. Перед тем, как подвергнуть поверхность опухоли лазерному разрушению, пациенту вводят специальные препараты, которые усиливают восприимчивость кожи к световому воздействию. Препараты могут вводиться инъекционно, или наноситься на поражённое место в виде мази. Интервал между нанесением вещества и началом процедуры составляет один или два часа.
Реабилитация после лазерного воздействия

Безусловно, уход после процедуры включает особую обработку повреждённой кожи – раневую поверхность необходимо каждый день промывать антисептиком, например, настойкой календулы или слабым раствором марганцовки, хотя бы 2 раза в сутки. Поверх можно накладывать стерильную марлевую повязку, чтобы не допустить попадания патогенных микроорганизмов в рану.
Пока поражённая кожа полностью не заживёт, рекомендуется избегать попадания на кожу прямых солнечных лучей, нельзя загорать в солярии, посещать бассейны, сауну, баню, купаться в открытых водоёмах.
Что касается лазерного удаления с фотодинамической терапией, реабилитация происходит несколько по-другому. Вокруг раны может образоваться отёк, кожа начинает краснеть и шелушиться. Кроме того, присутствуют и болевые ощущения. Для их смягчения рекомендуется принимать противовоспалительные препараты типа Нимесила.
В первые 7-10 дней после деструкции с ФДТ необходимо не только избегать нахождения на открытом солнце – нельзя находится в помещениях с ярким электрическим освещением, а также сидеть перед компьютером или телевизором суммарно более, чем по 7 часов в сутки.
Процесс заживления в таком случае длится до месяца, и сопровождается кожным зудом. Облегчить неприятное ощущение помогают мази с содержанием дигоксина.
Возможные осложнения после процедуры
Лазерное лечение базалиомы относится к наиболее безвредным процедурам удаления раковых новообразований. После него крайне мала вероятность развития кровотечений. Из-за того, что удаление происходит бесконтактным способом, в процессе удаётся избежать инфицирования раны, поэтому после лазерного воздействия практически не возникают воспаления раневой поверхности.
Однако, если образование имеет достаточно большую глубины и обширную площадь, после его деструкции, вероятно, останется рубцовая ткань. Кроме того, место сведения базалиомы может временно потерять чувствительность. Спустя несколько месяцев чувствительность кожного покрова восстанавливается.
Появление воспаления возможно только в случае, если в процессе деструкции, или после, во время заживления раны, не соблюдались правила асептики. Оно проявляется в виде покраснения кожных покровов вокруг корочки раны, в опухании и болезненности кожных покровов. В тяжёлых случаях могут даже развиваться симптомы лихорадки. При появлении таких симптомов необходимо обратиться к лечащему врачу – он выпишет специальную антибактериальную терапию.
Осуществление лазерного разрушения базалиомы – популярный метод, часто используемый для борьбы с этим злокачественным кожным образованием. Он менее болезненный, чем, к примеру, криодеструкция, а процесс реабилитации после него проходит несколько проще.
Современная медицина использует две разновидности лазерной деструкции – с применением фотосенсибилизирующих веществ, и без них. Первый метод считается более предпочтительным, так как показывает большую эффективность. Однако, если тип опухоли позволяет обойтись без ФТД, процедура проводится с использованием только лазерного аппарата, а её результативность целиком зависит от квалификации врача.
После удаления лазером: общие рекомендации
Главная / Статьи / После удаления лазером: общие рекомендации
Удаление лазером кожных новообразований самый популярный метод лечения у дерматологов. Именно этот вид лечения занимает сейчас 90% от всех удалений родинок, невусов, бородавок, папиллом и мозолей. Поэтому расскажем об основных врачебных рекомендациях, которые следует соблюдать после удаления лазером.
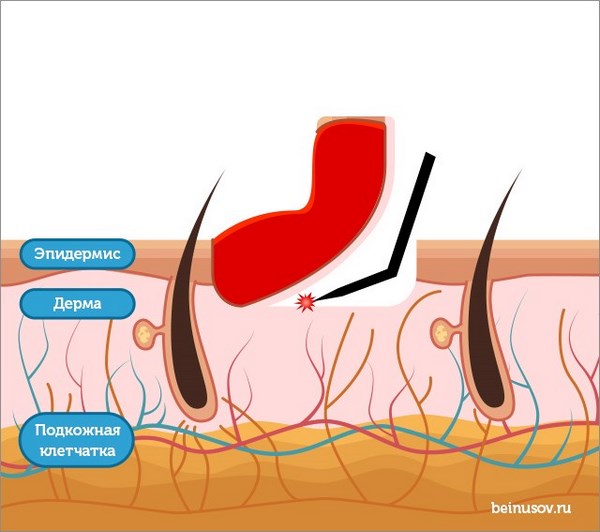
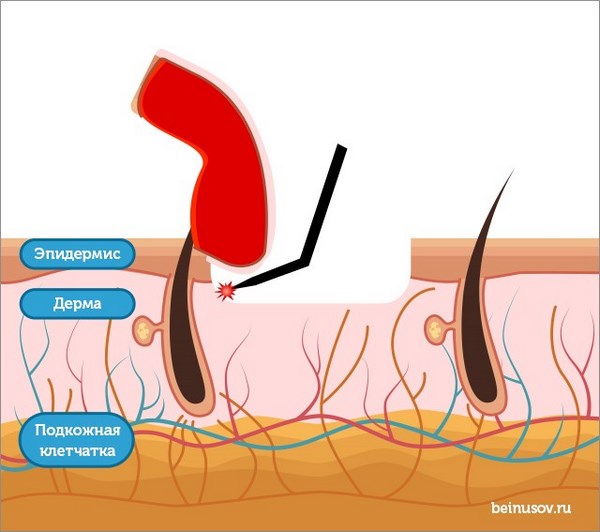
Как воздействует лазер на ткани
Разберемся как воздействует СО2-лазер на ткани при прижигании им новообразований. Врач наводит лазерный пучок на область удаления, попадая в ткани луч отражается и вызывает маятникообразные движения молекул, что приводит к испарению воды из клетки и обугливанию ткани. Часть энергии передается на окружающие клетки, в которых под воздействием высоких температур происходит обратимая денатурация белка. Именно последним эффектом и обуславливается появление красноты и отека вокруг места прижигания.
Но хотелось бы отметить, что поверхность после удаления лазером имеет ряд отличии от других видов ран например после скальпеля или электрокоагуляции:
Благодаря вышеперечисленным признакам, рана после лазера заживает быстрее, практически ни когда не нагнаивается и не вызывает болевых ощущений, и самое главное не приводит к формированию рубцов.
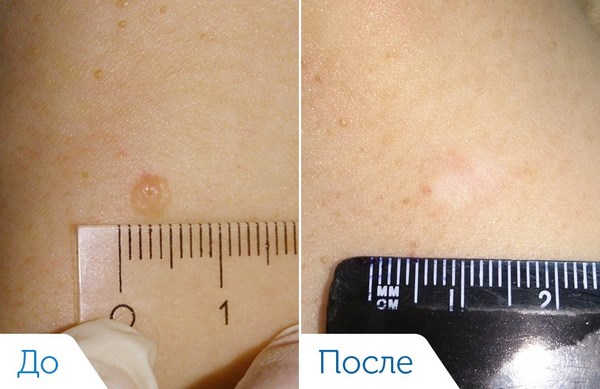
Сколько заживает рана после лазерного удаления
Длительность периода полного заживления зависит от многих факторов:
Уже в конце первых суток по периферии раны увеличивается количество клеток участвующие в регенерации (для сравнения при других методах воздействия только к концу 3-х). К 5-7 отмечается активный процесс ангиогенеза, прорастания новых сосудов. И к 14-20 дня полностью восстанавливается структура ткани без образования рубцовых изменений.
Сколько сохраняется покраснение и отек после лазерной вапаризации
Как мы уже писал выше отек после удаления лазером бывает редко, и быстро проходит. Чаще всего отечность возникает при удалениях на тканях с хорошим кровоснабжением и тонким эпидермисом, например при удалении папиллом на веке, кондилом на половых органах, слизистой ротовой полости. Отек, как правило, появляется через сутки и полностью исчезает через 3 дня. При удалении мозолей и бородавок на стопе и ладони, отека нет, так как гидрофильность тканей в этой зоне низкая.
Покраснение вокруг раны после лазерного удаления встречается не часто, так как кровеносные сосуды запаиваются в зоне воздействия. Как и отек покраснение чаще появляется в зоне где очень тонкая и чувствительная кожа. Покраснение не должно сохраняться более 2-х дней. Если краснота не прошла или стала нарастать, нужно исключать воспаление и обязательно подойти на прием к дерматологу, для осмотра.
Болит ли рана после удаления
Лазер это уникальный метод воздействия на ткани, который вызывает полное разрушение клеток новообразования не воздействует на рядом расположенные здоровые клетки. Мы уже писали выше, что в зоне прижигания не образуется отек, соответственно периферические нервные рецепторы не раздражаются и поэтому болячка, которая формируется после удаления лазером не болит. Конечно если струп находится в месте постоянного давления (например на стопе) или соприкасается с одеждой (бюстгальтер или пояс), то дискомфорт может возникать. Прибегать к приему обезболивающих при этом не приходится, все ощущения в зоне просто неприятных ощущений.
Как ухаживать за раной после прижигания
Струп после удаления лазером плотный и сухой, он плотно закрывает собой поврежденные ткани от попадания бактерий и других веществ. Зачастую дерматологи просто просят не трогать зону прижигания, и при этом ни чем ее не обрабатывать. Носить натуральные ткани, чтобы воздух свободно поступал к этой зоне, так как процессы заживления на открытом воздухе значительно быстрее. А также первую неделю сильно не мочить зону, чтобы болячка не размокала.
При локализации повреждения в трудно доступных и вентилируемых областях, дополнительно рекомендуют:
Чем мазать после удаления
Корочка после удаления лазером образуется сухая и мазать ее не требуется. В местах, где высокий риск размножения бактериальной инфекции (стопы, половые органы) рекомендуют использовать не мази, а присыпку антибактериального препарата Банеоцин. Если было удаление вирусных бородавок, папиллом или кондилом, то также для профилактики рецидива рекомендуют обрабатывать место противовирусными и иммуномодулирующими мазями (алломидин, ацикловир).
Как правильно выбрать метод лечения базалиомы
Около 3 лет я консультирую пациентов в интернете. За это время я убедился, что у нас в стране бытует обманчивое мнение о том, что базалиома (она же базальноклеточный рак кожи) – не серьезная опухоль. Метастазов не даёт, лечится легко, и раком ее называют исключительно формально.
Такое отношение к базалиоме порождает огромное разнообразие методов ее лечения. Многие врачи лечат тем, что есть под рукой. Очень часто игнорируются огромные исследования, которые давно распределили имеющиеся варианты лечения на пьедестале эффективности.
Недавно в «Инстаграме» очень показательная дискуссия развернулась с одним из моих коллег. Ниже привожу комментарии к публикации, на которой базалиома кожи носа размером около 2 см, наиболее вероятно, узловой формы.
Эта дискуссия наглядно показывает, что достоверные исследования эффективности различных методов лечения базалиомы и практика почему-то существуют в параллельных вселенных.
Вы скажете: «А может, доктор прав? Может, действительно эти ваши исследования устарели и передовые доктора уже давно базалиому победили новыми высокотехнологическими методами лечения?»
Для того чтобы разобраться, нужно ответить на несколько важных вопросов:
ПОЕХАЛИ!
Вопрос 1. В чем опасность базалиомы?
Обратимся к фактам, которые подтверждены исследованиями.
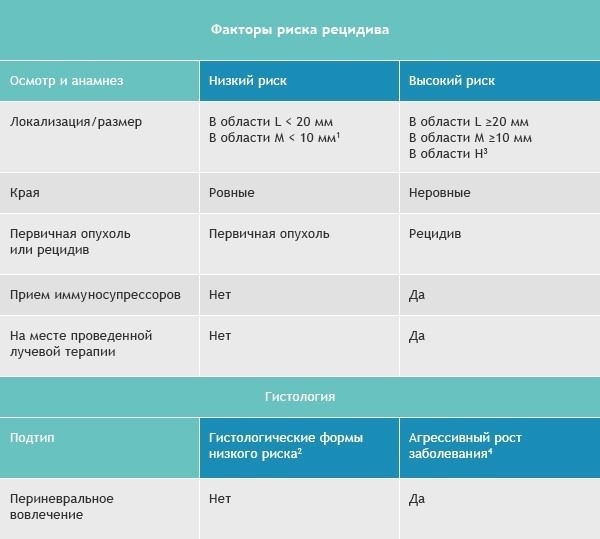
Вопрос 2. Есть ли базалиомы с разной степенью опасности?
Да, различия есть. Существует базальноклеточный рак с высоким и низким риском рецидива. Посмотрите эту таблицу.
Область H: маска лица (включая веки, брови, кожу вокруг глаз, нос, губы [кожу и красную кайму губ], подбородок, нижнюю челюсть, кожу/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени.
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки).
Примечания
Для присвоения опухоли статуса «высокий риск рецидива» достаточно наличия даже одного фактора из правого столбца.
Тактика лечения базальноклеточного рака зависит от степени риска рецидива.
На самый главный вопрос № 3 «Как выбрать лечение при базалиоме?» мы ответим в конце статьи.
Сейчас сделаем подробный обзор наиболее частых методов лечения базалиомы.
Виды лечения базальноклеточного рака кожи
Хирургическое удаление базалиомы
Микрографическая хирургия по Mohs
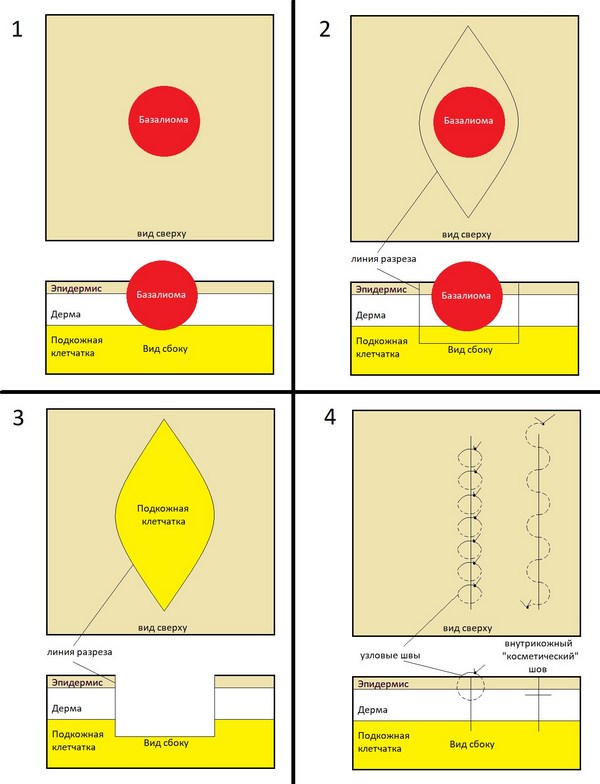
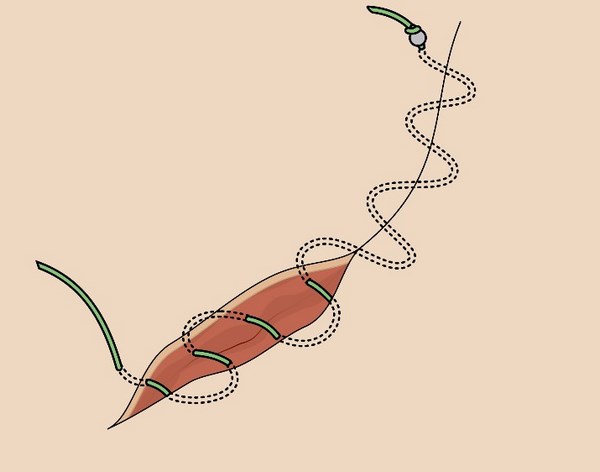
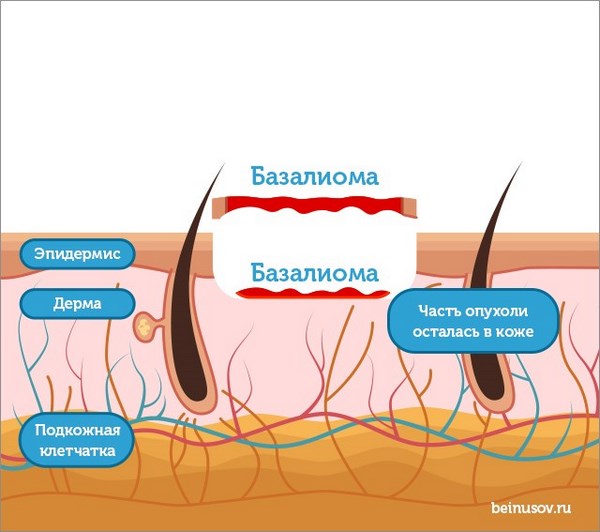
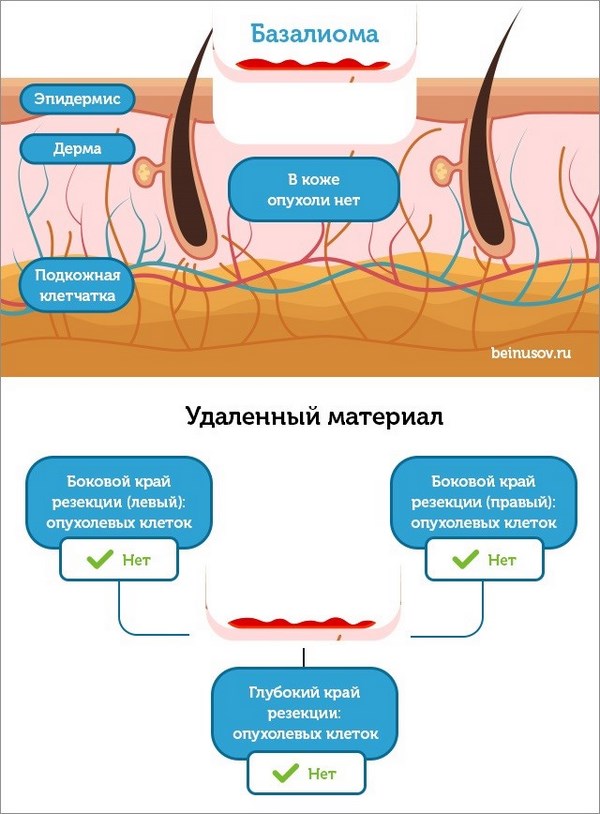
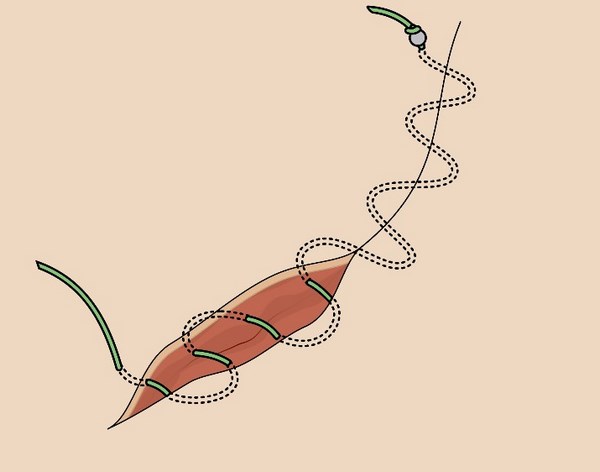
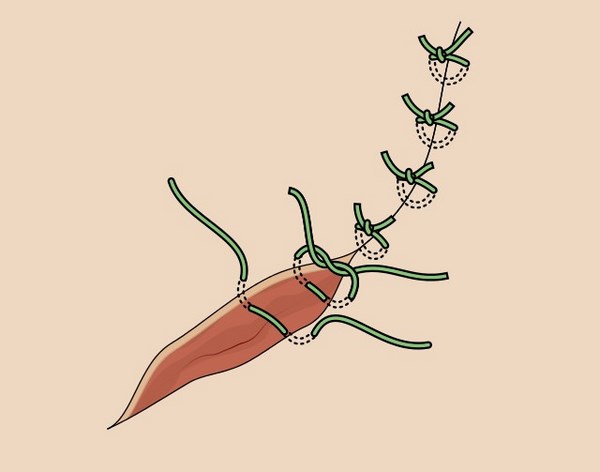
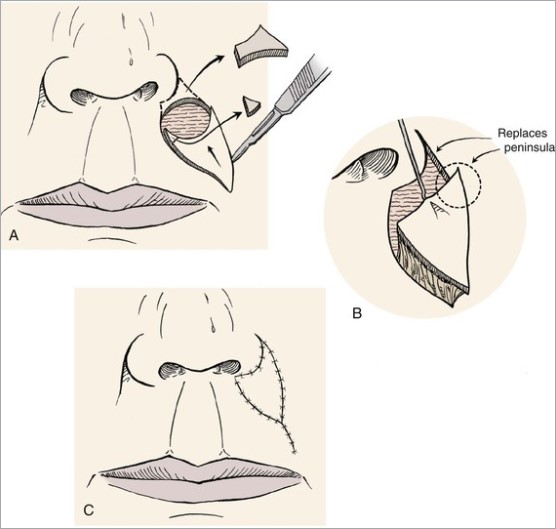
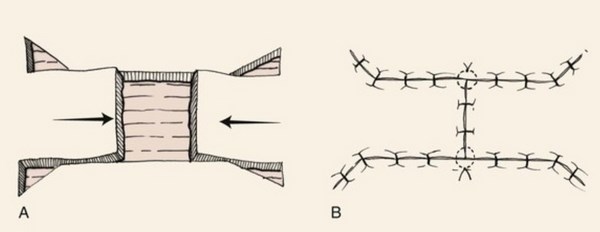
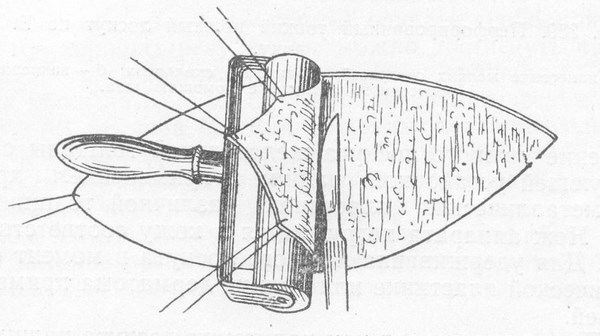
Основная задача любого лечебного подхода при базальноклеточном раке кожи – удалить опухоль из организма полностью. Обычно это происходит так:
1 и 2 – на коже делается разрез, похожий по форме на веретено
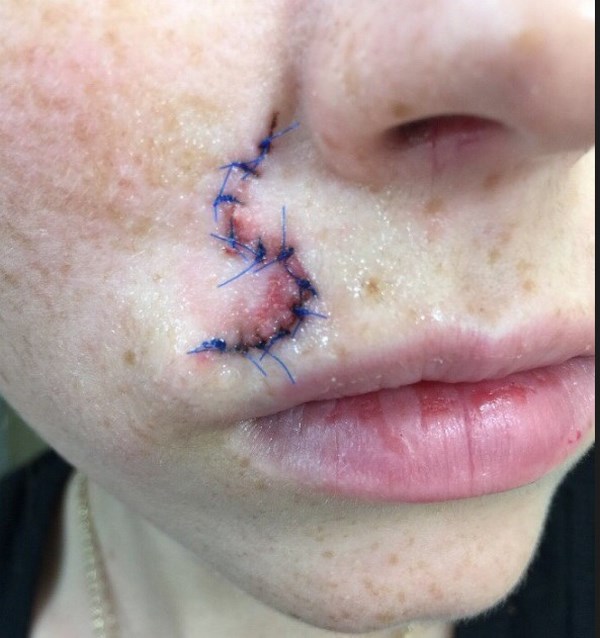
3 – базалиома, вместе с небольшим фрагментом здоровой кожи удаляется, рана не зашита
4 – рана зашивается узловыми швами или внутрикожным швом.
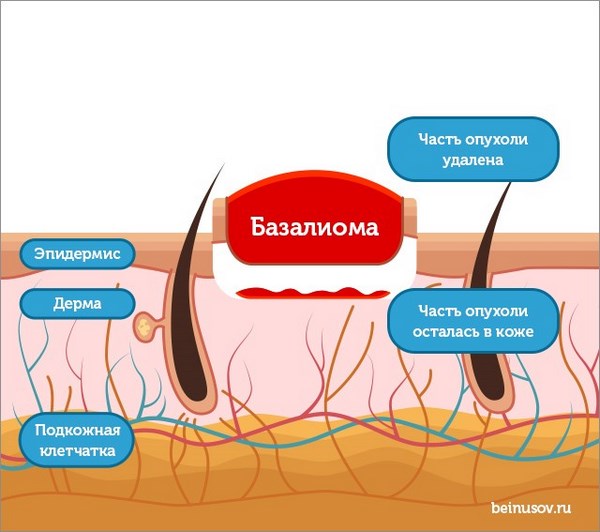
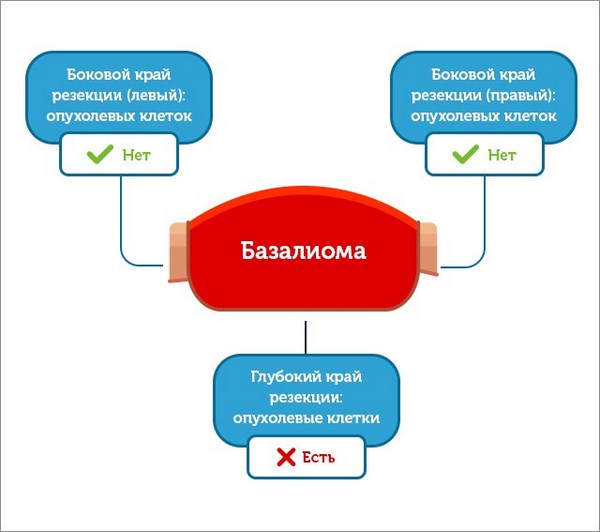
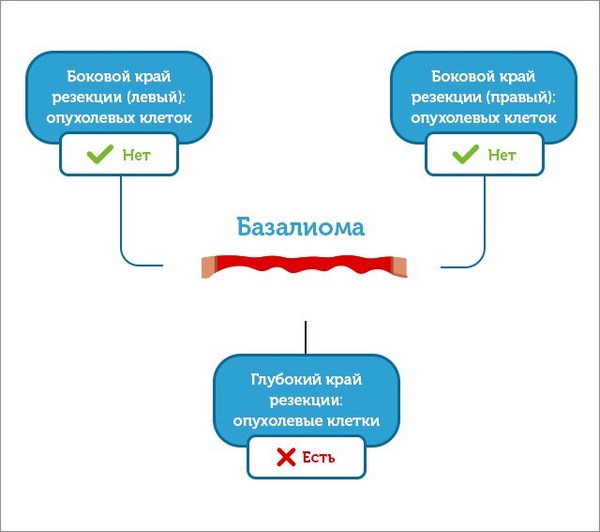
Однако, что, если все получилось менее удачно, чем на первой картинке и опухоль удалена не полностью?
Что если захвата здоровых тканей оказалось недостаточно и часть опухоли осталась в коже, и это неминуемо приведет к рецидиву?
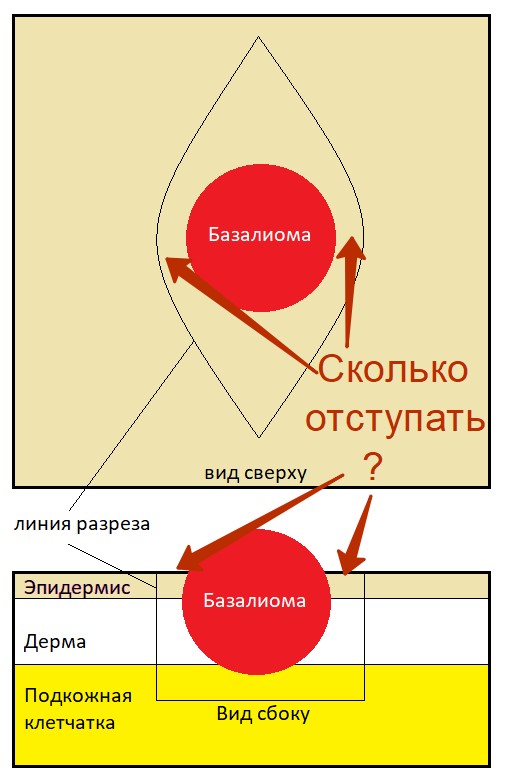
Вы можете предположить: «Так нужно больше отступать! Резать к чертовой матери!» (с)
К сожалению, этот вариант не всегда подходит, потому что 85 % базалиом располагаются на лице и отступать там, как правило, уже некуда.
Что же делать? Как, с одной стороны, на 100% удалить опухоль, а с другой – удалить минимум здоровых тканей?
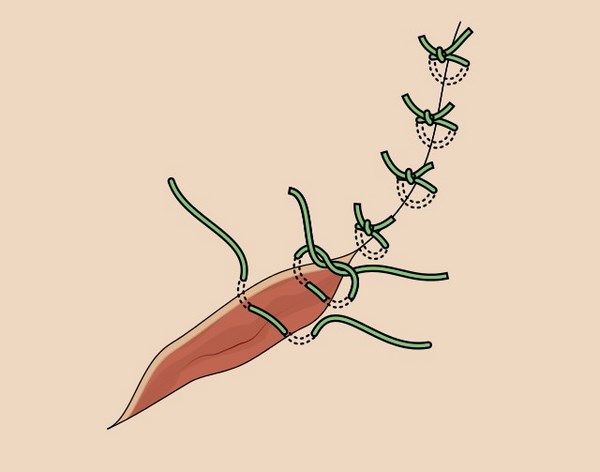
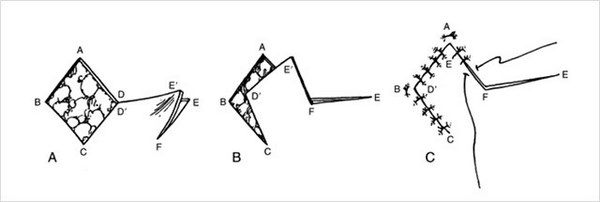
Американский хирург Фредерик Мос (Mohs) еще в 1936 году предложил проводить послойное удаление опухоли с гистологическим исследованием каждого удаленного слоя во время операции.
Это выглядит примерно вот так:
И снова патоморфолог тревожно вглядывается в микроскоп и понимает, что в глубоком крае резекции снова определяются опухолевые клетки.
Все. Рану зашивают, вся бригада, смахнув пот с лица, покидает операционную.
Фото до и после лечения по методу Моса откроются после клика на эту картину
Возможные осложнения – стандартные, как и для любого хирургического вмешательства:
Минусы метода в сравнении с иссечением скальпелем:
О ситуациях, когда именно этот метод оптимально подходит для лечения базалиомы, мы поговорим подробно в конце статьи.
В России мне известна единственная клиника, где применяют удаление по Mohs.
Иссечение скальпелем
При традиционном удалении базалиомы скальпелем перед хирургом стоит та же задача, что и во время микрографической хирургии по Mohs – удалить опухоль полностью.
С другой стороны, т. к. при базалиоме врач, скорее всего, работает с кожей лица, для него важно избежать выраженного обезображивающего рубца после операции.
Отсюда возникает вопрос – cколько нужно отступить от видимого края опухоли, чтобы максимально снизить риск рецидива и, при этом, не удалить человеку половину лица вместе с опухолью? Как определить «золотую середину»?
Здесь опять нам на помощь приходят клинические исследования, и не одно, а целый метаанализ, в который включены данные 1 353 пациентов с базальноклеточным раком кожи из 6 исследований. [6]
Согласно данным этой публикации, отступа в 4 мм будет достаточно для полного удаления первичного (не рецидива) очага базальноклеточного рака кожи размером не более 2 см. 5–6 мм авторы рекомендуют для рецидивов базалиомы и опухолей с высоким риском рецидива, а также агрессивных гистологических типов.
3 основных вида хирургического иссечения при базалиоме
Первый вид, я приводил в качестве примера выше, но мне необходимо привести его ещё раз – удаление из веретенообразного разреза:
После выполнения разреза и удаления опухоли вместе с фрагментом здоровых тканей края раны с помощью небольшого усилия соединяют и накладывают на них швы.
Этот вид закрытия дефекта используют только при очень небольших размерах опухолей, т. к. возможности для стягивания краев раны на лице очень ограничены.
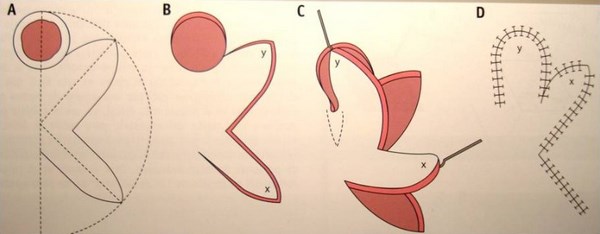
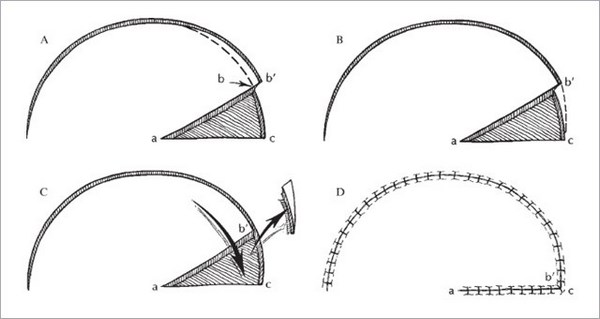
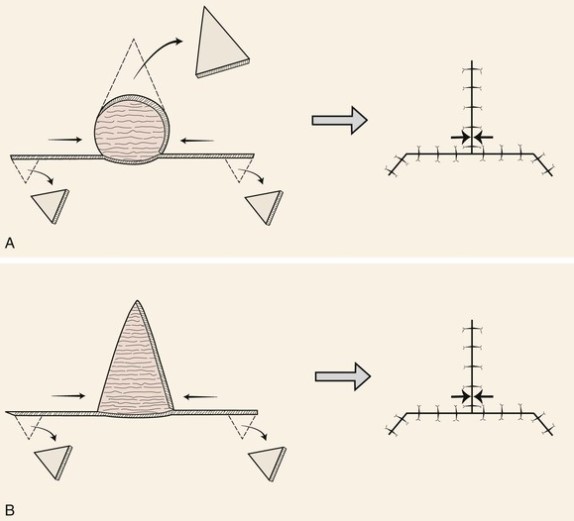
Второй вид – закрытие кожного дефекта, который возникает после удаления базальноклеточного рака, кожными лоскутами. В англоязычной литературе flap surgery.
Существуют основные виды пластики кожными лоскутами.
Не буду приводить весь спектр возможных техник закрытия дефекта кожными лоскутами. Моя задача показать, что вариантов достаточно много. Если вдруг хирург говорит что-то вроде «нет, здесь не удалить хирургически», то, возможно, Вам стоит узнать мнение другого хирурга.
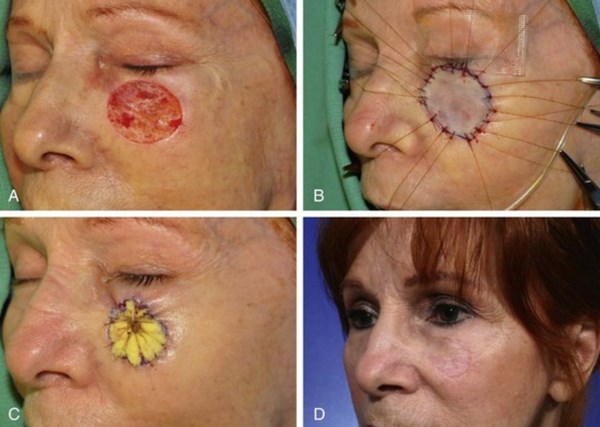
Базальноклеточная карцинома до операции
Сразу после операции
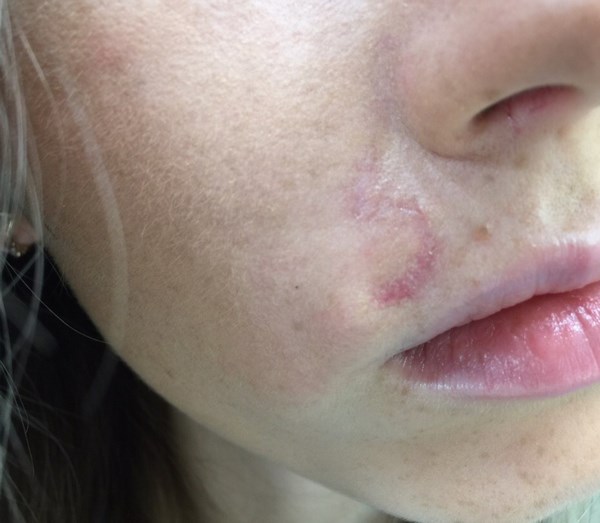
Через 2 месяца после операции
Третий вид хирургии при базалиоме – пересадка кожи
В ситуации, когда ни первый, ни второй вид хирургии не получается применить – остается пластика свободным кожным лоскутом.
После (иногда и во время) удаления опухоли хирург заготавливает фрагмент кожи необходимых размеров на донорском участке. Как правило, это внутренняя сторона плеча, подвздошная область.
Затем донорский фрагмент укладывают на дефект, образовавшийся после удаления опухоли, и пришивают к окружающей коже.
Осложнения при хирургическом удалении базалиомы:
Минусы метода хирургического иссечения скальпелем в сравнении с хирургией по Мосу:
Плюсы:
О ситуациях, когда именно этот метод оптимально подходит для лечения базалиомы, мы поговорим подробно в конце статьи.
Электрокоагуляция, радиоволновой метод, лазер
Эти методы применяют при очень небольших размерах очага базальноклеточного рака, а также, когда есть уверенность, что опухоль не прорастает до подкожной клетчатки. Также важно отметить, что электроэксцизию стоит применять только при расположении опухоли в зоне низкого риска рецидива. В случае, который приведен ниже, базалиома расположена на боковой поверхности грудной клетки.
Поверхностная форма базалиомы
Дерматоскопический снимок поверхностной базалиомы
Схема удаления опухоли методом электроэксцизии выглядит следующим образом:
Кожу рассекают с помощью электрокоагулятора, радиоволнового аппарата или лазера, опухоль удаляют с захватом здоровых тканей.
После удаления материал направляют на гистологическое исследование, в ходе которого определяют тип опухоли и полноту ее удаления. В случае выявления в краях резекции опухолевой ткани или агрессивного типа рака кожи проводят повторную операцию с бо́льшим захватом здоровых тканей либо курс лучевой терапии. К агрессивным гистологическим типам относятся морфеаподобный, базосквамозный (метатипический), микронодулярный.
Базальноклеточный рак кожи, поверхностно-распространяющаяся форма. До и после удаления радиоволновым методом. Между фото около 6 месяцев
Осложнения метода электрокоагуляции (радиоволнового, лазерного) – в крайне редких случаях нагноение или минимальная кровоточивость в раннем послеоперационном периоде.
Минусы метода электроэксцизии в сравнении с хирургическими методами:
О ситуациях, когда именно этот метод оптимально подходит для лечения базалиомы, мы поговорим подробно в конце статьи.
Лучевая терапия базалиомы
Этот вид лечения применяют при базалиоме, когда хирургия невозможна из-за противопоказаний или затруднительна из-за расположения опухоли, например в области век или носа. Кроме этого, опухоли больших размеров также могут быть излечены с помощью лучевой терапии (ЛТ).
Существует 4 вида лучевой терапии при базальноклеточном раке:
ВАЖНО!
Перед назначением лучевой терапии врач должен убедиться, что перед ним именно базалиома. Не меланома, не карцинома Меркеля, а именно базальноклеточный рак.
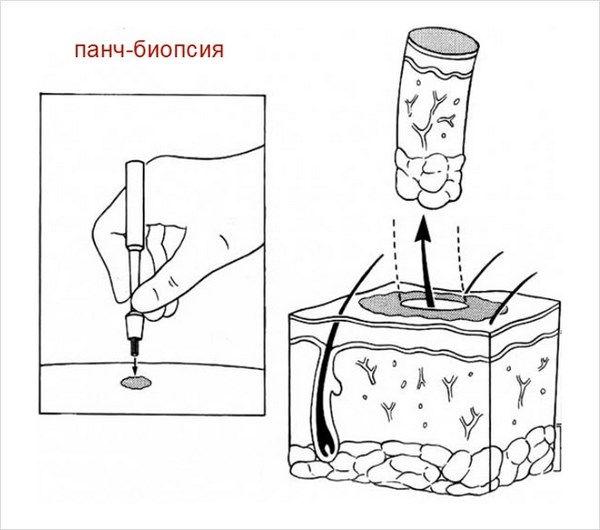
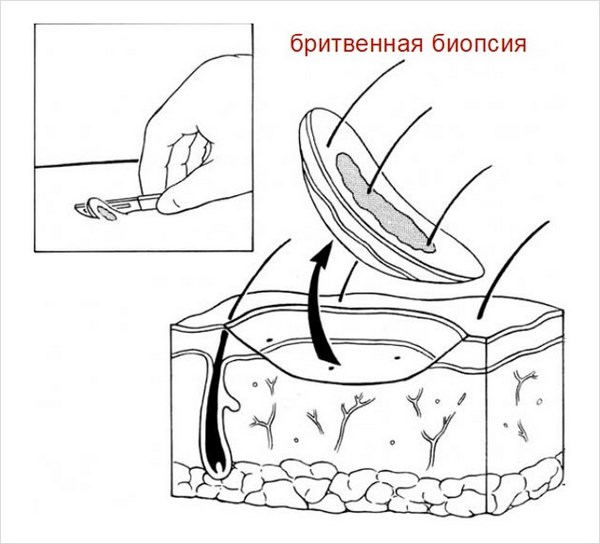
Для подтверждения диагноза удаляют все образование целиком или его фрагмент с помощью панч- или бритвенной биопсии и направляют на гистологическое исследование. Дерматоскопия, соскоб или пункция для цитологического исследования и уж тем более простой визуальный осмотр НЕ заменяют гистологии.
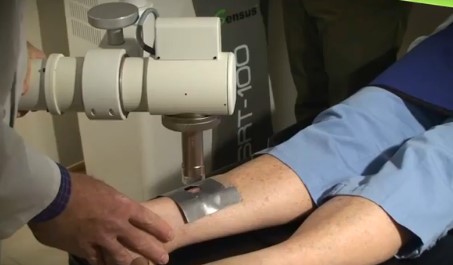
После подтверждения диагноза пациент направляется на лучевую терапию. Аппарат сконструирован таким образом, что лучи не проникают глубже поверхностного слоя кожи. Воздействие на окружающие ткани минимальное.
Пример лучевой терапии при базалиоме
Процедура проведения лучевой терапии при базальноклеточном раке очень напоминает рентгеновское исследование. Один сеанс проходит несколько минут и, как правило, больше времени у пациента уходит на то, чтобы добраться до места проведения процедуры.
Общая доза облучения может варьироваться в зависимости от многих факторов и подается на очаг базальноклеточного рака по частям, в среднем, от 3 до 7 недель. Чем больше размер очага, тем больше сеансов, тем длительнее лечение и тем больше вероятность осложнений. План лечения должен составлять радиолог с учетом особенностей конкретного случая.
Иногда лучевая терапия может быть лучшим выбором в сравнении с хирургией
Одним из вариантов лучевой терапии является брахитерапия. При этом методе применяют другой источник излучения – радиоизотоп, который на короткое время помещают максимально близко к опухоли.
Противопоказания для лучевой терапии при базалиоме:
Осложнения:
Недостатки:
Преимущества в сравнении с хирургическими методами:
О ситуациях, когда именно этот метод оптимально подходит для лечения базалиомы, мы поговорим подробно в конце статьи.
Лечение базалиомы мазями
Применение мазей при базальноклеточном раке кожи может, на первый взгляд, показаться многим пациентам и врачам очень привлекательным. Казалось бы, знай себе, мажь и все пройдёт. Однако, пожалуйста, дочитайте этот раздел до конца, прежде чем начинать искать в интернете «где купить мазь ХХХХХ».
ВАЖНО! Назначение любой мази при базальноклеточном раке нельзя проводить без предварительного определения его гистологического типа. Это вызвано тем, что при морфеаформной, микронодулярной или метатипической форме повышается риск рецидива.
Простой визуальный осмотр, дерматоскопия, соскоб или пункция НЕ заменяют гистологию.
Для этого перед процедурой, с помощью панч- или бритвенной биопсии, удаляют фрагмент опухоли или весь очаг целиком и направляют на гистологическое исследование.
Перечислю мази и, в скобках, их торговые названия в порядке уменьшения количества исследований, доказывающих их эффективность:
Самое важно в этом разделе – показания по применению указанных мазей для лечения базальноклеточного рака кожи. Эти показания сформулированы Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (Food and Drug Administration, FDA) для мази с наиболее доказанной эффективностью – содержащей имиквимод. Однако, на мой взгляд, будет вполне правильным проецировать эти показания на все остальные кремы: [8]
Следующие три пункта для коллег:
Прочитав эти строки, вы увидите, что такой метод лечения может использоваться в очень ограниченном числе случаев.
Кликните на эту картинку, чтобы посмотреть фото до и после лечения базалиомы мазью с имиквимодом. Подставив остальные названия препаратов в поиске, вы увидите аналогичные фото для других средств.
Противопоказания для лечения мазями при базалиоме:
Осложнения:
Минусы:
Плюсы в сравнении с хирургическими методами:
О ситуациях, когда именно этот метод оптимально подходит для лечения базалиомы, мы поговорим подробно в конце статьи.
Фотодинамическая терапия при базалиоме
Перед тем как начать ФДТ, врач должен быть уверен, что удаляет именно базалиому не агрессивного гистологического типа. При морфеаформной, микронодулярной или метатипической форме применение ФДТ нежелательно в связи с повышенным риском рецидива.
Это значит, что перед процедурой удаляют фрагмент опухоли или весь очаг целиком и направляют на гистологическое исследование, после которого подтверждается диагноз «базальноклеточный рак».
НЕ дерматоскопия, НЕ соскоб или пункция и уж точно НЕ простой визуальный осмотр.
Для получения материала для гистологического исследования может быть использована панч- или бритвенная биопсия:
А дальше начинается интересное.
Оказывается, что этот вид лечения не рекомендован FDA для базальноклеточного рака кожи в США (данные от 2016 года) [8]. В то же время онкологические ассоциации (NCCN, например) допускают применение метода. Как же так? Неужели есть какие-то сложности с этим способом лечения? Мне удалось найти два фотосенсибилизатора с наибольшей доказательно базой.
Мой обзор препаратов не претендует на 100%-ю полноту. Однако он точно не будет полным, если я не остановлюсь на фотосенсибилизаторах, которые используются в России, и исследованиях, которые доказывают их эффективность.
Ок, смотрим отечественную литературу. А в ней результаты очень хорошие.
Других исследований с бóльшим числом пациентов или с более длительным периодом наблюдения мне не удалось найти в отечественной литературе.
Получается странная ситуация: по одну сторону океана фотосенсибилизаторы с одними результатами, по другую – с другими.
Мое субъективное мнение: исследования аминолевулиновой и метил-аминолевулиновой кислот кажутся мне более убедительными по причине большего числа пациентов и более длительного времени наблюдения. Именно поэтому, если бы для меня встал вопрос проведения фотодинамической терапии себе любимому, я бы проводил ее с применением метил-аминолевулиновой кислоты. Исследования этого препарата отличаются наибольшим количеством пациентов и максимальным временем наблюдения за развитием рецидива.
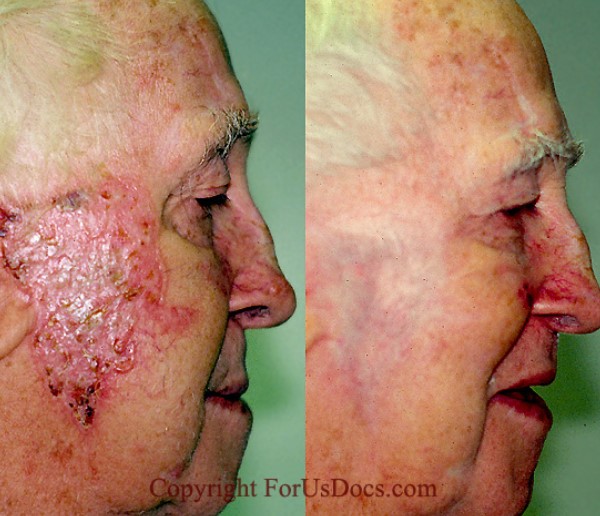
Фото до и после фотодинамической терапии можно посмотреть, кликнув на эту картинку.
Противопоказания для фотодинамической терапии при базалиоме:
Осложнения:
Недостатки:
Преимущества в сравнении с хирургическими методами:
О ситуациях, когда именно этот метод оптимально подходит для лечения базалиомы, мы поговорим подробно в конце статьи.
Криодеструкция при базалиоме
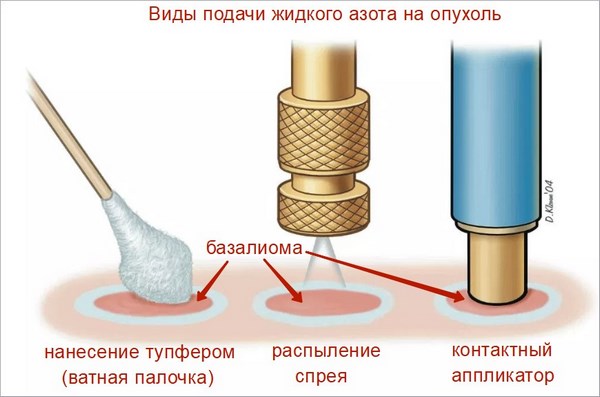
Все просто – опухоль замораживают жидким азотом. В результате клетки базальноклеточного рака разрушаются. Существуют разные способы доставки азота к опухоли – классическая ватная палочка, зонд и аппликатор.
Есть несколько правил правильной криодеструкции, которые необходимо знать пациенту.
Врач должен быть уверен, что с помощью криодеструкции удалит именно базалиому не агрессивного гистологического типа. При морфеаформной, микронодулярной или метатипической форме этого делать не следует.
Для этого используют разные процедуры, например панч- или бритвенную биопсию:
На видео ниже представлен процесс криодеструкции себорейного кератоза – при базалиоме происходит все то же самое. Вы можете увидеть, как по достижении нужной температуры в конкретной точке индикатор приобретает зеленый цвет:
Важно отметить, что при отсутствии индикатора, например при использовании тупфера (он же ватная палочка), нельзя контролировать температуру. Это значит, что ткани могут охладиться недостаточно и, следовательно, вероятность рецидива будет выше.
Фотографии до и после лечения базалиомы методом криодеструкции появятся после клика на эту картинку.
Противопоказания для криодеструкции при базалиоме:
Осложнения:
Минусы:
Плюсы в сравнении с хирургическими методами:
Системное лечение базалиомы
Таргетная терапия
Лечение таргетными препаратами показано пациентам в двух случаях:
Вот примеры ситуаций, в которых таргетная терапия может быть эффективной:
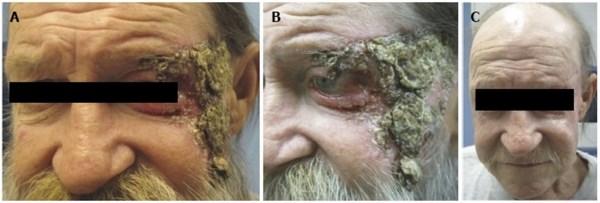
Неоперабельная стадия базалиомы. Источник: ncbi.nlm.nih.gov/pmc/articles/PMC4163765/
Еще буквально 10 лет назад у пациентов, фотографии которых я разместил в этой статье, практически не было шансов пройти путь от картинок «А» к картинкам «С». Крайне токсичные химиопрепараты в сочетании с лучевой терапией не увеличивали среднюю продолжительность жизни пациентов. Этот показатель при метастатической базалиоме составлял около 10 месяцев с момента постановки диагноза. [14]
Однако с открытием Висмодегиба (Vismodegib, торговое название Эриведж) и Сонидегиба (Sonidegib, торговое название Одомзо) ситуация изменилась.
В 2017 году опубликованы результаты мультицентрового двухкогортного исследования эффективности Висмодегиба на 104 пациентах с метастатическим или неоперабельным базальноклеточным раком кожи. Исследование 2-й фазы. [15]
В группе неоперабельной базалиомы (70 человек) отмечено уменьшение опухоли у 38. Другими словами, ответ на лечение был получен у 60 % пациентов. Среди этих 60 % (38 человек) у 20 участников исследования опухоль полностью исчезла и у 18 – был частичный регресс (уменьшение).
В группе базальноклеточного рака с метастазами (таких было 33 человека) у 16 получен частичный регресс, т. е. у 49 % участников наблюдалось уменьшение опухоли в различной степени. К сожалению, полное исчезновение опухолевого очага не развилось ни у одного пациента.
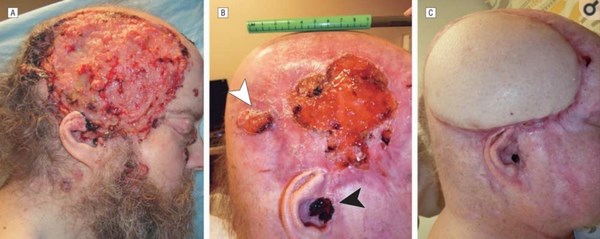
Неоперабельная стадия базалиомы. Источник: ncbi.nlm.nih.gov/pmc/articles/PMC4006072/
К сожалению, у такой эффективности лечения есть и неприятная обратная сторона, связанная с побочными явлениями этого препарата:
На 39-й месяц исследования 96 пациентов из 104 прекратили лечение по следующим причинам.