После удаления аденомы простаты не держится моча что делать
Советы по быстрому восстановлению после радикальной простатэктомии
По прибытии домой из больницы, пациент может более комфортно для себя проводить большую часть времени в режиме ленивца на кресле.
После удаления катетера, начинается новый период «возвращение к пелёнкам». В зависимости от компании-производителя, есть два вида подгузников:
По крайней мере первые несколько недель после декатетеризации подгузник «боксёрского стиля» будет необходим для впитывания мочи, контроль выделения которой может быть трудным и непредсказуемым. Подгузник придётся менять 2-3 раза в день. После некоторого восстановления контроля функции мочевого пузыря будет требоваться уже меньшее количество подгузников в день. Неплохо бы перед сном поменять подгузник на новый, а также прекратить пить жидкости хотя бы после 5-6 вечера.
Что качается питьевой воды – в течение дня нужно выпивать два литра и более (использование двухлитровой бутылки для воды является хорошим способом контроля количества выпитой воды). Кроме того, поддержание цвета мочи неизменным в мочеприемнике является показателем правильного приёма жидкости. Увеличьте потребление воды, если моча становится янтарного цвета или темнеет.
Область мошонки и паха будут раздражаться из-за постоянного промокания мочой. Моющие средства, которые легко наносятся, а затем легко стираются, делая липкую, грязную, раздражённую область чистой и комфортной, значительно облегчают жизнь в этот сложный период. Однако ничто не превосходит хорошую ванну и замачивания после пробуждения утром. Другой альтернативой для защиты кожи от влаги является очищающая и защищающая кожу мазь.
Примерно через три недели после удаления катетера и после того, как вновь практически полностью восстанавливается контроль мочевого пузыря, вы сможете спать без подгузника ночью и по-настоящему наслаждаться комфортным сном. После того, как вы становитесь активным в течение дня, подгузник будет необходим снова.
К этому времени, вы сможете перейти на подгузники стиля бикини, которые обеспечивают большую свободу и более комфортное передвижение. Приобретите хорошо впитывающие виды подгузников, чтобы уменьшить частоту их смены, т.к. к этому времени вы уже будете гораздо более мобильными.
После того как вы станете более мобильными, социально активными, и даже почувствуете, что вы можете вернуться к ограниченному графику работы, вы обнаружите, что отказ от пелёнок в пользу трусов при недержании позволит вам почувствовать себя практически полностью нормальным. При очень незначительном недержании предпочтительным выбором будут трусы, которые имеют кармашек в который можно вложить абсорбирующую прокладку. Это намного лучше по сравнению с тем, чтобы носить подгузники, даже типа «бикини»!
Когда вы, наконец, дойдете до уровня, когда будете почти сухим и лишь изредка в течение дня будут появляться капли, вам пригодится ещё одна классная вещь. Это «воздушная подкладка», которая имеет клейкую ленту на внешней поверхности и прилипает к внутренней поверхности ваших обычных трусов. Приобретите дополнительную длинную впитывающую подкладку.
Она Вам будет нужна в конце восстановления. Только не будьте слишком резвыми и не переусердствуйте нигде: ни на работе, ни при физических упражнениях ни где бы то ни было ещё. Успокойтесь, правильно питайтесь, пейте много жидкости, много отдыхайте, следуйте указаниям врача и окончательно выздоравливайте!
После удаления аденомы простаты
После удаления аденомы простаты и восстановления сознания вас доставят в палату. Весь период нахождения в стационаре вам будет оказываться медицинская помощь. Медперсонал клиники поможет вам комфортно преодолеть ранний послеоперационный период. Врач и медицинская сестра будут наблюдать за вашим состоянием здоровья и при необходимости в любой момент придут на помощь.
После удаления аденомы простаты вам придется остаться в стационаре на несколько дней
Длительность пребывания в больнице после удаления аденомы простаты зависит от вида хирургического вмешательства и вашего общего состояния. Например, открытая аденомэктомия требует более длительной госпитализации, по сравнению с современными методами лечения аденомы простаты. Чем быстрее вы будете восстанавливаться после удаления аденомы простаты, тем быстрее сможете покинуть стационар.
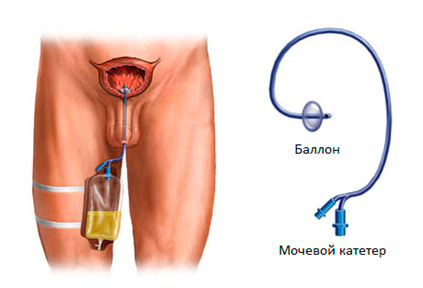
Мочевой катетер после операции
Как вы знаете, в конце хирургического вмешательства врач вводит в мочевой пузырь катетер для оттока мочи. Он представляет собой гибкую трубочку с раздуваемым баллоном на конце. После введения катетера в мочевой пузырь врач раздувает баллон, что помогает удерживать его на месте. Катетер присоединяется к мешку, в котором собирается моча.
Мочевой катетер имеет большое значение в раннем периоде после операции. Он обеспечивает «покой» для послеоперационной раны, что обуславливает ее лучшее заживление. Кроме того он обеспечивает отхождение сгустков крови и фрагментов предстательной железы после операции, что предотвращает острую задержку мочи, которая может развиваться вследствие послеоперационного отека и/или закупорки мочеиспускательного канала сгустками или фрагментами тканей предстательной железы.
Длительность нахождения катетера в мочевом пузыре зависит от вида операции. Например, после лазерной вапоризации его удаляют через 24 часа, трансуретральная резекция аденомы простаты требует двух- или трехдневного нахождения катетера в мочевом пузыре.
Пациенты, у которых до операции отмечались остаточные объемы мочи до 200 мл и более, долгое время испытывают проблемы с мочеиспусканием и после удаления аденомы простаты. Поэтому нередко мужчины могут выписываться домой с катетером в мочевом пузыре. Как правило, требуется четыре – шесть недель для восстановления работы мочевого пузыря, после чего катетер можно удалять.
Процедура извлечения катетера легка в выполнении и абсолютно безболезненна. После сдувания баллона, он безболезненно извлекается из мочевого пузыря в течение нескольких секунд. При этом вы можете испытывать незначительный дискомфорт.
Примесь крови в моче
Как правило, кровь в моче наблюдается в течение нескольких дней после хирургического вмешательства. В первый день после удаления аденомы простаты отмечается наиболее интенсивное окрашивание мочи кровью. В последующие дни интенсивность окрашивания уменьшается, моча становится светлее. Важно в этот период нужно потреблять достаточное количество жидкости, что помогает лучшему отхождению сгустков крови и быстрому восстановлению после операции.
Антибиотики
После удаления аденомы простаты вам необходимо будет принимать антибиотики для профилактики инфекционных осложнений. Антибиотики необходимо принимать и весь период нахождения катетера в мочевом пузыре. Некоторые врачи назначают антибиотики накануне операции, некоторые врачи и вовсе назначают препараты только при появлении признаков инфекции.
Тем не менее, если вам прописали антибиотики, не пренебрегайте рекомендациями врача, лечить инфекцию намного сложнее, чем ее предотвратить.
Болевой синдром
Физическая активность
Вставать с постели после удаления аденомы простаты вы сможете только с разрешения врача. Например, после лапароскопической либо лазерной методики вы сможете встать с постели вечером или на следующее утро. Ранее восстановление активности после операции позволяет предотвратить развитие таких осложнений как формирование сгустков внутри глубоких вен нижних конечностей или закупорка сгустками легочных сосудов.
Дома после удаления аденомы простаты
После того как вы выпишитесь домой, вам необходимо будет соблюдать некоторые рекомендации.
Во-первых, продолжайте потреблять достаточное количество жидкости, не менее двух литров в день.
Во-вторых, избегайте тяжелых физических нагрузок. Это может спровоцировать развитие осложнений после операции, например, кровотечения.
В-третьих, избегайте напряжения при дефекации. Соблюдайте сбалансированную диету для предотвращения запоров. При возникновении запора обратитесь к врачу, доктор пропишет вам препараты, которые помогут справиться с возникшей проблемой.
Не злоупотребляйте напитками, содержащими кофеин, они также могут спровоцировать развитие такого осложнения как кровотечение. Разрешается потреблять не более трех порций чая, кофе, колы и других кофеин содержащих напитков в день.
Избегайте употребления алкоголя как минимум первые две недели после удаления аденомы простаты. Алкоголь расширяет кровеносные сосуды и тем самым повышает риск развития кровотечения.
Желательно не садиться за руль первые 3-4 недели после операции.
Как минимум на четыре недели после удаления аденомы простаты нужно забыть о сексуальной жизни.
Полное восстановление после операции может занять от нескольких недель до нескольких месяцев. В среднем, требуется 6-12 недель, чтобы произошло полное заживление простаты после операции. Полный эффект от операции, как правило, развивается через 8-12 недель. Процесс восстановления контроля над мочеиспусканием может занять 3-6 месяцев.
Наиболее часто мужчин интересуют следующие вопросы:
Как измениться моя сексуальная жизнь?
Разовьется ли у меня недержание мочи после операции?
Понадобиться ли мне повторное лечение после удаления аденомы простаты?
Ответы на эти вопросы вы сможете найти в статье «Осложнения после удаления аденомы простаты».
Профилактика и лечение воспалительных осложнений после трансуретральной резекции аденомы предстательной железы
Одной из сложных проблем урологии на современном этапе является внутрибольничное инфицирование и развитие инфекционно-воспалительных осложнений в послеоперационном периоде. Трудность лечения госпитальной инфекции связана с селекцией и распространением в хирургических стационарах резистентных к большинству антибактериальных препаратов штаммов возбудителей, а также с возникновением вторичного иммунодефицитного состояния больных в послеоперационном периоде, на фоне которого эффективность антибактериальной терапии оказывается снижена. Применение природных и синтетических антибиотиков подавляет защитные иммунные реакции, усиливая имеющуюся иммуносупрессию, оказывает неблагоприятное влияние на физиологические процессы в тканях, ведет к развитию дисбактериоза, создавая тем самым условия для эндогенного инфицирования мочевых путей условно-патогенной флорой [1].
Несмотря на применение современных методов профилактики, совершенствование методов стерилизации инструментария и соблюдение санитарно-гигиенических требований, трансуретральные эндоскопические операции, в том числе трансуретральная резекция аденомы предстательной железы, сопровождаются инфекционно-воспалительными осложнениями (ИВО). Частота возникновения ИВО после трансуретральной резекции аденомы предстательной железы достаточно высока и достигает 29,8% [2–4]. Поэтому профилактика ИВО является актуальной проблемой, которая до сих пор до конца не решена.
Указанные ИВО наиболее часто встречаются в виде пиелонефрита, уретрита, фуникулита, эпидидимоорхита, простатита, цистита. Причина возникновения таких осложнений чаще всего связана с обострением хронического инфекционного процесса на фоне дренирования мочевого пузыря уретральным катетером или цистостомическим дренажом [4–6]. Основными возбудителями инфекций являются грамотрицательные бактерии семейства Enterobacteriaceae (прежде всего Escherichia (E.) coli), а также Enterococcus spp., Staphylococcus (S.) spp., S. epidermidis, S. aureus, Citrobacter spp., Streptococcus spp., Enterobacter spp. Немаловажную роль в генезе послеоперационных ИВО играет внутрибольничная инфекция Pseudomonas (Ps.) aeruginosa, E. сoli, Proteus spp. [7–9]. Она обладает высокой резистентностью к воздействию большинства антибактериальных препаратов. Процесс, вызванный внутрибольничной инфекцией, имеет наиболее тяжелое течение и нередко сопровождается развитием гнойно-деструктивных изменений органов мошонки [4, 10].
Развитие ИВО трансуретральных электрохирургических вмешательств на простате определяется множеством факторов. К этим факторам относятся: наличие хронического пиелонефрита, простатита, цистита, наличие цистостомического дренажа, катетеризации мочевого пузыря в предоперационном периоде, неадекватное проведение предоперационной противовоспалительной и иммунокорригирующей терапии, методика трансуретральной резекции аденомы предстательной железы, наличие сопутствующих заболеваний, особенно сахарного диабета, состояние иммунитета и др. [4, 9, 11].
Хирургическое вмешательство, как правило, приводит к индуцированию иммунодефицитных состояний в организме, проявлением которых чаще всего является формирование гнойных осложнений.
В связи с хирургической травмой в зоне раны происходит активация клеток воспаления, таких как макрофаги, нейтрофилы, эндотелиальные клетки и фибробласты. Эти клетки вырабатывают провоспалительные цитокины: интерлейкин-8 (ИЛ-8), фактор некроза опухолей (ФНО)-α, ИЛ-1, ИЛ-6, ИЛ-12, под действием которых повышается температура тела, частота пульса, развивается лейкоцитоз. Это состояние называется синдромом системного воспалительного ответа. Одновременно вырабатываются цитокины, вызывающие компенсаторный противовоспалительный ответ. Иммунная система контролируется равновесием выработки про- и противовоспалительных цитокинов. Выявлено, что при остром синдроме компенсаторного противовоспалительного ответа повышается риск развития инфекционных осложнений. Стратегия профилактики и лечения гнойно-септических заболеваний должна учитывать существующий в организме баланс про- и противовоспалительных реакций [12, 13].
Страдают аденомой предстательной железы чаще мужчины пожилого и старческого возраста, имеющие отягощенный сопутствующими заболеваниями соматический статус, со снижением иммунологической реактивности. Процесс старения проявляется прогрессивным снижением функциональной активности реакций врожденного и приобретенного иммунитета, что является главной причиной развития ИВО. Хирургическая операция приводит к дальнейшему снижению всех реакций иммунной системы: фагоцитоза, гуморального и клеточного иммунитета. В первую очередь происходит уменьшение общего числа фагоцитирующих клеток, снижение их способности захватывать, переваривать и убивать микробные клетки [14].
Главной целью антимикробной профилактики в урологии является профилактика инфекции, связанной с вмешательством, а не инфекции, уже имеющейся у пациента.
В урологической практике проводят профилактику развития как симптоматической инфекции мочевыводящих путей (ИМП) (острый пиелонефрит, простатит, эпидидимит, уросепсис), так и тяжелой раневой инфекции.
Риск инфицирования во время операции зависит от состояния пациента, вида хирургического вмешательства и окружающих факторов.
При антибактериальной профилактике ИВО урологических вмешательств, в том числе трансуретральных операций на предстательной железе, необходимо придерживаться двух принципов профилактики [15].
Перед трансуретральными операциями обязательна антибактериальная профилактика, даже при отсутствии ИМП перед операцией. Инфицирование возможно как во время операции (из вскрывающихся инфицированных ацинусов простаты, нестерильного ирригационного раствора, инструментария, кожи пациента), так и после вмешательства — установка уретрального катетера приводит к восходящему инфицированию мочевых путей [15, 16].
Первоначально назначают антибиотик широкого спектра действия, но как только становятся известны данные бактериологических анализов, его заменяют на антибиотик узкого спектра действия, основываясь на данных чувствительности микроорганизмов [15–18].
При первоначальном выборе антибиотика при поступлении больного в стационар необходимо помнить, что основными возбудителями внебольничной мочевой инфекции являются грамотрицательные микроорганизмы семейства Enterobacteriaseae, и в частности — E. coli, Klebsiella pneumoniae, Proteus mirabilis, а также грамположительные микроорганизмы — Enterococcus faecalis, S. aureus, S. saprophyticus, S. epidermidis. У больных с внебольничными штаммами микроорганизмов, как правило, отмечается хорошая чувствительность ко многим антибиотикам, если пациент не лечился антимикробными препаратами в течение длительного времени амбулаторно [15–19].
Время назначения антибактериальной профилактики и длительность периоперационной профилактики имеют большое значение.
Необходимо применять антибиотик до начала хирургического вмешательства, для профилактики раневой инфекции. В начале операции необходим высокий уровень антибиотика в крови. Если антибиотик назначается больному более чем за 1 ч до операции, отмечается увеличение частоты послеоперационной инфекции. Не рекомендуется применять один и тот же антибиотик для лечения и профилактики, необходимо использовать антибиотики, создающие высокую концентрацию в моче, периодически менять препараты для антибактериальной профилактики в клинике, для уменьшения селекции резистентных штаммов микроорганизмов [7, 15].
Многие антибактериальные лекарственные средства могут применяться при периоперационной профилактике, среди них цефалоспорины 2-го поколения, фторхинолоны, защищенные β-лактамы. К лекарственным средствам резерва относятся аминогликозиды, цефалоспорины 3-го и 4-го поколений, ингибиторзащищенные β-лактамы, карбапенемы и ванкомицин. Эти препараты должны назначаться с целью профилактики крайне редко и осторожно, только если есть уверенность в контаминации места операции полирезистентными госпитальными штаммами [15, 19].
При назначении антимикробных препаратов определяющее значение имеет резистентность микроорганизмов к антибиотикам. При анализе чувствительности основных возбудителей госпитальной ИМП в урологических стационарах отмечается следующее.
Pseudomonas aeruginosa наиболее чувствительна к цефтазидиму, карбапенемам (меропенем, имипенем), нетилмицину, менее чувствительна к амикацину и цефепиму.
E. coli: высокая чувствительность к цефтазидиму и левофлоксацину, далее к цефотаксиму, цефоперазону, цефуроксиму, ципрофлоксацину, норфлоксацину, гентамицину, фосфомицину.
Enterococcus faecalis наиболее чувствителен к ванкомицину, фуразидину, нетилмицину, гентамицину, доксициклину.
Enterobacter spp.: высокая чувствительность к имипенему, меропенему, цефтазидиму, цефепиму, амикацину, левофлоксацину, менее — к гентамицину, цефотаксиму.
Streptococcus spp. чувствителен к ванкомицину, цефотаксиму, фуразидину, гентамицину, ципрофлоксацину, норфлоксацину.
Staphylococcus epidermidis чувствителен к ванкомицину, цефотаксиму, гентамицину, нетилмицину, цефалексину, оксациллину, доксициклину, фуразидину.
Таким образом, наиболее значимыми для лечения ИМП в настоящее время являются: карбапенемы — меропенем, тиенам; ванкомицин (для грамположительных); цефалоспорины — цефтазидим (фортум), цефепим (максипим), цефотаксим (клафоран); аминогликозиды — нетилмицин, амикацин, гентамицин; фторхинолоны — левофлоксацин (таваник), ципрофлоксацин, норфлоксацин (нолицин); для лечения грамположительных — фуразидин (фурагин) [18–21].
Из этих препаратов к группе резерва обычно относят карбапенемы, ванкомицин, цефтазидим, цефепим, аминогликозиды, фторхинолоны, сульперазон, метронидазол.
Необходимо помнить о внутритканевой фармакокинетике, т. е. убедиться, что достигнута терапевтическая концентрация выбранного антибиотика в тканях [20].
При отсутствии эффекта в течение 72 ч от начала терапии нужно пересматривать антимикробную терапию. При неэффективности выбранного антибиотика необходимо заменить его на альтернативный препарат, относящийся к другому классу антибиотиков (фторхинолоны на β-лактамы, β-лактамы на аминогликозиды и т. д.), или комбинации фторхинолонов с аминогликозидами, либо β-лактамные антибиотики с аминогликозидами [17, 21–23].
Проблема лечения ИМП заключается в частоте заболеваний и персистенции микроорганизмов в мочевых путях, на дренажах, катетерах, камнях. Антибактериальное лечение ИМП на фоне обструктивных уропатий не только неэффективно, но способствует селекции и размножению резистентных штаммов микроорганизмов. Эффективное лечение антимикробными препаратами возможно только после дренирования мочевых путей и устранения обструкции оперативным путем. Временное дренирование обструктивной уропатии катетерами и дренажами, являющееся лечебной процедурой, также открывает входные ворота инфекции, появляется новый очаг инфекции для организма, который проявляется в виде асимптоматической бактериурии. При отсутствии клинических проявлений инфекции асимптоматическая бактериурия не требует лечения. При подготовке пациента к операции с бактериурией необходима антибактериальная подготовка за 1–2 дня до операции; иногда достаточно антибактериальной профилактики за 1 ч до операции [7, 18, 22].
Применяемый антибиотик должен покрыть спектр наиболее часто встречающихся возбудителей инфекции. Все препараты назначают в разовой дозе за полчаса при внутривенном введении или за 1 ч при внутримышечном введении — для достижения максимальной концентрации в тканях во время операции. Одной дозы антибиотика в большинстве случаев достаточно. Следующая доза антибиотиков необходима в случае контаминации раны во время операции — в течение 48 ч, но уже в качестве терапии, а не профилактической меры. Необходимо использовать ступенчатую терапию — перевод на пероральный способ приема с внутривенного для препаратов, имеющих две лекарственные формы, в частности левофлоксацин, офлоксацин, ципрофлоксацин, амоксиклав, некоторые цефалоспорины, что дает им фармакоэкономические преимущества [20, 22].
Антибактериальная профилактика никогда не компенсирует плохую оперативную технику, она является лишь одним из компонентов в управлении профилактикой инфекции. Необходимо строго соблюдать другие важные условия, способствующие профилактике госпитальной инфекции [7, 15, 20, 21]:
Интраоперационный риск развития ИВО при трансуретральных эндоскопических операциях на предстательной железе связан со вскрытием инфицированных ацинусов простаты во время резекции, с инфицированным ирригационным раствором. Рекомендуемые антибиотики: фторхинолоны, ингибиторзащищенные аминопенициллины, цефалоспорины 2-го поколения, фосфомицин. Альтернативой служат ко-тримоксазол и аминогликозиды [15, 22, 23].
Около 50% возбудителей в негоспитальной ИМП кишечной группы резистентны к амоксициллину и 30% — к триметоприму. Ограничивает применение антибиотиков при эмпирической терапии ИМП наличие не более 20% резистентных штаммов микроорганизмов в регионе или стационаре. Энтерококки сейчас занимают лидирующее место среди возбудителей ИМП после колиформ. Они наиболее часто встречаются у пожилых и катетеризированных пациентов и имеют природную внутреннюю резистентность ко многим цефалоспоринам и аминогликозидам [20–24].
Рекомендации по периоперационной антибактериальной профилактике в урологии (Рекомендации Европейской урологической ассоциации, 2000–2003 гг.) приведены в таблице 1 [25]. В таблице 2 представлены общие рекомендации, разработанные в отношении лечения внебольничной ИМП и применяющиеся в случае развития госпитальной ИМП [15].
Общепринятой мерой профилактики ИВО до настоящего времени остается антибиотикотерапия, которая вносит определенный вклад в подавление реакций фагоцитоза и презентации антигена, что может приводить к развитию транзиторной иммуносупрессии.
В настоящее время широкое применение находят вспомогательные, эфферентные методы профилактики ИВО, такие как озонотерапия, непрямое электрохимическое окисление крови. Наряду с антибиотикопрофилактикой, широкий спектр клинической эффективности этих методов дает возможность использовать их для воздействия на основные патогенетические звенья послеоперационных ИВО.
Озонотерапия положительно влияет на функциональную активность иммунной системы, а также способствует снижению активности воспаления. Показано, что озон потенцирует действие других лекарственных препаратов: под его воздействием мембраны клеток становятся более рыхлыми, что облегчает доступ лекарства в клетки. При сочетанном применении озона и антибиотиков доза последних может быть снижена в 2 раза [16, 17].
Метод непрямого электрохимического окисления крови детально разработан и широко используется во многих сферах медицины. При применении с этой целью гипохлорита натрия в качестве высокоактивного электрохимического детоксикатора широкого спектра действия был выявлен ряд свойств этого препарата: дезагрегационное, антикоагулянтное, антигипоксическое, иммуностимулирующее, бактерицидное и др. Все вышеперечисленное позволяет использовать этот метод с целью профилактики ИВО трансуретральных эндоскопических операций.
Антибиотикопрофилактика, несомненно, снижает риск возникновения ИВО, но далеко не всегда позволяет их избежать, а в ряде случаев оказывается неэффективной [18]. Необходимо подчеркнуть, что проблема профилактики ИВО требует комплексного, всестороннего подхода. Применение антибактериальных препаратов является лишь частью общих профилактических мероприятий. Продолжается интенсивный поиск оптимальных методов предупреждения ИВО.
Литература
Э. М. Мустафаев
А. Г. Мартов, доктор медицинских наук, профессор
А. Г. Наумов
В. Н. Синюхин, доктор медицинских наук, профессор
Ф. Шакир, кандидат медицинских наук
Д. С. Меринов, кандидат медицинских наук
А. В. Амелин
Е. Н. Степанова, кандидат медицинских наук, доцент
А. Ю. Ткаченко
НИИ урологии, ГКУБ № 47, РМАПО, Москва