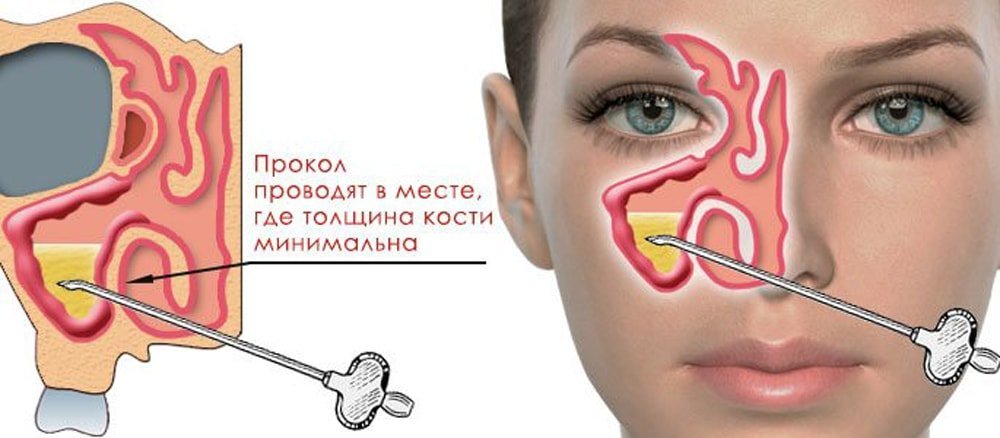
После прокола гайморита постоянно заложен нос что делать
Прокол при гайморите
Иногда обычный насморк может привести к тяжелому осложнению в виде гайморита. Данное заболевание представляет собой воспаление носовых пазух и возникает как следствие слабого иммунитета, при котором организм не справляется с атакой вирусов.
Причины и особенности развития гайморита
Насморк не является единственной причиной для развития заболевания. К ряду возбудителей гайморита стоит дополнительно отнести:
При гнойном гайморите возникают трудности с оттоком экссудата вследствие отеков слизистой оболочки, из-за чего и образуется гной. Заболевание опасно высоким риском развития отита, бронхита и менингита, осложнений зрения, инфицирования слуховых каналов. Риск осложнений гайморита повышается при отсутствии должного лечения.
Выявить гайморит можно по нескольким симптомам:
Для чего нужен прокол
В особо сложных случаях стандартные методы лечения не помогают, и требуется проведение процедуры прокола носовой пазухи. Ее применяют для быстрого удаления скопившегося экссудата в околоносовых пазухах и облегчения состояния больного.
Потребность совершения прокола определяется врачом после проведения осмотра и получения снимка носовой полости. Иногда пункция проводится с целью понять причины развития заболевания. Для этого собираются гнойные выделения для лабораторного анализа.
Врачи воздерживаются проводить данную процедуру, если есть возможность лечения заболевания иными методами. Однако в отдельных особо тяжелых случаях (острый гнойный гайморит) и при патологиях, когда отсутствие лечения грозит серьезными последствиями для организма человека, ее не избежать, так как гной может достигнуть мозговых отделов. Это грозит воспалениями оболочек головного мозга, оболочек глаз, что потребует моментального хирургического вмешательства, имеющего не всегда положительные последствия.
Как проводят операцию
Ее делают в верхней части нижнего носового хода, где носовая перегородка более тонкая. Сама процедура почти безболезненная за счет местной анестезии. Для нее используется специальная игла с изогнутым концом и держателем, позволяющим контролировать процесс введения иглы. Операция недолгая, она представляет собой единичный прокол с небольшим давлением и возможным вращением. Затем к игле присоединяется шприц для выкачки гноя.
После удаления гнойного содержимого пазух, требуется проверить место прокола на отсутствие отеков, общее состояние пазухи, промыть все физраствором и через иглу ввести препараты с антибактериальным и противовоспалительным действием. После извлечения иглы пациенту следует 15 минут побыть на боку в лежачем состоянии. В нос вставляется тампон для сбора оставшейся жидкости.
Снижение температуры и уменьшение болевых ощущений происходит сразу после пункции. К мифам о терапии относится страх того, что прокол останется навсегда, но место прокола затягивается за 2-3 дня, и заживает полностью в течение одного месяца. Обычно достаточно одного хирургического вмешательства, но при осложнениях может потребоваться повторный прокол.
Плюсы и минусы пункции против гайморита
Положительные стороны метода:
К недостаткам терапии относится то, что некоторым пациентам приходится делать ее повторно. Обычно это связано не с ее неэффективностью, а другими факторами, провоцирующими развитие гайморита. Обычно это наличие кисты, полипов, искривление носовой перегородки или другие аномалии организма. Без устранения главной причины гайморит способен возвращаться каждый год в осложненной степени.
Осложнения после прокола
Существует небольшой риск осложнения после проведения пункции, но происходит это крайне редко. Важно понимать, что данное хирургическое вмешательство не лечит первопричину, но способно помочь в критических случаях, при патологиях и для облегчения общего состояния.
Осложнения возможны в случае аномального строения носовых пазух или при неправильной работе врача, что случается крайне редко. Обычно это:
Противопоказания и меры предосторожности
К противопоказаниям для проведения прокола относится специфическое строение лицевых костей. Запрещено делать операцию при заболеваниях крови. В случае психических расстройств важно перед проколом иметь диагноз психиатра, ведь данная терапия может испугать или вызвать негатив.
Недопустимо проводить манипуляцию с проколом детям до 4 лет, поскольку их организм не развит до конца, а также пожилым людям. Осторожность следует соблюдать беременным женщинам, поскольку иммунитет у них ослаблен и даже небольшая простуда способна спровоцировать гайморит. Лечение должно быть строго под присмотром специалистов, подбираются щадящие лекарственные препараты.
Во время реабилитации существует ряд обязательных для соблюдения правил. Рекомендуется на некоторое время отказаться от походов в бани, сауны и бассейны. Недопустима возможность общего и местного переохлаждения. Крайне важно пропить весь назначенный врачом курс антибиотиков. После процедуры проводится дополнительный осмотр, по результатам снимка или томографии делается вывод об окончании лечения.
Методы и рекомендации лечения гайморита
Гайморит недопустимо лечить в домашних условиях без рекомендаций врача. При отсутствии должного лечения возможен ряд осложнений. Строго запрещены согревающие процедуры, поскольку из-за тепла воспалительный процесс усугубляется.
К альтернативным методам лечения гайморита относится:
Все эти методы заменят манипуляцию с проколом, если он не требует немедленного вмешательства и при конкретизированном диагнозе.
Дополнительно при остром гайморите врачи могут рекомендовать средства сосудорасширяющего действия и противовоспалительные препараты. В домашних условиях или под присмотром врачей часто проводятся промывания носовых проходов. Следование всем рекомендациям врачей помогут избежать перехода острого гайморита в хроническую форму, что чревато частыми обострениями при малейших возбудителях.
Чтобы предотвратить развитие гайморита, важно соблюдать меры предосторожности: регулярно посещать лора и стоматолога (проблемы с зубами могут стать очагом инфекции), прием витаминных курсов для поддержания иммунитета. Важно избегать переохлаждения и укреплять организм в периоды распространения инфекционных заболеваний. При насморках следует своевременно прочищать носовые проходы с целью предотвратить размножение бактерий.
Важно соблюдать правила личной гигиены, мыть руки с мылом: это позволит избежать инфекций. Немаловажно следить за питанием и сбалансированностью в нем всех необходимых элементов, поскольку здоровое и сбалансированное питание укрепляет защитные функции организма. Помимо этого, своевременное лечение простуды, насморка и других заболеваний является гарантированным способом защиты от гайморита.
Гайморит: симптомы, особенности лечения и правила профилактики
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.
Воспаление после операций в полости носа и околоносовых пазухах: необходимость медикаментозного регулирования
Cвистушкин В.М., Овчинников А.Ю., Никифорова Г.Н.
(кафедра болезней уха, горла и носа ММА им. И.М. Сеченова
зав. кафедрой член- корр. РАМН, профессор Овчинников Ю.М.)
Как известно, воспаление, возникающее в слизистой оболочке дыхательных путей в результате воздействия различных повреждающих факторов, в том числе на фоне инфекционного процесса, хирургической травмы и т.д., является нормальной защитной реакцией, что обычно приводит к уничтожению инфекционного агента, активации процессов регенерации и восстановлению тканей. Однако в целом ряде случаев воспаление выходит за рамки физиологического процесса, возникает неконтролируемое повреждение. В таких ситуациях воспаление и инфекция усиливают друг друга, что приводит к порочному кругу, способствует развитию хронического процесса, суперинфекции [1].
Особое значение данные постулаты имеют в ситуациях, когда речь идет о различных операциях в полости носа и околоносовых пазухах. На фоне хронического воспаления существенно выражена функциональная несостоятельность мукоцилиарного транспорта. Хирургическая травма в значительной степени угнетает и без того нарушенный местный защитный барьер.
При этом на фоне повреждения слизистой оболочки полости носа и пазух происходит выброс огромного количества биологически активных веществ – медиаторов воспаления, в первую очередь так называемых эйкозаноидов – простагландинов и лейкотриенов. Как следствие, отек слизистого и подслизистого слоев, нарушение микроциркуляции, повышенная секреция вязкой слизи [1]. Все это приводит при повышенной кровоточивости, образовании кровяных сгустков к активации микробной флоры, усугублению воспаления, замедлению процессов регенерации.
Таким образом, воспаление, возникающее в слизистой оболочке полости носа и околоносовых пазухах после различных хирургических вмешательств на данных органах, в целом ряде случаев требует регулирования. Управление воспалительным процессом необходимо для уменьшения послеоперационных реактивных явлений, улучшения качества жизни больных в период реабилитации, снижения риска развития осложнений.
В связи с этим неоспоримым является использование различных препаратов, с одной стороны регулирующих течение воспалительного процесса после операций в полости носа и околоносовых пазухах, с другой – подавляющих инфекционный фактор.
Кафедра болезней уха, горла и носа ММА им. И.М. Сеченова уже многие годы является сторонником и активным проводником идей применения местного антибактериального, противовоспалительного и симптоматического лечения при различной патологии верхних дыхательных путей. В частности на кафедре выполнен целый ряд работ, показывающих целесообразность использования местных препаратов у больных после различных операций в полости носа и околоносовых пазухах.
Особенности течения послеоперационного периода у таких больных диктуют необходимость проведения именно местного лечения. Преимуществами местной терапии являются: непосредственное воздействие на послеоперационную область, возможность создания оптимальной концентрации препарата в очаге, отсутствие системного действия за счет крайне низкой их системной абсорбции.
Учитывая особенности конкретного заболевания и конкретную операцию, выбор того или иного препарата в послеоперационном периоде также конкретен и разнообразен. В частности, после операций требующих подавление микробного фактора и достижения выраженного противовоспалительного эффекта нами с успехом применялись такие препараты как полидекса с фенилэфрином и изофра.
Для уменьшения постхирургического отека слизистой оболочки целесообразно применение топических интраназальных стероидов в раннем послеоперационном периоде, особенно у больных с отягощенным аллергологическим фоном. С этой целью мы применяли такие препараты как фликсоназе, назонекс, насобек.
Муколититческий эффект при обильном вязком секрете возможен при использовании такого препарата как ринофлуимуцил.
С целью увлажнения слизистой оболочки, уменьшения тягостных для больных ощущений дискомфорта, размягчения корок применяли препараты салин, аква- марис, физиомер.
Естественным было сочетание и очередность использования различных препаратов на разных этапах послеоперационного периода.
По нашему мнению, заслуживают внимания препараты, обладающие комплексным действием, объединяющие свойства нескольких медикаментозных средств, влияющие на разные патогенетические звенья воспаления в послеоперационном периоде. Примером такого препарата является полидекса с фенилэфрином.
Назальный спрей ПОЛИДЕКСА с фенилэфрином оказывает влияние на все патогенетические звенья послеоперационного воспаления: сочетание двух антибиотиков вызывает бактериальную элиминацию целого ряда клинически значимых микроорганизмов, способных вызвать бактериальную агрессию в послеоперационном периоде; очень важен дексаметазон, который оказывается незаменимым как мощный противовоспалительный и гипосенсибилизирующий фактор. Мягкое сосудосуживающее действие фенилэфрина значительно снижает тягостные для больных симптомы послеоперационной обструкции и ринореи.
Такое сочетание представляется оптимальным и может быть использовано после практически любой операции в полости носа и околоносовых пазухах, что нами и осуществлялось на практике.
В частности, Полидекса с фелинэфрином назначалась после: радикальной операции на верхне- челюстной пазухе по поводу хронического гнойного или полипозно- гнойного гайморита, гайморотомии по поводу кист верхне- челюстных пазух, этмоидотомии, операций в полости носа и околоносовых пазухах по поводу переходно – клеточной и инвертированной папиллом, подслизистой резекции перегородки носа и септопластики сразу после удаления тампонов из полости носа, полипотомии носа при полипозном синусите, после операций на носовых раковинах (УЗД, подслизистой вазотомии, подслизистой частичной резекции раковин и т.д.) по поводу различных форм хронического ринита, после аденотомии, иссечения синехий полости носа. Наконец, данный препарат мы применяли после эндоскопических функциональных операций в полости носа и пазухах – полисинусотомии.
Нами был проанализирован результат применения препарата полидекса в послеоперационном периоде у 50 больных. Из них 15 больным выполнена подслизистая резекция перегородки носа и септопластика. У 15 пациентов проводились те тли иные оперативные вмешательства на носовых раковинах и у 20 человек выполнено хирургическое лечение различных форм синуситов. Под нашим наблюдением находилась также аналогичная по количественному и качественному составу контрольная группа, получавшая в послеоперационном периоде традиционное лечение, заключавшееся в ингаляциях с ротоканом и масляными аппликациями на слизистую оболочку полости носа.
Наряду с обычным оториноларингологическим осмотром всем больным проводили рентгенологическое исследование околоносовых пазух носа, ринопневмоманометрию (0 и 14 день), исследование мукоцилиарного клиренса посредством сахаринового теста (0 и 14 день), общеклиничекий анализ крови. Результаты исследования регистрировали в специально разработанной карте.
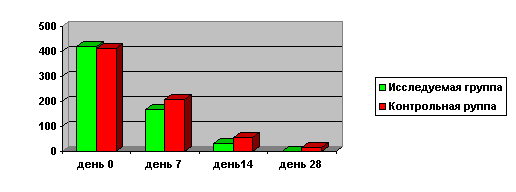
У большинства пациентов исследуемой группы наблюдалось более выраженное уменьшение ринореи и отёка слизистой оболочки в сравнении с традиционными методами лечения. Данная тенденция прослеживалась на продолжении всего периода лечения. Кроме того, на фоне приема препарата больные отмечали быстрое уменьшение затруднения носового дыхания, головной боли, нарушения обоняния. Динамика клинических проявлений оценивалась по специально разработанной системе балов.
Диаграмма № 1.
Динамика уменьшения клинических проявлений в исследуемой и в контрольной группах при традиционном хирургическом подходе.
Однако после лазерных воздействий в связи с выраженным воспалением также требуется медикаментозное лечение, преследующее различные цели. Оптимально, если препарат обладает комплексным действием, имеет протективный антибактериальный и противовоспалительный эффект, противоотечное действие, что способствует уменьшению тягостных для больного симптомов и улучшение качества жизни в раннем послеоперационном периоде,
Для подтверждения вышеизложенного нами проведено исследовании 2 х рандомизированных групп больных, подвергавшихся лазерной эндоназальной хирургии. В исследуемой группе (20 человек) в послеоперационном периоде использовали препарат полидекса с фенилэфрином, в контрольной группе применяли орошение препаратом Салин. Обследование больных, регистрация и анализ результатов лечения проводились по изложенной выше схеме.
Ниже приведены результаты исследования больных в послеоперационном периоде при лазерной и традиционной ринохирургии.
ТАБЛИЦА№ 1
Динамика клинических симптомов в послеоперационном периоде в исследуемой и в контрольной группах (оценка по сумме балов).
Прокол при гайморите: показания, ход процедуры, восстановление
3.33 (Проголосовало: 9)
Зачастую лечение гайморита сводится к такой обязательной манипуляции как пункция носовых пазух. Прокол при гайморите – это введение специальной иглы в околоносовые придаточные пазухи для высасывания гнойного экссудата и промывания полости.
Большинство пациентов представляют себе болезненный процесс с частыми потерями сознания и стараются отказаться от нее, однако, это не так и прокол совсем нестрашен.
Смысл прокола
Если в синусах скапливается большое количество гноя, то возрастает риск инфицирования окружающих тканей и возникновения тяжелых осложнений. Чтобы этого избежать и улучшить состояние больного, необходимо механическим путем избавиться от внутреннего содержимого.
Показания для пункции носа
Нужно незамедлительно провести прокол пазух носа, если наблюдаются следующие симптомы:
Дополнительно врач отправляет пациента на пункцию, если на снимках рентгена заметны воспаленные участки и воспаление не устраняется медикаментозно.
Противопоказания
Хирургическое вмешательство нежелательно при:
Болезненность процедуры
Современные анестезирующие препараты полностью купируют боль и неприятные ощущения, поэтому даже при двухстороннем проколе дискомфорта и, тем более, боли пациенты не испытывают.
Единственным моментом, способным смутить больного, является небольшой хруст, возникающий при внедрении иглы в костную перегородку. Процедура неприятна только тем, что человек находится в сознании и видит все действия хирурга.
Ход выполнения
Хирургическая манипуляция проводится амбулаторно в процедурном кабинете ЛОР-врача. Прокол при гайморите проводится следующим образом:
После пункции носа при гайморите не нужно ложиться в больницу и можно сразу идти домой. Редко при тяжелом состоянии и двухстороннем воспалении устанавливается катетер на несколько дней для повторного промывания или введения лекарственных средств в полости носа. Как правило, достаточно одного прокола.
Важно! После завершения пункции обязательно нужен контрольный рентгеновский снимок, который показывает, остался гной в полости, и каково текущее состояние гайморовой пазухи.
Результат
Состояние пациента улучшается сразу же. Через несколько часов заметны такие эффекты, как:
Реабилитация
Спустя 2-3 часа разрешается удалить из носа марлевые тампоны. Сразу же можно сморкаться, но несильно, чтобы не вызвать кровотечение.
Нужно помнить о соблюдении всех предписаний ЛОР-врача в домашних условиях:
После пункции верхнечелюстной пазухи носа может преследовать повышенная температура 1-2 дня, заложенность ушей, чувство онемения зубов, понижение артериального давления. Этот процесс считается вариантом нормы и исчезает самостоятельно.
В «ЛОР-КЛИНИКЕ в Чертаново» пункция носовых пазух проводится без боли и максимально быстро. Отоларингологи с многолетним опытом работы аккуратно проводят манипуляцию, полностью выводя экссудат и минуя риск негативных последствий.
Лечение по завершению операции не заканчивается. Врачи индивидуально подбирают для каждого пациента физиотерапевтические процедуры, улучшающие выздоровление и последующую реабилитацию пациента. Как правило, после одной или нескольких пункций назначается курс санирующих промываний полости носа и придаточных пазух бесконтактным методом с помощью ультразвука на аппарате КАВИТАР (УЗОЛ-терапия), фото-хромо-или-лазеротерапия слизистой полости носа и воздействие инфракрасного лазера на область в/ч пазух.
Применение физиотерапевтических процедур значительно ускоряет процесс восстановления пациента после инвазивного вмешательства и увеличивает процент полного выздоровления при остром процессе или перевода хронического в стадию длительной ремиссии.
Важно помнить, что существующее среди пациентов мнение о вреде пункционного лечения, лишь только миф! Не теряйте драгоценное время! Своевременно обращайтесь к специалисту!
Это поможет Вам и вашим близким быть здоровыми и жить полноценной жизнью.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас.