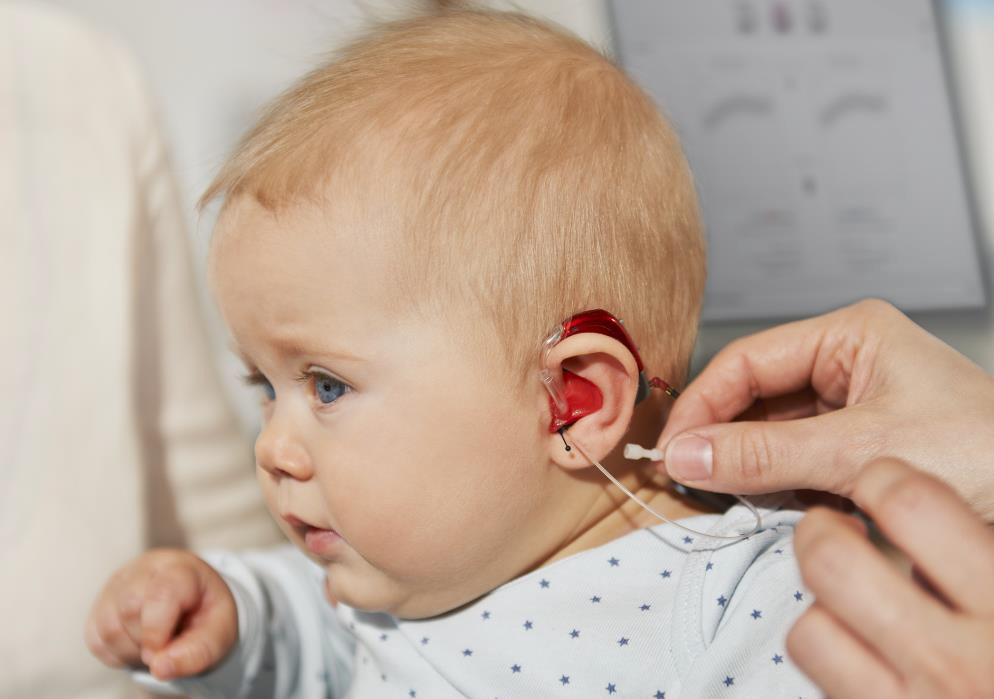
После болезни ребенок плохо слышит что делать
Экссудативный средний отит: почему ребенок вас не слышит?
4.00 (Проголосовало: 3)
Причиной снижения слуха у детей часто является экссудативный средний отит (ЭСО). При этом заболевании в среднем ухе (за барабанной перепонкой) накапливается жидкость, которая затрудняет движение барабанной перепонки и слуховых косточек. При этом болей в ухе не возникает, но ребенок постарше может пожаловаться на шум в ухе, «бульканье», заложенность. Маленький ребенок может часто теребить ушки, крутить головой, беспокоиться во сне. Однако чаще ЭСО протекает бессимптомно, это «немой» отит, так как слух снижается постепенно, и не сразу родители замечают, что ребенок переспрашивает или не реагирует на обращенную к нему речь, очень близко смотрит телевизор или просит прибавить звук. Не нужно списывать это на невнимательность ребенка или увлеченность игрой — обязательно проверьте слух.
Причины развития экссудативного среднего отита
Очень важна в диагностике ЭСО тимпанометрия. Это обследование позволяет оценить результаты лечения и восстановления функции слуха.
Как лечат экссудативный средний отит?
Лечение экссудативного среднего отита всегда начинается с восстановления носового дыхания, купирования острого или хронического воспаления носоглотки, восстановления проходимости слуховых труб. Это может быть длительный процесс, иногда до месяца и более, но очень важно пройти этот путь, добиться выздоровления. Если экссудат(жидкость, которая образуется в результате воспаления) находится в барабанной полости длительное время, более 1 месяца, он становится все более густым, вязким, как бы «склеивает» все структуры среднего уха, образуются спайки в барабанной полости, что ведет к стойкому снижению слуха, развитию хронического среднего отита. Если консервативное лечение не дает стабильного результата, и каждая простуда ведет к рецидиву экссудативного среднего отита или же не удается восстановить слух в течение 2-3х месяцев, необходимо оперативное лечение — удаление аденоидов (аденотомия), иногда с частичным удалением небных миндалин (аденотонзиллотомия), шунтирование, когда в барабанную перепонку вставляется маленькая трубочка, через которую происходит аэрация барабанной полости и можно вводить лекарства.
Дорогие родители! Очень важно вовремя обратиться к ЛОР-врачу, чтобы обычный насморк не стал причиной серьезных осложнений. Даже если вам кажется, что вы справились с насморком самостоятельно, придите удостовериться, что у ребенка нет проблем с ушами. Ведь нормальный слух — залог нормального качества жизни!
Острый средний отит как причина тугоухости у детей
Острый средний отит — это остро развивающееся воспаление полостей среднего уха, проявляющееся болью в ухе, снижением слуха, повышением температуры тела. Заболевание может вызываться вирусами, бактериальной и грибковой флорой, их ассоциациями. Лечение остр
Acute otitis media is an acute inflammation of middle ear cavities manifesting in earache, reduction of hearing, rise in body temperature. The disease may be caused by viruses, bacterial or fungous flora, or their associations. Treatment of acute otitis media should be complex and include relevant therapeutic measures.
Острый средний отит (ОСО) — это остро развивающееся воспаление полостей среднего уха (барабанной полости, клеток сосцевидного отростка, антрума, адитуса и слуховой трубы), проявляющееся болью в ухе, снижением слуха, повышением температуры тела, появлением отделяемого из уха. Заболевание, как правило, длится в пределах 3 недель. По данным зарубежных авторов, к 3-летнему возрасту 71% детей переносят хотя бы один эпизод ОСО, а за 7 лет жизни — уже 95% [1, 2], при этом наиболее часто диагноз ОСО устанавливают детям в возрасте 5–6 лет [3].
К факторам риска развития ОСО традиционно относят курение родителей, рождение в осенне-зимний период, наличие респираторной вирусной инфекции или конъюнктивита, посещение детских дошкольных учреждений, дефицит грудного вскармливания, использование пустышек у начавших ходить и старших детей, черепно-лицевые аномалии, гастроэзофагеальный рефлюкс [4].
Предполагается, что низкий вес при рождении, недоношенность, отягощенный семейный аллергоанамнез также могут быть факторами риска развития ОСО [5, 6].
Большинство оториноларингологов выделяют три фазы ОСО: катаральную, гнойную и репаративную. Однако в настоящее время наиболее целесообразным считается выделение пяти стадий острого воспаления среднего уха в соответствии с классификацией В. Т. Пальчуна, А. И. Крюкова, Н. А. Кунельской [7].
I. Стадия острого евстахеита — характеризуется прежде всего нарушением функции слуховой трубы, что и вызывает дальнейшее развитие патологического процесса. Нарушение проходимости слуховой трубы может быть связано с ее механической обструкцией либо неэффективностью механизма ее активного открытия. Механическая обструкция слуховой трубы чаще всего обусловлена гипертрофией лимфоидной ткани глоточной или тубарных миндалин, что имеет первоочередное значение в развитии острых отитов детского возраста. Развитию быстрого сужения просвета слуховой трубы может способствовать отек слизистой оболочки носоглотки при острых респираторно-вирусных заболеваниях. Нарушение проходимости слуховой трубы ведет к созданию отрицательного давления в барабанной полости и транссудации жидкости, которая изначально является стерильной, но, в связи с нарушением мукоцилиарного очищения среднего уха и присоединения условно-патогенной факультативно-анаэробной микрофлоры из носоглотки, принимает воспалительный характер. Тубарная дисфункция приводит к снижению давления в полостях среднего уха. При этом пациент отмечает шум в ухе, ощущение заложенности, аутофонию. Отоскопически наблюдается втяжение барабанной перепонки, укорочение светового конуса [8]. Слух при остром тубоотите снижен незначительно, по типу нарушения звукопроведения преимущественно на низких частотах. Иногда больные отмечают улучшение слуха после зевания или проглатывания слюны, сопровождающихся открыванием просвета слуховой трубы [9].
Выделяют 5 степеней проходимости слуховых труб, определяемых с помощью ряда тестов:
II. Стадия острого катарального воспаления. Больной начинает жаловаться на боль в ухе за счет сдавления болевых рецепторов экссудатом. Ухудшается общее состояние пациента, появляется субфебрилитет. При отоскопии: барабанная перепонка гиперемирована и утолщена, опознавательные знаки определяются с трудом или не определяются. Аудиологически выявляется кондуктивная тугоухость.
III. Стадия острого гнойного воспаления. Эта стадия обусловлена инфицированием среднего уха через слуховую трубу. В экссудате полостей среднего уха происходит накопление нейтрофилов, отмечается нагноение серозного экссудата. Боль в ухе резко усиливается. Нарастают симптомы интоксикации: ухудшается общее состояние, температура достигает фебрильных цифр. Отмечаются изменения в клиническом анализе крови. Аудиометрия и камертональное исследование, как и в предыдущей стадии, свидетельствуют о кондуктивной тугоухости. Отоскопически определяется выраженная гиперемия барабанной перепонки, опознавательные знаки не видны, имеется выбухание барабанной перепонки различной степени выраженности. За счет давления гнойного секрета, его протеолитической активности в барабанной перепонке может появиться перфорация, через которую происходит эвакуация гноя в слуховой проход.
IV. Постперфоративная стадия. Боль в ухе стихает, иногда резко, общее состояние больного постепенно нормализуется. Отоскопически определяется перфорация барабанной перепонки, из которой поступает гнойное отделяемое. В случае благоприятного течения процесс переходит в последнюю фазу. Аудиологически и камертонально определяется кондуктивная тугоухость.
V. Репаративная стадия. Во время этой стадии воспаление в среднем ухе купируется, перфорация закрывается рубцом [8].
В детском возрасте острый средний отит имеет ряд особенностей и возникает чаще, чем у взрослых, прежде всего из-за анатомо-физиологических особенностей: более широкая, короткая и горизонтально расположенная слуховая труба, наличие аденоидных вегетаций, более быстрое нарушение функции мерцательного эпителия при воспалении. Несформированный иммунитет может приводить к реактивному и часто осложненному течению детских инфекционных заболеваний. В младенческом возрасте увеличивается риск развития внутричерепных осложнений из-за незаращения каменисто-чешуйчатой щели височной кости, через которую инфекция может проникать в полость черепа, поражая мозговые структуры. Следует отметить, что диагностика отита у детей раннего возраста затруднена из-за ограниченного вербального контакта и затруднений при отоскопии [10].
Микробиологическая диагностика средних отитов основана на бактериологическом исследовании содержимого среднего уха, полученного при пароцентезе или тимпанопункции. Исследования, проведенные в США, Европе и Японии, показали, что самым распространенным возбудителем острого среднего отита является Str. pneumoniae, на втором месте — нетипируемые штаммы H. influenzae, на третьем месте — M. catarrhalis. Менее чем 10% ОСО вызываются другими микроорганизмами, например, стрептококками группы А и S. aureus. Этиология ОСО не может быть установлена по клинической картине, однако следует отметить, что пневмококковый ОСО обычно протекает тяжелее, чаще приводит к развитию осложнений и не склонен к саморазрешению. Из 90 серотипов Str. pneumoniae только несколько вызывают ОСО. Наиболее распространены из них: 19-й, 23-й, 6-й, 14-й, 3-й и 18-й серотипы. Использование вакцины, содержащей капсульные полисахариды 7–8 наиболее часто встречаемых серотипов Str. pneumoniae, способно предотвратить более чем 80% ОСО пневмококковой этиологии. Большинство штаммов H. influenzae, вызывающих ОСО, являются нетипируемыми. По современным данным, около 20–50% H. influenzae, выделяемых при ОСО, продуцируют бета-лактамазы [11].
Результаты многочисленных многолетних исследований сходны с результатами зарубежных авторов и показывают, что наиболее вероятными возбудителями острого среднего отита в России являются S. aureus, S. epidermidis, Str. pneumoniae и H. influenzae, несколько реже Str. pyogenes, M. catarrhalis, Str. viridans, анаэробы [11].
Лечение острого среднего отита должно быть комплексным и включать адекватные терапевтические мероприятия, которые можно разделить на местные и общие. Обязательным является лечение сопутствующего ринита или риносинусита.
В первые сутки заболевания назначаются многокомпонентные ушные капли, в том числе и для купирования болевого синдрома, который обусловлен отеком барабанной перепонки и ее напряжением. В начальной стадии острого среднего отита для снятия болевого синдрома и уменьшения воспалительной реакции возможно назначение анальгетиков и нестероидных противовоспалительных препаратов. Для торможения активности медиатора воспаления гистамина назначаются антигистаминные препараты, что способствует также уменьшению явлений ринита, уменьшению отека слизистой оболочки слуховой трубы.
В случае отсутствия эффекта от комплексного лечения в течение суток, а тем более при усугублении клинической симптоматики, следует рассмотреть вопрос о целесообразности тимпанопункции или парацентеза.
При наличии перфорации барабанной перепонки проводят туалет слухового прохода с применением дезинфицирующих растворов с последующим введением ушных капель, содержащих антибактериальные препараты. Преимущество такого способа введения — местное воздействие в очаге воспаления и отсутствие системного действия. Однако следует помнить о недопустимости использования ушных капель, содержащих ототоксические антибактериальные препараты, при наличии перфораций барабанной перепонки.
В ряде случаев прибегают к применению антибактериальных препаратов системного действия с учетом эпидемиологической ситуации, особенностей клинической картины, возраста пациента, наличия сопутствующих заболеваний, сведений о ранее проводимой антибактериальной терапии и переносимости лекарственных препаратов.
Споры о необходимости антибактериальной терапии при ОСО у детей не утихают. До недавнего времени абсолютными показаниями к применению антимикробных препаратов при ОСО считались: возраст до 2 лет; тяжелые формы ОСО, сопровождающиеся выраженным болевым синдромом, температурой тела выше 38 °C и сохранением симптомов более 24 ч [12].
В настоящее время рекомендовано детям до 6 мес назначение антибиотиков во всех случаях, независимо от точности диагноза и тяжести течения ОСО. При этом считается, что диагноз ОСО может быть точно установлен при наличии всех четырех критериев:
Детям от 6 мес до 2 лет антибактериальная терапия проводится в случае точно установленного диагноза. В случае сомнительного диагноза применяется выжидательная тактика — симптоматическая терапия и динамическое наблюдение в течение 48–72 часов [13].
С учетом типичных возбудителей и российских данных об антибиотикорезистентности препаратом первого выбора при ОСО является амоксициллин. При отсутствии достаточного клинического эффекта по прошествии трех дней следует сменить амоксициллин на амоксициллин/клавулановую кислоту [8]. Одним из современных отечественных препаратов амоксициллина для использования в педиатрической практике является Амосин® в форме порошка — для приготовления суспензии для приема внутрь. Детям в возрасте от 5 до 10 лет назначают по 0,25 г или по 1 пакетику «саше» 250 мг 3 раза в день. Детям в возрасте от 2 до 5 лет — по 0,125 г (по 1 пакетику «саше» 125 мг) 3 раза в день. Детям в возрасте до 2 лет из расчета 0,02 г на кг массы тела, рассчитанную суточную дозу делят на 3 приема. Форма порошка для приготовления суспензии для приема внутрь позволяет растворять необходимое количество препарата непосредственно перед его приемом, избегая хранения в холодильнике.
При остром воспалении среднего уха особое внимание необходимо уделять восстановлению функции слуховой трубы. Для уменьшения отека в области носоглоточного устья слуховой трубы и восстановления ее вентиляционной и дренирующей функций используются местные (назальные) деконгестанты, которые необходимо закапывать в нос при запрокинутой назад голове.
Нормализации функции слуховой трубы способствует продувание по Политцеру (возможное лишь после купирования воспаления в носу и носоглотке) или с помощью ушного катетера [14]. При этом возможно введение через просвет катетера лекарственной смеси, содержащей раствор антибиотика и по нескольку капель глюкокортикоида и симпатомиметика [14].
Следует помнить, что при ОСО возникает риск развития сенсоневральной тугоухости [15].
Для выявления тугоухости, дифдиагностики и определения адекватной лечебной тактики в план обследования детей с ОСО необходимо включать проведение камертонального исследования, аудиометрии (тональной пороговой — у детей старше 5 лет, речевой и игровой у детей старше 1,5 лет) [16], тимпанометрии (рис. 1) и теста ETF (рис. 2).
Литература
О. В. Зайцева, кандидат медицинских наук
ФГБУ НКЦ оториноларингологии ФМБА России, Москва
Слух — одна из важнейших функций нашего организма, играющая чуть ли не основную роль в развитии ребёнка. Посредством него маленький ребёнок учится познавать мир, для ребёнка старшего возраста он выступает инструментом коммуникации со сверстниками. Стопроцентный слух — это гарантия внимательности, лёгкости в усвоении нового материала и лёгкой обучаемости в принципе. Ухудшение функции слуха лишает малыша полноценно воспринимать мир, общаться с окружающими, а также замедляет его развитие.
Снижения слуховой способности встречаются в разном возрасте: нарушенный слух может проявиться даже при рождении. В любом случае, чтобы помочь грудному ребёнку или ребёнку старшего возраста, родителям нужно приложить максимум усилий, и обратиться к врачу при малейшем выявлении проблемы со слухом.
Умение слышать тесно взаимосвязано со становлением речи и интеллекта, поэтому чем раньше вы обратитесь к врачу и диагностируете снижение слухового восприятия у ребёнка, тем большая вероятность восстановить слух у ребёнка существует, а риск потерять слух сводится к минимуму.
Ребёнок и тугоухость
Проблема снижения или отсутствия слуха в детском возрасте на сегодняшний день стоит очень остро. Статистика неутешительна: около десяти миллионов россиян страдают от снижения шумового эффекта и снижения восприимчивости к звукам. Причём большая часть заболеваний приходится на случаи ухудшения слуха у детей. Один малыш из тысячи уже рождается со снижением или потерей слуха.
Как уже отмечалось снижение или утрата слухового восприятия у ребёнка бывает врождённым и приобретённым.
Исходя из области расположения патологии, различают сенсоневральную, кондуктивную и смешанную тугоухость. Кондуктивная форма связана с нарушениями работы функций наружного и среднего уха. При сенсо-невральной форме происходит снижение функции слуховых рецепторов внутреннего уха. Это самый распространённый тип снижения способностей слышать — на его долю приходится около 90% всех случаев. Если сочетаются оба вида заболевания, мы говорим о смешанной форме данной патологии.
Степени тугоухости
Что же считается плохим слухом? Выделяют четыре степени тугоухости:
При достижении порога слышимости более 90 децибелов, слух утрачивается полностью. Наступает глухота.
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Но снижение способности различать звуки у малыша — не повод бездействовать! Необходимо при первых же признаках нарушения слуха обратиться к грамотному оториноларингологу.
Факторы, приводящие к тугоухости
Слух может нарушиться в силу многих факторов. Причинами снижения слуха у детей могут выступать следующие факторы:
Малыш, при ограниченном слухе, не всегда сам может понимать, что у него проблема, поэтому родителям необходимо быть очень внимательными и при появлении первых тревожных «звоночков» нужно сразу же провести обследование ребёнка у ЛОР-врача.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!

Как распознать тугоухость?
На родителях новорождённого лежит огромная ответственность. С первых дней жизни необходимо очень внимательно следить за реакцией малыша на громкие звуки, замечать, меняется ли его поведение во время речи мамы. Если у ребёнка наблюдается один из следующих признаков, необходимо проверить ребёнку слух:
Как правило, когда малышу две — три недели от роду, родители как раз и замечают проблемы со звуковосприятием, если таковые имеются.
Обязательно нужно провести дополнительное обследование малыша, если его мама во время беременности перенесла инфекционные заболевания, будь то даже не острая форма отита или ринита, либо его ближайшие родственники страдали тяжёлой формой тугоухости.
Родителей детей старшего возраста должен насторожить тот факт, что ребёнок не отзывается на собственное имя, когда его зовут обычной интонацией, постоянно переспрашивает, разговаривает громче, чем обычно.
При развитии тугоухости ребёнок жалуется на звон и у шум в ушах, при просмотре телевизора постоянно увеличивает громкость.
Чтобы снизить риск развития глухоты при появлении первых симптомов тугоухости, нужно обязательно проконсультироваться с ЛОР специалистом.
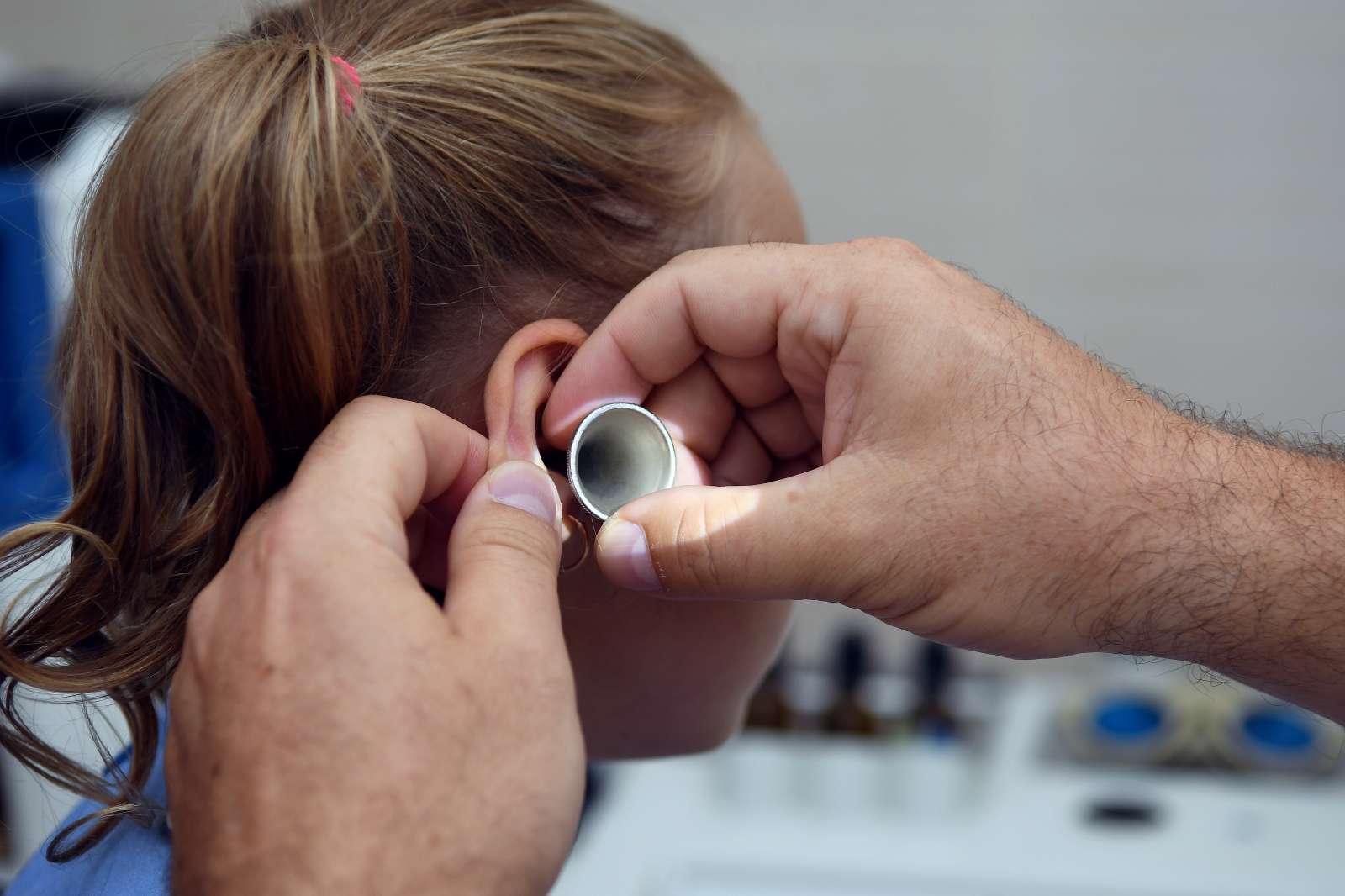
Диагностика тугоухости
Восстановлением слуха занимается врач — оториноларинголог. На первом приёме врач осмотрит ребёнка, уточнит у родителей, какие симптомы проявляются в повседневной жизни, не беспокоят ли аденоиды. Затем проводится обследование несколькими методами:
Лечение тугоухости
Как и с любым другим заболеванием, справиться с тугоухостью на начальной стадии гораздо легче. Обычно лечение включает целый комплекс терапевтических мероприятий, выбор которых зависит от причины, приведшей к болезни.
Если причиной снижения остроты слуха являются серные пробки, ЛОР проведёт необходимые процедуры по их удалению.
Если тугоухость проявилась как осложнение инфекционного заболевания, например, отита, необходимо устранить само воспаление: врач назначит антибактериальную терапию в зависимости от возраста ребёнка, и неприятные симптомы исчезнут после полного выздоровления.
Сенсоневральную тугоухость лечат преимущественно консервативными способами, включающими медикаментозную терапию, физиотерапевтические процедуры и рефлексотерапию.
В особо тяжёлых случаях сенсоневральной тугоухости детям до трёх лет применяют кохлеарные импланты.
Уважаемые родители! Пожалуйста, помните, что избежать полной потери слуха, можно лишь вовремя обратившись к ЛОР–врачу!
Меры по профилактике
Профилактические меры должны начинаться прежде всего с периода беременности. Будущей маме необходимо тщательно следить за своим здоровьем и избегать мест скопления людей в период эпидемий.
Если малыш заболел — ни в коем случае не занимайтесь самолечением! Прежде чем дать малышу какое-либо лекарство, проконсультируйтесь с врачом, поскольку некоторые препараты могут быть ототоксичны и спровоцировать тугоухость.
При появлении инфекционных заболеваний или воспалительных процессов, не затягивайте с лечением, поскольку проблема часто проявляется как осложнение не до конца вылеченных заболеваний, таких как отит.
Как мы видим, проблема тугоухости в детском возрасте влечёт за собой серьёзные последствия для жизни малыша. И помочь ребенку, безусловно, можно, если вовремя обратиться в надёжную ЛОР–клинику.
В « ЛОР Клинике Доктора Зайцева» для лечения заболеваний мы используем авторские методики лечения и самое современное оборудование.
Высокие результаты в увеличении остроты слуха показывают аппараты «Аудитон» и «Трансаир — 07», которые чрезкожно, транскраниально, проводят микротоковую электростимуляцию волосковых клеток слухового нерва, и тем самым стимулируют наш слух, занимают поистине почётное место в арсенале нашей ЛОР-клиники.
Приём ведут высококвалифицированные профессионалы с большим практическим опытом работы.
Пожалуйста, записывайтесь на приём и приходите!
Ухудшение слуха вследствие вирусной инфекции: проблемы и решения
Согласно статистике ВОЗ, около 5% населения нашей планеты относятся к полностью глухим или слабослышащим людям и обладают признаками инвалидности, связанной с потерей слуха. Если речь идёт о людях, потерявших слух в раннем детстве, то примерно в трети случаев причиной глухоты становится вирусное заболевание. Серьёзному риску развития глухоты подвергаются и те, кто был инфицирован в зрелом возрасте. В результате заболевания слуховой орган оказывается необратимо повреждённым и не может выполнять свои функции должным образом. Вид глухоты, причиной которого является поражение структуры органа звукового восприятия, медики называют нейросенсорной тугоухостью.
Виды вирусных инфекций, повреждающих слуховой орган
Вирусы, провоцирующие нейросенсорную тугоухость, могут попасть в организм человека на разных стадиях его развития, в том числе до рождения ребёнка, т.е. в период внутриутробного развития, либо в процессе родов. В зависимости от путей инфицирования, медики различают три основных типа вирусных заболеваний, связанных с повреждением слухового органа человека.
Врождённые вирусные инфекции
Инфекции врождённого типа вызывают потерю или ухудшение слуха наиболее часто. Инфицирование ребёнка происходит на внутриутробном этапе развития, при этом вирус вначале попадает в организм матери, а от него, через плаценту – к ребёнку. К этой группе заболеваний принято относить:
Врождённо-приобретённые инфекции
Некоторые вирусы могут приводить к тугоухости или полной глухоте не только при внутриутробном заражении, но и при инфицировании в процессе родов. К таким заболеваниям относят:
Чтобы избежать инфицирования здоровых новорожденных во время родов, матерям, инфицированным этими типами вирусов, назначают специальные лекарственные препараты и проводят роды посредством кесарева сечения.
Вирусы, вызывающие приобретённую тугоухость
Некоторые вирусы вызывают патологические изменения слухового органа человека при передаче заболевания от носителя инфекции в детском или взрослом возрасте. Среди этих заболеваний, в первую очередь, следует назвать:
Перечисленные вирусы вызывают нейросенсорную тугоухость, т.е структурные изменения органа слуха, приводящие к ухудшению его функционирования. Часто эти изменения оказываются необратимыми, но в некоторых случаях медикам удаётся остановить развитие тугоухости и хотя бы частично сохранить пациенту слух.
Профилактические меры по предупреждению глухоты
В настоящее время существует несколько способов снижения числа людей, потерявших слух из-за вирусных инфекций.
Вакцинирование
Для большинства вирусных инфекций, провоцирующих нейросенсорную тугоухость, давно разработаны и широко применяются надёжные и эффективные вакцины, предотвращающие эти заболевания. Наиболее действенной мерой по предупреждению развития глухоты, является массовая вакцинация детей от кори, паротита и других заболеваний. Она помогает избежать приобретённой тугоухости и существенно снижает процент инвалидов по слуху среди населения. Статистика ВОЗ говорит, что в странах, не практикующих массовую вакцинацию детей от перечисленных инфекций, доля людей с инвалидностью по слуху существенно более высока, чем в государствах с развитой медициной и действенными программами вакцинации.
Обследование будущих матерей
Не менее важна профилактика врождённых инфекций путём тщательного обследования женщин во время и в период подготовки к беременности. Необходимо, чтобы будущие матери чётко осознавали опасность вирусов и добровольно проходили обследование с целью их выявления. Как правило, вирусы герпеса и ВИЧ длительное время могут находиться в организме в латентном состоянии, не вызывая ухудшения здоровья. Обнаружить их можно лишь при специальном исследовании, после чего будущая мать проходит лечение, чтобы защитить ребёнка от заражения вирусами.
Обследование детей с риском тугоухости
Профилактика тугоухости должна включать всестороннее обследование детей с первых дней жизни. Необходимо проводить клинические исследования для раннего выявления опасных вирусных инфекций и своевременного проведения соответствующей терапии. Если существует риск развития глухоты, ребёнок должен регулярно проходить аудиологические исследования у специалиста.
Повышение иммунитета
Часто инфицирование вирусом происходит на фоне общего снижения иммунитета. Причин может быть много, но большинство из них можно устранить здоровым образом жизни, несложными процедурами закаливания и соблюдением общеизвестных правил гигиены. Кроме того, существуют специальные меры поддержки защитных сил организма – приём витаминно-микроэлементных комплексов, БАДов, иммуномодулирующих препаратов. Необходимость в таких мерах возникает, как правило, зимой и ранней весной, когда наш организм получает слишком мало солнечного света, а в рацион питания не хватает свежих овощей и фруктов.
Внезапное ухудшение слуха – повод для визита к врачу
Вирусная инфекция, провоцирующая патологические изменения в органе слуха, опасна для людей в любом возрасте. Некоторые инфекционные заболевания могут протекать бессимптомно или маскироваться под обычную простуду, из-за чего человек длительное время не замечает серьёзной проблемы со здоровьем. Если вы заметили у себя даже незначительное ухудшение слуха – обязательно посетите врача. Необходимо пройти аудиометрию, чтобы определить степень поражения слухового органа, и клиническое исследование для выявления вирусной инфекции. Своевременные меры помогут сохранить вам всю полноту восприятия звуков и избавить от опасности инфицирования вашу семью и близких людей.


.gif)
_575.gif)