Поливалентная аллергия что это на лекарства
Что такое лекарственная аллергия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Воронцова О. А., аллерголога со стажем в 19 лет.
Определение болезни. Причины заболевания
Лекарственное средство (препарат, лекарство) — это природное или искусственно созданное вещество (смесь веществ), представленное в форме таблетки, раствора или мази, которое предназначено для лечения, профилактики и диагностики заболеваний. Прежде чем препараты допускают к использованию, они проходят клинические исследования, в ходе которых выявляются их лечебные свойства и побочные эффекты.
С древних времён люди для спасения своей жизни и избавления от страданий использовали различные природные лекарственные средства, которые содержались в растениях или животном сырье. С развитием такой науки, как химия, выяснилось, что целебные свойства этих средств заключаются в определённых химических соединениях, которые избирательно воздействуют на организм. Постепенно эти «лечебные» соединения стали синтезировать в лабораторных условиях.
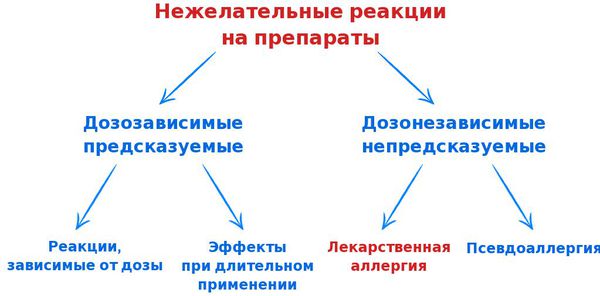
В связи с возникновением всё большего количества лекарств и широкого их применения для лечения разных патологий всё чаще стали возникать нежелательные реакции на препараты. Их можно разделить на две основные группы:
Также нежелательные реакции подразделяют на четыре типа:
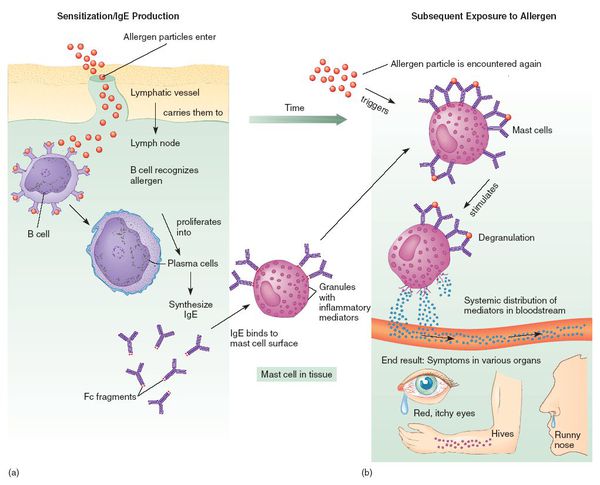
Лекарственная аллергия — это реакция организма, связанная с повышенной чувствительностью к препарату, в развитии которой участвуют механизмы иммунной системы. [2] Аллергическую реакцию на препараты также называют лекарственной гиперчувствительностью.
В настоящее время количество пациентов, обращающихся к аллергологам в связи с предполагаемой аллергией на медикаменты, неуклонно растёт.
Вызвать лекарственную аллергию может любой препарат. [10] К лекарствам, чаще всего вызывающим аллергические реакции, относят:
Факторы риска лекарственной аллергии:
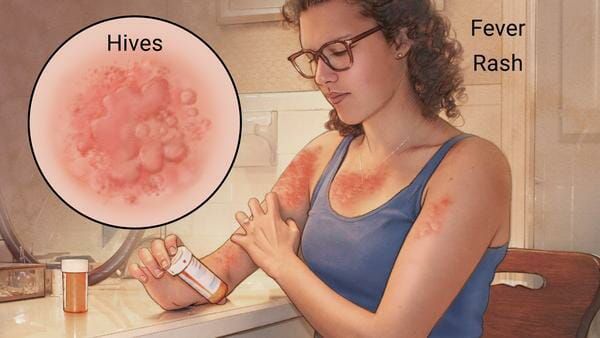
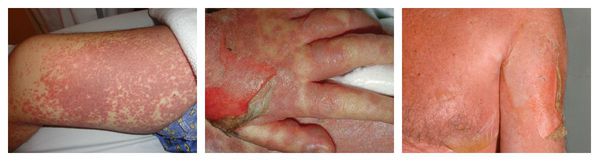
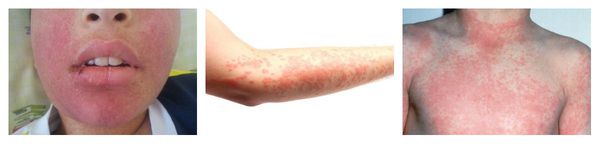
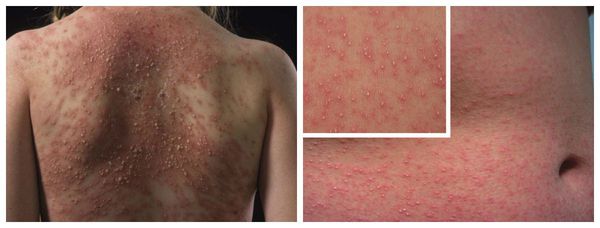
Симптомы лекарственной аллергии
Аллергия на лекарства может возникать на любых участках тела и в любых органах. Выраженность симптомов варьирует от минимального дискомфорта до жизнеугрожающих состояний, а их продолжительность — от нескольких минут до недель или месяцев.
Выделяют три группы симптомов лекарственной аллергии:
Наиболее частые проявления лекарственной аллергии:
При лекарственной аллергии возможны нарушения различного характера:
СИСТЕМНЫЕ ПОРАЖЕНИЯ
Анафилаксия — серьёзная жизнеугрожающая системная реакция гиперчувствительности. Она возникает буквально через несколько минут или часов после проникновения аллергена.
Об анафилаксии свидетельствует появление двух и более следующих симптомов:
Ещё одним вариантом течения анафилаксии является острое изолированное снижение АД, также возникающее через несколько минут или часов после приёма препарата-аллергена. Систолическое (верхнее) давление взрослых снижается ниже 90 мм рт. ст. или более чем на 30% от исходного давления. Уровень АД детей и его снижение зависит от возраста.
Довольно часто аналогичные симптомы могут указывать на неаллергическую анафилаксию. Её лечение также не отличается от купирования аллергической анафилаксии. Разница лишь в том, что истинный анафилактический шок протекает намного тяжелее, а риск летальности выше.
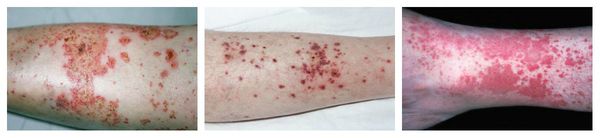
Острые тяжёлые распространённые дерматозы:
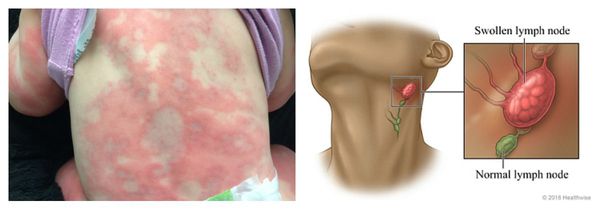
Сывороточная болезнь — аллергическая реакция, которая длится несколько дней или недель. Возникает после введения гетерологичных сывороток и применения пенициллинов, цитостатиков, сульфаниламидов (противомикробных препаратов) и НПВС. Первые проявления возникают спустя 1-3 недели от начала лечения. К ним относятся: сыпь, лихорадка, боль в крупных суставах и увеличение лимфоузлов. Реже аллергия сопровождается синдромом Гийена — Барре, гломерулонефритом (повреждением почечных клубочков), поражением периферических нервов и системным васкулитом.
Системный лекарственный васкулит — аллергическая реакция, при которой на коже нижних конечностей и крестце возникает симметричная геморрагическая сыпь. Одновременно с этим появляется лихорадка, недомогание, боль в мышцах и анорексия. При более тяжёлом течении поражаются суставы, почки и желудочно-кишечный тракт. В редких случаях в лёгких появляются инфильтраты (скопления крови и лимфы), и нарушается функционирование нервных волокон (проявляется слабостью в мышцах и болью в поражённой области тела).
Лекарственно-индуцированный волчаночный синдром — аллергическая реакция, симптомы которой похожи на проявления системной красной волчанки. Отличие заключается в отсутствии «бабочки» на щеках (встречается крайне редко). Течение такой аллергии благоприятное. Она может проявляться болью в суставах и мышцах с увеличением размеров печени и нарушением функции почек (гломерулонефрит). После отмены препарата-аллергена состояние пациента улучшается спустя несколько дней или недель.
Лекарственная лихорадка — нежелательная реакция, отличающаяся от других лихорадок сохранением относительно хорошего самочувствия несмотря на высокую температуру и потрясающие ознобы. Исчезает спустя 2-3 для после отмены лекарства-аллергена, но в случае его повторного применения появляется спустя несколько часов.
Синдром лекарственной гиперчувствительности (DRESS-синдром) — потенциально жизнеугрожающая реакция на лекарственные средства, при которой возникает кожная сыпь и лихорадка, происходит увеличение лимфоузлов, развивается гепатит и другие системные поражения, а также повышается уровень лейкоцитов и эозинофилов в крови. Перечисленные симптомы могут развиваться от одной недели до трёх месяцев и продолжаться около нескольких недели даже после отмены препарата-аллергена.
КОЖНЫЕ ПОРАЖЕНИЯ
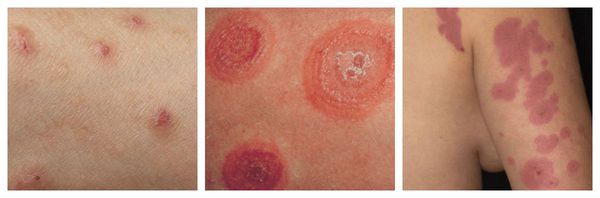
Макулопапулезные высыпания — зудящая сыпь, которая внезапно появляется спустя 7-10 суток от начала приёма лекарства. Возникает преимущественно на туловище. Может перерасти в синдром Стивенса — Джонсона и синдром Лайелла. Провоцирующие препараты: пенициллины, НПВС, сульфаниламиды и противосудорожные препараты.
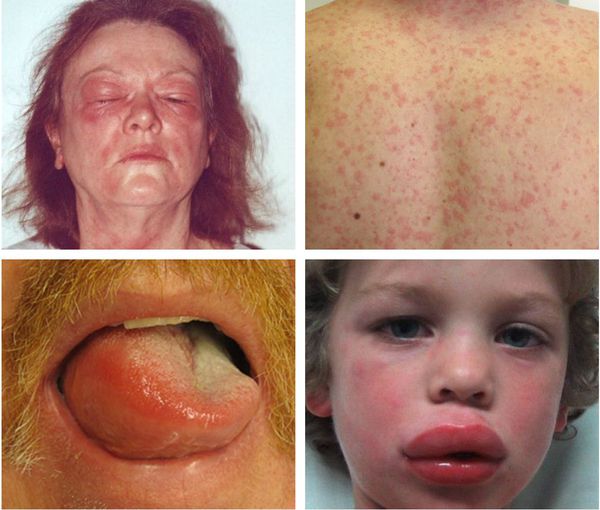
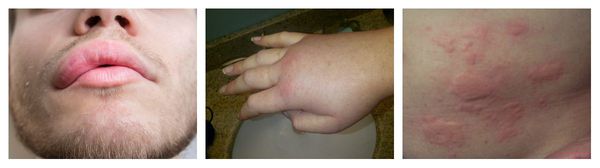
Ангиоотёк — безболезненный при прикосновении отёк различной локализации с чёткими границами, который иногда сопровождается сыпью как при крапивнице и кожным зудом.
Аллергический васкулит — воспаление сосудистых стенок, которое сопровождается симметричными высыпаниями в виде мелких кровоизлияний на коже голеней (как правило, в нижней трети), ягодиц и рук. При этом кожа лица и шеи остаётся без изменений. Провоцирующие препараты: сульфаниламиды, барбитураты, соли золота и йодосодержащие препараты.
Контактный аллергический дерматит — аллергическое поражение кожи, возникающее в месте воздействия лекарства, которое проявляется эритемой, отёком, иногда появлением везикул и булл. В некоторых случаях возможно распространение воспаления на участок кожи, не контактировавший с лекарственным средством. Провоцирующие препараты: неомицин, левомицетин, сульфаниламиды, бензокаин, пенициллин и другие антибиотики.
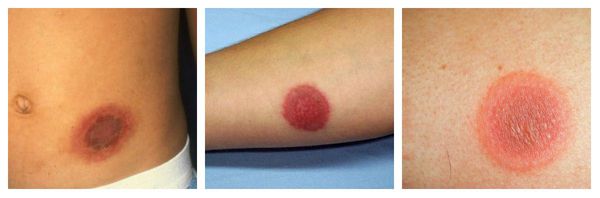
Фиксированная эритема — воспалительное аллергическое высыпание в виде эритем, булл или отёчных бляшек разных размеров с чёткими конурами. Оно может возникнуть снова даже после кажущегося улучшения. Через два часа после повторного применения причинно-значимого лекарства высыпания появляются ровно на том же месте и сохраняются примерно 2-3 недели, оставляя хроническую поствоспалительную пигментацию. Провоцирующие препараты: тетрациклины, барбитураты, сульфаниламиды и НПВС.
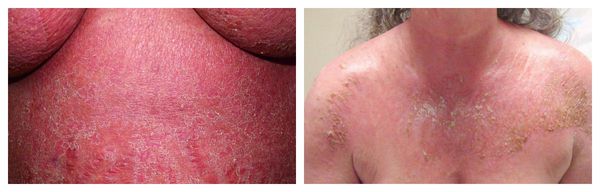
Фотодерматиты — аллергические высыпания в виде покраснения, возникающие на открытых участках тела, иногда сопровождающиеся появлением везикул и булл. Провоцирующие средства: препараты местного действия, в том числе и добавленные к мылу галогенизированные фенольные соединения, ароматические вещества, НПВС, сульфаниламиды и фенотиазины.
Феномен Артюса — Сахарова — местная аллергия в виде инфильтрата, абсцесса или фистулы, которая появляется через 7-9 дней или 1-2 месяца после контакта с лекарственным средством. Провоцирующие препараты: гетерологичные сыворотки и антибиотики, а также инсулин (спустя 1-2 месяца после его введения).
Эксфолиативная эритродермия — жизнеугрожающее распространённое поражение кожи (занимает более 50% её поверхности), представленное покраснением, инфильтрацией и обширным шелушением. Провоцирующие средства: препараты мышьяка, ртути и золота, пенициллины, сульфаниламиды и барбитураты.
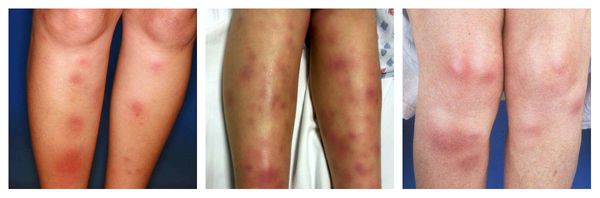
Узловатая эритема — аллергическая реакция в виде симметричных и болезненных при прикосновении подкожных красных узлов разного размера, которые обычно возникают на передней поверхности голеней. Может сопровождаться небольшим повышением температуры, недомоганием, болями в мышцах и суставах. Провоцирующие средства: сульфаниламиды, оральные контрацептивы, пенициллины, барбитураты, препараты брома и йода.
Острый генерализованный экзантематозный пустулёз — аллергическая реакция кожи, при которой на фоне покраснений возникают гнойничковые высыпания. Протекает с повышением температуры до 38°C и количества лейкоцитов в крови. Исчезает через 10-15 суток после отмены лекарства-аллергена. Провоцирующие препараты: блокаторы кальциевых каналов (дилтиазем), сульфаниламиды, аминопенициллины (ампициллин, амоксициллин) и макролиды.
ПОРАЖЕНИЯ ДРУГИХ ОРГАНОВ И СИСТЕМ
Помимо перечисленных клинических проявлений при лекарственной аллергии могут возникнуть:
Патогенез лекарственной аллергии
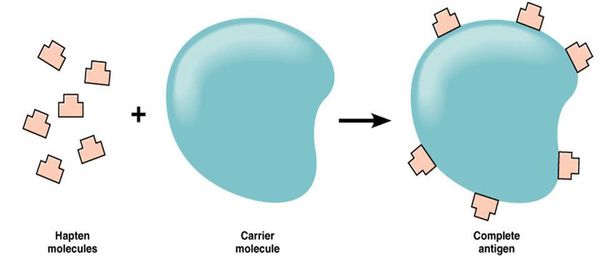
Большинство лекарств — это простые химические вещества небелковой природы, которые подвергаются метаболическим превращениям в организме. Если в результате биотрансформации препарата образуется вещество, которое способно соединяться с белком организма, то создаётся предпосылка для сенсибилизации — повышения чувствительности организма к чужеродным веществам (антигенам).
Так как в иммунологическом отношении лекарства являются неполноценными антигенами (т. е. гаптенами), то для сенсибилизирующего действия они должны превратиться в полный гаптен.
В связи с этим для развития лекарственной аллергии необходимы, по меньшей мере, три этапа:
При развитии иммунного ответа на лекарственные препараты продуцируются гуморальные антитела (в том числе IgE) и сенсибилизированные Т-лимфоциты.
ЛА зачастую развивается после повторного приёма препарата. В редких случаях сенсибилизация не происходит, и аллергическая реакция возникает после первого применения лекарства. Такие ситуации относятся к псевдоаллергиям из-за отсутствия третьего этапа — развития иммунной реакции. [9]
Классификация и стадии развития лекарственной аллергии
Лекарственную аллергию можно классифицировать по механизму её развития. [2]
gormed.su
Поливалентная и перекрестная аллергия: в чем разница
Заказать звонок
С каждым годом в мире увеличивается не только количество аллергиков, но и степень тяжести недуга. Наряду с обычной, все чаще встречаются поливалентная и перекрестная аллергические реакции. В чем опасность и какая разница между такими диагнозами?
Немного о терминологии
Оба термина подразумевают аллергию, которая вызвана не одним, а несколькими аллергенами. Если последние относятся к одной группе и имеют схожие характеристики, речь идет о перекрестной аллергии. Если неадекватную реакцию организма вызывают совершенно разные вещества, констатируют поливалентную.
Когда, к примеру, человек уже проходит лечение пищевой аллергии, вызванной коровьим молоком, у него может возникнуть сыпь и при потреблении молока других животных, а также говядины. Помимо пыльцы березы, источником аллергического конъюнктивита бывает и пыльца полыни, злаков, лещины, ольхи. Все это яркие примеры перекрестной аллергии.
Поливалентная, в свою очередь, хоть и встречается реже, но представляет большую опасность для организма. Реакция возникает совершенно непредсказуемо – человеку сложно оперативно принять адекватные меры. Некоторые пациенты, к примеру, страдают одновременно от контактов с цитрусовыми и антибиотиками из разряда пенициллиновых, куриных яиц и злаков, которые относятся к совершенно разным по типу аллергенам.
Симптоматика и сложности диагностики
При этих разновидностях аллергии симптомы более разнообразны, чем при моновалентной:
Поскольку причинами реакции являются сразу несколько аллергенов, способ «исключить» здесь не подходит, что усложняет диагностику. Единственный путь – выполнить ряд анализов на аллергены и выявить источники проблемы.
Особенности лечения
Даже если исключить воздействие многих аллергенов, но забыть лишь об одном, лечение будет малоэффективным, поэтому очень важно устранить все источники. Этот фактор значительно усложняет терапию. Кроме того, при такой клинической картине АСИТ-терапия оказывается неэффективной, а порой даже приводит к побочным явлениям.
Для лечения используют антигистаминные средства, а в особо тяжелых случаях – глюкокортикостероиды. Справиться с местными проявлениями помогают специальные мази и кремы, с респираторными симптомами – ингаляции. При наступлении анафилактического шока или отека Квинке необходима экстренная помощь.
Пациентам, страдающим поливалентной или перекрестной аллергией, рекомендуют избегать контакта с известными аллергенами и стараться не допускать расширения их спектра. Очень важно своевременно реагировать на обострения и наблюдаться у аллерголога-иммунолога.
Здоровье: «Аллергия на всё» (поливалентная аллергия): факты и заблуждения
Определение. Актуальность проблемы
Под понятием поливалентной аллергии следует понимать наличие сенсибилизации к нескольким группам аллергенов.
Актуальность проблемы поливалентной аллергии объясняется частыми обращениями пациентов к аллергологу-иммунологу с жалобами, характерными для аллергических заболеваний, которые в анамнезе врач связывает с реакциями на очень большую группу возможных аллергенов.
В такой ситуации пациенты самостоятельно прибегают к очень жестким диетическим ограничениям, что приводит к дефициту основных нутриентов.
Ниже будет описано, почему такие суждения о поливалентной аллергии чаще всего оказываются ложными.
При наличии сенсибилизации к нескольким аллергенам, подтвержденной клинически и с помощью методов диагностики in vivo и in vitro, возникает ряд проблем в плане разработки мероприятий по профилактике контакта с ними. Также могут возникнуть спорные вопросы в назначении аллерген-специфической иммунотерапии.
Распространенность поливалентной сенсибилизации
По данным эпидемиологических исследований, около 80% пациентов, страдающих аллергическими заболеваниями, имеют сенсибилизацию не к одной, а к нескольким группам аллергенов (10).
Однако сенсибилизация ко всем возможным группам ингаляционных, контактных аллергенов и особенно множественная пищевая сенсибилизация встречается крайне редко. Гипердиагностика множественной сенсибилизации чаще всего имеет место при пищевой аллергии.
По данным зарубежных исследователей, 94% случаев назначений врачами общей практики диетических ограничений детям оказывались необоснованными. Данные назначения делались на основании положительных результатов анализов крови на специфические IgE и на основании кожных прик-тестов. Но в итоге результаты этих обследований не подтвердились при постановке пищевых провокационных тестов (11).
Следует отметить также, что общая распространенность пищевой аллергии составляет у детей 5-6%, у взрослых 3-7%, однако обращения пациентов с симптомами аллергических реакций, анамнестически связанных с пищей, встречаются гораздо чаще (1).
Формирование множественной сенсибилизации
Формирование множественной сенсибилизации к аллергенам происходит постепенно.
Присоединение новых групп причинно значимых аллергенов происходит в связи с наличием феномена перекрестной аллергии, обусловленной сходством антигенных детерминант (аминокислотных последовтельностей) у родственных групп аллергенов.
Для достоверного возникновения перекрестной реактивности обычно достаточно 70% идентичности аминокислотной последовательности в белках аллергенов.
Примеров перекрестной аллергии много: так при сенсибилизации к аллергенам пыльцы растений возникают перекрестные реакции к пищевым продуктам растительного происхождения:
При пыльцевой аллергии присоединение сенсибилизации к новым группам ветроопыляемых растений и расширение сезона обострений поллиноза, возникновение новой пищевой сенсибилизации к растительным продуктам, связано с наличием в составе растений белков, вызывающих обширную перекрестную реакцию, так называемых «паналлергенов».
Примером таких белков являются белки профиллины.
Растительные аллергенные белки обусловливают перекрестную сенсибилизацию между пищевыми аллергенами фруктов и аллергенами латекса (синдром «латекс-фрукт»).
Старые ковры, книги и подобное могут способствовать развитию бытовой аллергии у человека, ранее не имевшего аллергию на пыль
Также это возможно между аллергенами латекса и аллергенами грибов (синдром «латекс-гриб»).
Примерами перекрестных реакций на аллергены животного происхождение являются перекрестные реакции между аллергенами яиц и пера птиц, аллергенами эпителия кошек и свинины, перекрестные реакции между морепродуктами разных видов (ракообразные и моллюски).
Изучается возможность перекрестных реакций между аллергенами насекомых, клещами домашней пыли и пищевыми аллергенами животного происхождения (1).
Выявление строго определенного аллергена (к которому у пациента имеется сенсибилизация и в дальнейшем возможно развитие перекрестных реакций к нему) возможно с помощью анализов крови на специфические IgE к аллергокомпонентам. При ней в качестве диагностических реактивов используются:
Применение таких изолированных белковых молекул для диагностики аллергии к ним позволяет уточнить спектр аллергической сенсибилизации у пациента и минимизировать диетические ограничения (10).
Примером перекрестной лекарственной аллергии может стать аллергия на анестетики, мочегонные и противодиабетические средства при сенсибилизации к сульфаниламидным препаратам, а также перекрестная аллергия между пенициллинами и цефалоспориновыми антибиотиками (1).
Однако присоединение новых групп причинно значимых аллергенов при формировании поливалентной аллергии может быть и не связана с феноменом перекрестной реактивности.
Наличие наследственной предрасположенности к атопии и постоянный контакт с аллергеном может стать причиной формирования новой аллергической сенсибилизации.
Например, наличие в квартире ковров, старых книг, шерстяных одеял, мягких игрушек и других предметов, накапливающих домашнюю пыль, может привести к формированию у аллергика, никогда не реагировавшего на аллергены клещей домашней пыли, бытовой сенсибилизации (3, 9).
Возникновению новой респираторной аллергии способствует раздражение слизистых оболочек дыхательных путей загрязнениями воздуха (оксиды азота, продукты сгорания автомобильного топлива и др.) и курение (8).
Таким образом, поливалентная аллергия всегда формируется постепенно с течением времени.
Основные группы ингаляционных аллергенов
Основные группы пищевых аллергенов
Лекарственные аллергены
Контактную аллергию, протекающую по I IgE-зависимому механизму реакций вызывают латекс, жалящие и кровососущие насекомые, части растений (1).
Аллергические реакции, протекающие по другим механизмам: контактная аллергия замедленного типа, реакции протекающие по другим механизмам (например, сывороточная болезнь) редко бывают поливалентными.
Другие реакции обычно являются проявлением псевдоаллергии, непереносимости, ферментопатии (например, непереносимость алкоголя), неспецифического раздражения кожи и слизистых. Возможно совпадение возникновения симптомов с предполагаемым фактором по времени является случайным и не обусловленным какими-либо причинами.
Поливалентная аллергия при основных аллергических заболеваниях
При аллергическом рините и конъюнктивите поливалентная сенсибилизация является причиной разнообразия условий обострения.
Так, при круглогодичном рините, помимо пребывания в запыленных помещениях, причиной становится контакт с животными, пребывание в сырых подвальных помещениях, контакт с кондиционером. При поллинозе расширяется продолжительность сезона обострения (1).
При крапивнице и ангиоотеках п обочные эффекты лекарств или обострения от приема пищи часто оказываются псевдоаллергией
При бронхиальной астме расширение спектра сенсибилизации приводит к повышению тяжести течения заболевания, а также к изменению условий появления приступов, характерных для аллергического ринита (5).
Проявлением расширения спектра сенсибилизации при атопическом дерматите является присоединения респираторной аллергии на фоне имеющейся сенсибилизации к пищевым аллергенам.
Первично имеет место пищевая аллергия, длительная сенсибилизация к пищевым продуктам может предварять развитие ингаляционной аллергии (ринит, астма) (1).
При крапивнице и ангиоотеках, особенно при рецидивирующем их течении, истинная аллергия крайне редко является причиной обострений.
Именно при данном заболевании суждения пациентов о связи обострений с аллергическими реакциями на прием пищи или лекарственных препаратов и множественной пищевой и лекарственной аллергии чаще всего оказываются ошибочными.
Связь обострений с приемом пищи и лекарств является проявлением псевдоаллергии (на пищевые добавки, лекарства из группы нестероидных противовоспалительных средств) или проявлением побочных эффектов лекарств (ангиоотеки при приеме ингибиторов ангиотензин – превращающего фермента).
На фоне лечения основных причин рецидивирующей крапивницы и ангиоотеков переносимость подозреваемых продуктов и медикаментов обычно улучшается.
Еще чаще причина обострений крапивницы и ангиоотеков вообще не связана с приемом пищи, лекарств или с контактом с аллергенами (2).
Поливалентная сенсибилизация и АСИТ
Отдельно следует рассмотреть вопросы проведения аллерген–специфической терапии (АСИТ) при множественной сенсибилизации.
Как уже было сказано выше, при истинных атопических заболеваниях (для которых эффективна АСИТ) сенсибилизация к одной группе аллергенов (при которой АСИТ дает наилучшие результаты) встречается реже, чем множественная сенсибилизация.
В настоящее время спорным является вопрос о том, нужно ли проводить АСИТ всеми выявленными аллергенами или выбирать лишь наиболее значимые из них (10).
В пользу второго варианта аргументом является то обстоятельство, что при развитии выраженных местных или общих реакций на АСИТ при терапии всеми возможными аллергенами трудно выявить виновный аллерген, а при выраженных реакциях приходится прекращать введение всех аллергенов (10).
Кроме того, одним из терапевтических эффектов АСИТ является снижение неспецифической чувствительности тканей к медиаторам аллергического воспаления, снижение концентрации в тканях этих медиаторов.
Это является причиной облегчения симптомов в ответ на неспецифические раздражители и те аллергены, к которым АСИТ не проводилась (4). К тому же для некоторых групп аллергенов лечебных препаратов для АСИТ не существует.
Поэтому врачи не всегда назначают АСИТ всеми выявленными аллергенами.
Дифференциальная диагностика поливалентной сенсибилизации
При тяжелом течении аллергического заболевания с частыми обострениями необходимо отличать возникновение истинных аллергических реакций от:
Правильно определить механизмы возникающих обострений сможет врач аллерголог-иммунолог. До визита к нему не следует самостоятельно вводить для себя диетические ограничения.
При неаллергических заболеваниях кожи пациент, не наблюдавшийся ранее у дерматолога, может ошибочно принимать за аллергические кожные реакции обострение воспалительного процесса при раздражении кожи неспецифическими факторами: хлорированной водой или средствами бытовой химии, употреблением горячей и острой пищи, при которой происходят приливы крови к лицу.
Кроме того, за аллергию на сладкое может приниматься обострение гнойного воспаления на коже при употреблении сладкой пищи (6).
Интерпретация результатов обследования: понятие «латентная сенсибилизация»
Одной из основных причин формирования у пациента заблуждения о наличии у него поливалентной аллергии является получение множественных положительных результатов специфического аллергологического обследования, анализа крови на специфические IgE к аллергенам и кожные тесты без квалифицированных комментариев со стороны аллерголога-иммунолога.
Поскольку кожные скарификационные или прик-тесты проводятся в аллергокабинете врачом аллергологом-иммунологом (или специально обученной медсестрой под контролем врача), представить себе неправильную интерпретацию положительных кожных тестов трудно.
В случае с анализами крови на специфические IgE часто приходится сталкиваться с неквалифицированными комментариями этих анализов со стороны врачей других специальностей или самостоятельной сдачей этих анализов пациентом в лаборатории при отсутствии последующей консультации аллерголога-иммунолога.
Особенно часто ложноположительные результаты анализов приходят при исследовании специфических IgE к пищевым аллергенам (11).
Следует помнить, что при обнаружении специфических IgE-антител к пищевому аллергену вероятность развития клинических симптомов пищевой аллергии равна 50%. Примерно такое же прогностическое значение имеют положительные кожные тесты с пищевыми аллергенами.
У детей с положительными прик-тестами и специфическими IgE ко многим пищевым продуктам необходимо проведение провокационных тестов с каждым подозреваемым продуктом, за исключением тех, что вызывали потенциальные угрожающие жизни реакции по данным анамнеза (1).
Наличие положительных кожных проб или анализов крови на специфические IgE к аллергенам при отсутствии клинических признаков реакции на них в анамнезе называется латентной сенсибилизацией. При ней клинически значимой аллергия может не возникнуть никогда. Но бывает, что со временем она возникает при ингаляционной или контактной аллергии.
Пищевая аллергия у детей, наоборот может проходить со временем. Наличие положительных результатов обследования может лишь свидетельствовать о пищевой аллергии, наблюдавшейся в прошлом.
Причины множественных ложноположительных результатов анализа крови на специфические IgE:
Профилактика расширения спектра сенсибилизации
Мерами профилактики расширения спектра аллергической сенсибилизации является соблюдение мероприятий по гипоаллергенному быту и гипоаллергенной диете. Данные меры рекомендует врач аллерголог-иммунолог для тех групп аллергенов, на которые диагностирована клинически значимая аллергия.
В интернет-магазине Аллерджифри для аллергиков предлагаются продукты, не содержащие строго определенных пищевых аллергенов, изделия из текстиля, гипоаллергенные средства бытовой химии и товары бытовой техники, необходимые для создания гипоаллергенного быта при бытовой и грибковой сенсибилизации. Также в ассовртименте магазина имеются носовые фильтры для снижения контакта слизистой носа с пыльцевыми аллергенами при поллинозе.
При наличии респираторной аллергии на клещей домашней пыли и пыльцу ветроопыляемых растений очень важным является своевременное проведение аллерген-специфичекой иммунотерапии.
При назначении гипоаллергенной диеты при пищевой аллергии необходима консультация врача-диетолога с целью составления сбалансированного полноценного индивидуального рациона.
Заключение
Исходя из всего вышесказанного, несмотря на то, что сенсибилизация к одной группе аллергенов встречается не часто и существуют предпосылки для расширения спектра сенсибилизации, мнение о высокой вероятности развития множественной аллергии, особенно к пищевым продуктам, является ошибочным.
Причиной возникновения такого ошибочного мнения является неправильная интерпретация результатов лабораторного обследования на аллергию, наличие неспецифических реакций с развитием симптомов, напоминающих клинику аллергического заболевания.



.jpg)