Полиомиелит и дцп в чем разница
Детский церебральный паралич (ДЦП)
Детский церебральный паралич (ДЦП)
Церебральный паралич вызывает рефлекторные движения, которыми человек не может управлять и уплотнение мышцы, которая может оказывать влияние, как на часть, так и на все тело. Эти нарушения могут варьировать от умеренных до тяжелых. Также может быть интеллектуальная неполноценность, судорожные припадки нарушения зрения и слуха.
Подчас принять диагноз церебрального паралича для родителей является тяжелой задачей.
Причины
Профилактика
Причина церебрального паралича(ДЦП) подчас не известна. Но определенные факторы риска были идентифицированы и доказана их связь с частотой возникновения ДЦП. Часть этих факторов риска можно избежать. Выполнение определенных условий во время беременности помогают уменьшить риск повреждения головного мозга у плода. Эти рекомендации включают:
Рекомендации после рождения ребенка:
Симптомы
Наиболее часто симптомы тяжелой формы ДЦП являются
Некоторые проблемы, связанные с ДЦП, становятся более очевидными в течение длительного времени или развиваются по мере роста ребенка. Они могут включать:
У всех пациентов с церебральным параличом ДЦП есть определенные проблемы с движением тела и осанкой, но много младенцев при рождении не проявляют признаков ДЦП и порой только няньки или сиделки первыми обращают внимание на отклонение в движениях ребенка, противоречащих возрастным критериям. Признаки ДЦП могут стать более очевидными по мере роста ребенка. Некоторые развивающиеся нарушения, возможно, и не проявятся до окончания первого года ребенка. Травма головного мозга, которая вызывает ДЦП, не проявляется в течение долгого времени, но последствия могут появиться, измениться, или стать более тяжелыми по мере взросления ребенка.
Определенные эффекты ДЦП зависят от его типа и тяжести, уровня умственного развития и наличия других осложнений и заболеваний.
У большинства больных ДЦП спастический церебральный паралич. Его наличие может сказываться как во всех частях тела, так и в отдельных частях. Например, у ребенка со спастическим церебральным параличом могут появиться симптомы главным образом в одной ноге или в одной половине тела. Большинство детей обычно старается приспособиться к нарушениям двигательных функций. Некоторые пациенты могут даже жить самостоятельно и работать, нуждаясь лишь эпизодически в посторонней помощи. В случаях, когда имеются нарушениях в обеих ногах, пациентам требуется инвалидная коляска или другие приспособления компенсирующие двигательные функции.
Кроме того, точно так же как люди с нормальным физическим развитием у людей с ДЦП возникают социальные и эмоциональные проблемы в течение их жизни. Поскольку их физические дефекты усугубляют проблемы, то пациенты с ДЦП нуждаются во внимании и понимании других людей.
Большинство пациентов с ДЦП доживает до взрослой жизни, но продолжительность жизни у них несколько короче. Многое зависит от того, насколько тяжелая форма ДЦП и наличия осложнений. Часть пациентов с ДЦП имеют возможность даже работать, тем более с развитием компьютерных технологий такие возможности значительно увеличились.
Детский церебральный паралич подразделяется согласно типу движения тела и проблемы осанки.
Спастический (пирамидальный) церебральный паралич
Неспастический (extrapyramidal) церебральный паралич
Неспастические формы церебрального паралича включают дискинетический церебральный паралич (подразделенный на athetoid и дистонические формы) и атаксический церебральный паралич.
Атаксическое ДЦП проявляется следующими проблемами:
Диагностика
Симптомы ДЦП, возможно, не присутствуют или не обнаруживаются при рождении. Поэтому лечащему врачу, наблюдающему новорожденного необходимо внимательно наблюдать за ребенком, чтобы не пропустить симптомы. Тем не менее, не стоит проводить гипердиагностику ДЦП, так как многие моторные нарушения у детей такого возраста носят преходящий характер. Нередко диагноз удается поставить только через несколько лет после рождения ребенка, когда удается заметить двигательные нарушения. Диагностика ДЦП основана на наблюдении за физическим развитием ребенка наличием различных отклонений физического и интеллектуального развития, данных анализов и инструментальных методов исследования таких, как МРТ. Диагностика ДЦП включает в себя:
Комплекс этих диагностических подходов позволяет поставить диагноз.
Если диагноз неясен, дополнительные анализы могут быть назначены для оценки состояния головного мозга и для исключения возможных других заболеваний. Анализы могут включать:
Оценка и контроль церебрального паралича
После того, как ДЦП диагностировано, ребенка необходимо дообследовать и выявить другие заболевания, которые могут быть одновременно с ДЦП.
Некоторые дети нуждаются в повторном тестировании, которое может включать:
Дополнительные методы обследования назначаются при необходимости и наличии показаний.
Лечение
Инициальное (начальное) лечение
Лекарства могут помочь воздействовать на некоторые из симптомов ДЦП и предотвратить осложнения. Например, спазмолитические средства и миорелаксанты помогают расслабить спазмированные (спастичные) мышцы и увеличить диапазон движения. Антихолинергические средства помогают улучшить движения в конечностях или уменьшить слюнотечение. Другие лекарства могут использоваться как симптоматическое лечение (например, применение противосудорожных препаратов, при наличии эпиприступов)
Перманентное лечение
Перманентное лечение детского церебрального паралича (ДЦП) сосредоточено на том, чтобы продолжать и корректировать существующее лечение и добавлять новые методы лечения по мере необходимости.Перманентное лечение для ДЦП может включать:
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Неврогенные ортопедические деформации: ДЦП, полиомиелит
Неврогенные ортопедические деформации характеризуются тяжелыми анатомическими и функциональными нарушениями аппарата опоры и движения, которые очень часто приводят к инвалидности, особенно когда у больных имеются изменения в конечностях.
Очень важно облегчить жизнь этой категории больных, применять все лечебные средства, чтобы дать им возможность передвигаться и обслуживать самих себя, учить посильной труда, то есть провести медицинскую и социальную реабилитацию. Вопросы реабилитации инвалидов являются государственным делом, и решаются они отделами здравоохранения и социального обеспечения.
Причинами неврогенных ортопедических деформаций являются преимущественно травмы и заболевания центральной нервной системы, перенесенные в детстве.
Детский церебральный паралич (ДЦП, болезнь Литтла)
Заболевание впервые было описано Литтлом (1862), а названо ДЦП Фрейдом. Причины возникновения детского церебрального паралича разные. Их разделяют на 3 группы:
1) прирожденные — когда есть порок развития головного мозга плода вследствие токсикоза беременности, перенесенных инфекционных заболеваний (туберкулез, сифилис, тиф), токсоплазмоза, физической и психической травмы женщины, рентгено- и ионизирующего облучения;
2) родовые — вследствие акушерских вмешательств (щипцы, вакуум-экстрактор и т.п.), несоответствия таза и головы плода, асфиксии (нарушение плацентарного кровообращения, преждевременная отслойка плаценты);
3) послеродовые — механическая травма (ушиб головного мозга, кровоизлияния), менингит, энцефалит, спазмофилия т.д.
Встречается также сочетание различных причин детского церебрального паралича.
Клинические симптомы ДЦП
Неврологическая симптоматика бывает разной, что зависит от локализации поражения центральной нервной системы. Встречаются монопарез верхней или нижней конечности, гемипарез (одновременно верхней и нижней конечностей), парапарез (обеих верхних или обеих нижних конечностей), тетрапарез (всех четырех конечностей). Кроме этого, бывают нарушения черепно-мозговой иннервации (косоглазие, снижение зрения и зрительной реакции, слуха), бульбарные расстройства (нарушения речи, глотания), а также нарушения психики (около 40% детей умственно отсталые и около 13% больные идиотией, которые не подлежат лечению).
Поражение центральной нервной системы и проводящих путей ведет к органическим и функциональным нарушениям аппарата опоры и движения, которые клинически могут быть легкой, средней и тяжелой степени.
Болезнь проявляется повышением сухожильных рефлексов и появлением патологических, повышенным тонусом и спазмом мышц, атрофией и снижением их силы, изгибно-приводными контактурами и деформацией конечностей, что ведет к нарушению стояния, хождения и координации движений.
Ортопедическая симптоматика, особенно при тяжелой степени церебрального паралича, столь характерная, что затруднений в диагностике не бывает. При спастическом монопарезе рук плечо приведено, предплечье согнуто в локте и пронировано, кисть и пальцы максимально согнуты (в кулак), что резко ограничивает функцию конечности. Если есть монопараз нижней конечности, то бедро изогнутое и приведено, голень и стопа согнуты (конская стопа).
Спастический парапарез нижних конечностей сопровождается классическим их положением. Оба бедра согнуты в тазобедренных суставах, приведены и ротированы внутрь, коленные суставы сжатые между собой или взаимно перекрещиваются. Голени и стопы согнуты: эквиноварусная или эквиновальгусная деформация. Походка спастическая, рывками, с поочередным перекрещиванием колен. Больные могут передвигаться с помощью костылей.
Тетрапарез характеризуется указанными выше положениями верхних и нижних конечностей. При тяжелых спазмах мышц возникают стойкие контрактуры и подвывихи в суставах верхних и особенно нижних конечностей. Вследствие дискордантных деформаций больные ходить не могут, лежат с согнутой или откинутой головой. Тонические рефлексы могут сохраняться очень долго (всю жизнь). У подавляющего большинства больных выражены психические расстройства, дизартрия, судороги и т.д.
Лечение ДЦП
Чтобы облегчить состояние больного, создают условия для улучшения функций спазмированной конечности, а у тяжелобольных с пара или тетрапарезом для передвижения и самообслуживания проводят комплексное консервативное и оперативное лечение.
Для того чтобы снять спазмы мышц и улучшить восстановительные процессы в центральной нервной системе, назначают медикаментозную терапию (диплацин, тропацин, дибазол, галантамин и т.п.).
В развитии учредительных рефлексов большое значение имеет ЛФК и кинезотерапия. С целью улучшения функций конечностей и уменьшение атрофии проводят массаж мышц и физио и бальнеотерапию (диатермия, ванны, грязи и т.п.).
В последнее время широко используют курсы иглоукалывания, микроволновой резонансной терапии, которые дают положительные сдвиги в динамике нейроортопедического статуса больных (уменьшение спазма мышц, гиперкинезов и контрактур в суставах, увеличение силы мышц, амплитуды движений, улучшение координации и общего состояния больного).
С целью предотвращения и уменьшения контрактур применяют, особенно на ночь, гипсовые корригирующие повязки. Чтобы улучшить походку больных, их обеспечивают ортопедическими аппаратами и обувью.
Оперативное лечение применяют в тех случаях, когда консервативные методы исчерпаны и остаются ортопедические деформации, которые ограничивают функциональные возможности конечностей. Предложено около 50 видов различных восстановительных и корректирующих операций, однако все они являются паллиативными. Условно их можно разделить на 3 группы:
1. Операции на нервах: частичная резекция ветвей, иннервирование чрезмерно спазмированной мышцы. Сечение (внутритазовое или позатазовое) запирательного нерва (нейротомия Зелиг) проводят для уменьшения спазма приводящих мышц бедра. Как правило, оно сочетается с тенотомией этих мышц. Операция Штоффеля — сечение двигательных волокон ветвей большеберцового нерва; проводят с целью ослабления спазма икроножной мышцы.
2. Операции на сухожилиях и мышцах, которые проводят чаще, чтобы устранить контрактуры. Преимущественно применяют теномиотомию мышц флексоров и аддукторов бедра, чтобы устранить изгибно-приводные контрактуры в тазобедренном суставе. Эту операцию в случае необходимости выполняют одновременно с двух сторон. После устранения контрактуры на операционном столе накладывают двустороннюю кокситную повязку. Иногда еще дополнительно поэтапно сменяют гипсовые повязки, чтобы достичь гиперкоррекции. Если есть сгибательные контрактуры в коленном суставе, проводят операцию Эггерса и ее модификации — транспозицию мышц–сгибателей голени на участок мыщелков бедренной кости.
3. Операции на костях и суставах, которые проводят реже с целью устранения косметических дефектов и улучшения функций конечностей. Особенно часто применяют артродез лучезапястного сустава с установкой кистей в функционально выгодном положении, а также трисуставный артродез на стопах при их варусной деформации.
Очень важно правильно выбрать оптимальную методику операции с учетом поэтапного проведения ее у каждого конкретного больного. А это требует внимательного изучения биомеханики ходьбы, электрофизиологической активности мышц и т.д..
Полиомиелит (болезнь Гейне-Медина)
Полиомиелит — это острое детское инфекционное заболевание, которое вызывает нейротропный вирус. Впервые заболевание описал Гейне (1840), указал на его инфекционную природу Медин (1890). Полиомиелит случается очень редко, поскольку сейчас хорошо налажена профилактика — активная иммунизация по Солку.
Вирус полиомиелита попадает в организм ребенка через носовую часть глотки и органы пищеварения, проникает в центральную нервную систему и поражает серое вещество передних рогов спинного мозгу (75%), меньше — кору большого мозга и гипоталамус, а также другие органы и системы организма.
Клинически различают 4 стадии болезни:
После инкубационного периода заболевание начинается с резкого повышения температуры тела, общей слабости, головной боли, то есть таких признаков, которые свойственны многим детским заболеванием, и поэтому в первый день его диагностируют только в случаях эндемии. На второй день может появиться ригидность мышц затылка. Это препаралитическая стадия, которая длится всего 24-48 часов.
Паралитическая стадия начинается на 3-4-й день болезни появлением вялых параличей. Локализация и тяжесть параличей зависят от уровней и тяжести поражения передних рогов спинного мозга, поэтому могут захватывать как верхние, так и нижние конечности, туловище. Для полиомиелита характерна мозаичность параличей.
Во время выздоровления постепенно частично восстанавливаются функции мышц и трофика тканей. Часть мышц остается парализованной. Восстановительная стадия может длиться 1-2 и более лет. В этой стадии у детей наблюдаются распространенные вялые параличи, атрофия мышц, вазомоторные расстройства (гипотермия, отек и цианоз конечностей). Выпадение функций определенных групп мышц ведет к неврогенным и вторичным статическим ортопедическим деформациям скелета. Вследствие тяги мышц, которые возобновили свою иннервацию, возникают контрактуры. Ограниченное нагрузки конечностей и нарушение трофики тканей обусловливают отставание в росте костей, укорочение конечности, прогрессирование деформации. Кости и корковое вещество парализованной конечности тонкие.
Возникают изменения в связном аппарате суставов и сухожилиях парализованных мышц (они растягиваются), что приводит к чрезмерным движениям, расшатыванию и подвывихам. Односторонние параличи мышц туловища ведут к сколиозу.
Дети очень переживают по поводу своей физической неполноценности и пытаются любой ценой не отставать от своих сверстников. Несмотря на компенсаторные приспособления, походка становится затрудненной и приводит к вторичным статическим ортопедическим деформациям.
Лечение больных полиомиелитом и его последствия состоит из комплекса консервативных и оперативных средств.
Консервативное лечение включает медикаментозную терапию, физиотерапию, функциональное, ортопедическое и санаторно-курортное лечение. Начинают его с первых дней болезни; оно носит симптоматический характер и нацелено на профилактику осложнений. Больным назначают полноценное питание и лекарственные средства (прозерин, дибазол, витамины группы В и т.д.).
Чтобы предупредить развитие контрактур и деформаций, на парализованные конечности накладывают гипсовые шины, которые снимают на время проведения лечебной физкультуры и массажа мышц, используют гипсовые кроватки или правильно укладывают больного на щите.
Функциональное лечение начинают с момента появления параличей и проводят его систематически в течение всей стадии восстановления.
Через 2 недели от начала заболевания больным назначают комплекс физиотерапевтического лечения (различные виды тепла, влажное горячее обертывание, диатермию, электрофорез калия йодида, новокаина, фарадизация мышц), которое применяют по очереди (курсами). Очень важно своевременно предупредить и устранить контрактуры этапными гипсовыми повязками, чтобы не образовались устойчивые артрогенные контрактуры, которые подлежат только оперативному лечению.
Когда ребенок начинает ходить, для улучшения функций конечностей и профилактики вторичных статических ортопедических деформаций (в зависимости от локализации парализованных и сохраненных групп мышц) назначают лифчики, корсеты, аппараты на нижние конечности и соответствующую ортопедическую обувь.
Комплексное консервативное лечение длится достаточно долго и требует терпения со стороны родителей и медицинских работников.
В период восстановления большое значение имеет санаторно-курортное лечение. Как правило, после эпидемий полиомиелита организуют специализированные отделения со штатом педагогов на курортах (Евпатория, Одесса), где дети кроме комплексного консервативного лечения получают общее образование. В специальных школах дети могут приобрести профессию, которая, несмотря на устойчивые деформации, позволяет выполнять общественно полезный труд.
Оперативное лечение больных с последствиями полиомиелита применяют после окончания восстановительного периода — через 4-5 лет. Основная его цель: устранение деформаций с тем, чтобы улучшить статико-динамическую функцию конечностей. В клинической практике применяют различные виды восстановительных операций, которые условно можно разделить на такие группы: операции на мягких тканях, на костях и суставах. Однако у большинства больных их нужно поэтапно совмещать.
Чтобы выбрать очередность и оптимальный метод оперативного лечения, следует досконально изучить осанку и биомеханику ходы у каждого конкретного больного, характер ортопедических деформаций, возбудимость и силу отдельных мышц по пятибалльной системе.
Операции на мягких тканях при полиомиелите
При сгибательной контрактуре тазобедренного сустава отсекают прямую мышцу бедра, швейную мышцу и широкую фасцию от места их прикрепления к крылу подвздошной кости. Если возникает изгибно-приводящая контрактура бедра, отсечение дополняют тенотомией приводящих мышц бедра (у таза). В случае паралича четырехглавой мышцы бедра пересаживают на надколенник мышцы — сгибатели голени (двуглавая мышца бедра, полусухожильная). Изгибную контрактуру в коленном суставе устраняют удлинением сухожилий мышц-сгибателей голени, а в случае необходимости и задней капсулотомией сустава.
Чаще всего приходится проводить коррекцию деформаций стопы вследствие паралича мышц голени. Например, в результате паралича малоберцовых мышц развивается эквиноварусная стопа, для устранения которой пересаживают сухожилие передней большеберцовой мышцы на IV плюсневой кости. Если свисает стопа, удлиняют пяточное сухожилие. После операции накладывают гипсовую повязку с тем, чтобы зафиксировать конечность в достигнутой коррекции. Детям назначают ортопедическую обувь с твердым высоким задником голенища.
Укорочения сухожилий проводят в тех случаях, когда они после коррекции становятся слишком длинные. Например, после устранения эквинуса путем удлинения пяточного сухожилия следует укоротить сухожилия разгибателей пальцев стопы.
Операции на костях и суставах чаще всего проводят после окончания роста костей, когда сухожильных пластика недостаточная или возникают изменения в костях и суставах. Ограничиваются артродезом, корректирующей остеотомией и артроризом. Артродез выполняют, как правило, с целью коррекции деформации и создание стабильности и неподвижности в суставе (трисуставный артродез стопы при паралитической косолапости, артролез коленного сустава при его нестабильности и расшатывании, когда невозможна транспозиция сгибателей голени, тазобедренного при подвывихах).
Полую стопу устраняют медиотарзальной резекцией по Куслику. Корректирующую остеотомию применяют для восстановления угловых соотношений сегментов конечности, если увеличен шеечно-диафизарный угол бедра, появляется устойчивая контрактура коленного сустава и т.д.
Артрориз применяют крайне редко, в частности при подвывихах плеча, лошадиной стопе т.д. Суть операции заключается в создании костного порога, который ограничивал бы амплитуду определенных движений в суставе. Сюда можно отнести пластику края вертлужной впадины по Ситенко-Кенигу, ее реконструкцию, которые применяют, когда есть паралитические подвывихи бедра.
Очень важна социальная реабилитация больных с устойчивыми ортопедическими деформациями. Инвалиды должны иметь пенсионное обеспечение и быть соответственно трудоустроены. В случае необходимости следует также решать проблемы транспорта (вело- или мотоколяски) и жилья (определение или обмен на первый этаж).
Понятие о ДЦП и полиомиелите, их форма и характеристика нарушений



5.2.1. Понятие о ДЦП, его формы и характерные нарушения.


Формы церебрального паралича
Выделяют пять форм детского церебрального паралича:
1. Двойная гемиплегия, спастическая диплегия, гемипаретическая форма, гиперкинетическая форма, атоническая-астатическая форма.
Это самая распространенная форма детского церебрального паралича. По распространенности двигательных нарушений спастическая диплегия является тетрапарезом (поражены руки и ноги), но нижние конечности поражаются в значительно большей степени. Цепные установочные рефлексы не развиваются или развиваются с опозданием. При вертикальной установке тела возникает характерное положение рук, туловища, ног. Руки согнуты в локтевых суставах, предплечья и кисти пронированы, туловище наклонено вперед, ноги согнуты в тазобедренных и коленных суставах, опора на передние отделы стоп.
В зависимости от степени выраженности двигательных нарушений, различают тяжелую, среднюю и легкую степени спастической диплегии.
Насильственные движения усиливающиеся при нагрузке или волнении. Причиной при этой форме заболевания чаще всего является билирубиновая энцефалопатия (возникает при резус конфликте матери и плода), реже недоношенность с последующей черепно-мозговой травмой во время родов. При этой форме могут наблюдаться гиперкинезы различного характера, различают: хореиформный, атетоидный, хореатетоз, гемибаллизм, паркинсоноподобный тремор.
Атонически-астатическаяформа—причиной этой формы являются мозжечковые нарушения.
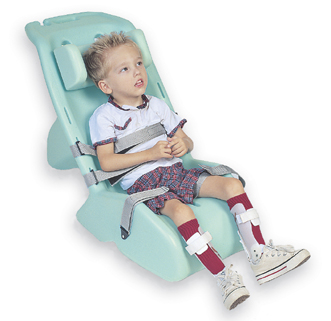
Эта форма характеризуются общей слабостью движений, которые схожи со слабыми параличами и заболеваниями мышечной системы. С момента рождения отсутствуют рефлексы опоры, автоматическая походка, ползание, слабо выражены или отсутствуют защитный и хватательный рефлексы. Наблюдается пониженный мышечный тонус (гипотония) и разболтанность в тазобедренных и коленных суставах. Характерные позы у детей с различными формами ДЦП представлена на рис. 5.2.
Основными этапами важными для развития моторики ребенка являются: первый год жизни, третий, седьмой и тринадцатый.
Первый год жизни ребенка – это период характеризуется интенсивным морфологическим развитием головного мозга и его важнейших структурных систем. На основе имеющихся безусловных рефлексов начинают формироваться условные, пищевые, защитные, ориентировочные. Развитие локомоций и статики на первом этапе жизни ребенка характеризуется формированием движений, обеспечивающих перемещение в пространстве и сохранением позы в строго установленном порядке: движения головы, повороты тела, ползание, вставание, ходьба.
Третий год жизни характеризуется не только навыками самостоятельного передвижения, но и навыками самообслуживания. В этот период ребенок может взбираться и спускаться с горок, перешагивать через препятствия, бегать, подпрыгивать, ритмично двигаться под музыку, менять темп движения, бросать и ловить мяч, самостоятельно одеваться и раздеваться.
Седьмой год. К этому этапу в основном заканчивается координационная перестройка ходьбы от переступания младенца к ходьбе с перекатом с теми ее фазами, которые характерны для взрослых. У ребенка окончательно формируются основные физиологические кривизны позвоночного столба и индивидуальные особенности осанки.
Тринадцатый год. В этот период происходит завершение построения структуры различных координационных механизмов в центральной нервной системе, обеспечивающей высокий уровень регуляции функций и взаимодействия различных органов и систем, в том числе и органов движения и опоры. Отмечается прирост скорости одиночных движений при движениях пальцев кисти и стопы.
Приведенная характеристика основных этапов развития движений (С.А.Бортфельд) у здоровых детей и подростков показывает те цели к которым необходимо стремиться в физической реабилитации детей с детским церебральным параличом.
С самого раннего возраста детей с ДЦП нужно включать ребенка в активное поддержание позы и активные передвижения: повороты, ползание, ходьба на коленках, которые одновременно включают в деятельность многие мышечные группы. Кроме того, необходимо развивать такие простые действиям как одевание, умывание, вытирание своих рук салфеткой, которые необходимы в повседневной жизни.
5.2.2. П о н я т и е о п о л и о м и е л и т е, е г о ф о р м ы и х а р а к т е р н ы е н а р у ш е н и я
Полиомиелит– острое инфекционное заболевание центральной нервной системы, характеризующееся поражением серого вещества спинного мозга и мозгового ствола с развитием вялых парезов и параличей.
В клиническом течении заболевания выделяют 4 периода: предпаралитический, или менингиальный, паралитический, восстановительный и остаточный.
Начинается заболевание с лихорадочного состояния и подъема температуры до 38—40°. Появляются сонливость или раздражительность, головная боль, понос, рвота или катаральные явления верхних дыхательных путей. У детей до года отмечаются частые срыгивания, выбухание и пульсация большого родничка. Для полиомиелита в начальной стадии заболевания характерны симптомы поражения мозговых оболочек: ригидность (напряжение) затылочных мышц, боли в области спины. Отмечают нарушение дыхания вследствие паралича дыхательных мышц на фоне распространенных вялых параличей мышц туловища и конечностей. Параличи появляются иногда в лихорадочный период, но чаще после падения температуры в первые 5 дней болезни и обладают способностью вначале распространяться на большую площадь, а затем концентрироваться в каком-либо определенном ограниченном месте в виде стойкого дефекта. В остаточном периоде в результате параличей дети резко ограничены в своих движениях.
Параличи при полиомиелите называются периферическими или вялыми. Чаще поражаются обе ноги, реже руки, иногда одна рука или нога. Пораженная конечность повисает как плеть, синюшная, холодная на ощупь. Сухожильные рефлексы отсутствуют (арефлексия), тонус мышц резко снижен (атония), а через 2—3 недели развивается атрофия мышц.
Ответственным периодом для детей, перенесших полиомиелит, является начало восстановительного периода, который наступает через 6 недель. Восстановительный период зависит от тяжести и локализации поражений нервных клеток, от условий, в которых находился ребенок, а также от характера лечения. Характерной особенностью этого периода является неравномерность процесса восстановления функций различных мышечных групп и выражается в разной длительности и интенсивности сроков восстановления.
Постепенно появляются движения в пальцах, потом в кистях и стопах пораженных параличом ног или рук. Если поражены обе ноги (реже руки), то на одной ноге движения восстанавливаются быстро, а на другой медленно. В результате неравномерного поражения различных мышечных групп образуются контрактуры, появляются деформации туловища, ног или рук, что приводит к отставанию в своем росте в ширину и длину, к вывихам и к атрофиям костей, которые в дальнейшем искривляются, становятся ломкими, хрупкими и как следствие приводит к невозможности самостоятельно передвигаться. При параличе брюшных и спинных мышц позвоночник подвергается различным деформациям, из-за чего больные не могут стоять, ходить и принимают неестественные позы. Чувствительность и умственные способности сохраняются.
Эффективность реабилитации тесно связана с выполнением определенного двигательного режима и с мерами ортопедической профилактики, создающими благоприятные условия для восстановления пораженных мышц. Однако к каждому ребенку необходим индивидуальный подход.
Во время острого периода ребенку необходимо соблюдать полный покой с правильной укладкой тела. Положение ребенка должно быть удобным, руки, бедра и ноги выпрямлены, по возможности. Стопы должны упираются в специально сделанную подставку см. рис.5.3. В задачу этого периода входит борьба с расстройствами дыхания.
После снижения температуры наступает период восстановления. Важной задачей этого периода является нормализация движений и борьба со спазмом мышц.





