Показала с кровью что это
Кровь в кале
Появление в каловых массах видимых примесей крови всегда вызывает огромную тревогу, поскольку в обществе почему-то принято считать, что это главный признак рака толстой кишки. Кровь в кале действительно является тревожным сигналом, который нельзя игнорировать, однако наблюдаться этот симптом может не только при онкологии кишечника, но и при ряде других заболеваний.
Причины крови в кале
Кал с кровью, видимой невооружённым глазом, чаще всего наблюдается при геморрое, анальной трещине, колоректальном раке и колите. Примечательно, что характер ректальных кровотечений при каждой из перечисленных болезней имеет определённые отличия.
Геморрой
Воспалительное заболевание геморроидальных вен прямой кишки, сопровождающееся расширением и тромбированием геморроидальных узлов.
Кровянистые выделения обычно скудные, ярко-алого или ярко-красного цвета. В редких случаях наблюдается кровь тёмного цвета или кровянистые сгустки. Отличительная особенность: кровь не смешана с калом.
Другие симптомы геморроя: боль, зуд, чувство распирания в прямой кишке, выпадение геморроидальных узлов наружу.
Анальная трещина
Разрыв слизистой оболочки заднепроходного (анального) канала, чаще всего травматического происхождения.
Картина кровотечений напоминает симптомы геморроя: алая или красная кровь, с калом не смешана. Количество крови обычно невелико, хотя при больших трещинах кровопотери могут быть значительными.
Другие симптомы анальной трещины: боль во время дефекации, быстро утихающая после испражнения; изредка, если разрыв воспалён — чувство распирания.
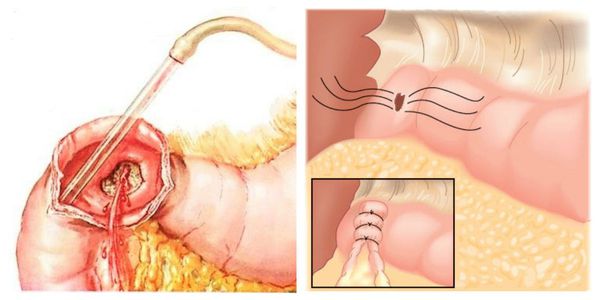
Колоректальный рак
Злокачественная опухоль одного или нескольких отделов толстой кишки.
Кровь может быть красного или выраженного чёрного цвета. Отличительная особенность: кровь выделяется в начале акта дефекации, а не в конце, как при геморрое или анальной трещине. В некоторых случаях кровянистый окрас могут приобретать все выделяемые каловые массы целиком.
Другие симптомы колоректального рака: присутствие в кале большого количества слизи или гноя, специфический запах каловых масс, болезненность в области живота, нарушения стула, чувство неполного опорожнения кишечника, метеоризм, постоянная слабость и усталость, резкая потеря веса.
Язвенный колит
Воспаление слизистой оболочки толстого кишечника с образованием изъязвлений (ран).
Кровь всегда смешана с калом, но чаще в форме малозаметных вкраплений или кровянистой слизи. На поздних стадиях заболевания возможно выделение крови или кровавой слизи даже вне акта дефекации.
Другие симптомы язвенного колита: стул частый и жидкий, со зловонным запахом, иногда — с примесью гноя; позывы к дефекации частые; схваткообразная боль в животе, чаще с левой стороны; постоянный метеоризм; общая слабость и сильное исхудание.
Другие причины
Наличие крови в кале может наблюдаться и при некоторых других заболеваниях:
В отдельную группу причин кровянистых примесей в кале следует отнести различные кишечные инфекционные заболевания вирусной, бактериальной или протозойной (паразитической) природы: дизентерия, сальмонеллез, ботулизм, энтеровирус, ротавирус, цитомегаловирус, амебиаз и прочее. У каждой кишечной инфекции своя специфическая клиническая картина, но в общих чертах ход развития большинства кишечных инфекций напоминает язвенный колит.
Что делать, если в кале наблюдается кровь
Правильное решение в такой ситуации может быть только одно — незамедлительно посетить проктолога, который проведёт осмотр, назначит необходимые лабораторные или инструментальные исследования, после чего поставит точный диагноз и пропишет соответствующее лечение. Как показывает статистика, около 60-70% ректальных кровотечений вызваны геморроем, который успешно лечиться современной медициной, а потому не следует сразу подозревать рак и оттягивать визит к врачу из-за опасений «услышать плохой диагноз».
Внимание: любые попытки установить причину стула с кровью самостоятельно (так сказать, «по симптомам»), с последующим самолечением, приведут лишь к усугублению заболевания и ухудшению общего клинического прогноза, а потому медицинский центр «Формула здоровья» настоятельно не рекомендует откладывать посещение врача, если в кале после испражнений стала наблюдаться кровь, даже в самых незначительных количествах.
Причины появления крови в моче
Кровь в моче как правило является симптомом заболевания мочевыводящих путей. Гематурия может проявляться розовым, красным или коричневым оттенком в моче. Существует также микроскопическая гематурия, где количество крови определяется только лабораторно.
Почему бывает кровь в моче
В норме клетки крови не должны встречаться в моче, их идентификация свидетельствует о разных патологиях.
Конкременты в почках и мочевом пузыре. Мочекаменная болезнь достаточно часто провоцирует гематурию. Это связано с тем, что кристаллы, проходя по мочевыводящим путям, могут их повреждать и вызывать микроскопические кровотечения. Как правило, состояние сопровождается выраженным болевым синдромом.
Инфекционное поражение почек или пиелонефрит. Вызывается инфекционным агентом и сопровождается боковыми болями и лихорадкой.
Патология простаты. Увеличенный размер железы, аденома или рак простаты – частые причины крови в моче у мужчин. Патологии препятствуют нормальному току жидкости, сопровождаются затрудненным мочеиспусканием и частыми позывами.
Патология почек. Нарушение фильтрации и кровотечения являются симптомом гломерулонефрита. Он может быть как сопутствующим заболеванием, так и возникать сам по себе вследствие инфекционных или аутоиммунных нарушений.
Онкологические изменения тканей и органов. Рак почки и рак мочевого пузыря – две патологии, которые могут манифестировать именно этим симптомом. Чем раньше пациент получит лечение, тем выше шансы на его выздоровление. Именно поэтому так важно срочно пройти комплексное обследование и получить адекватную диагностику.
Наследственные заболевания. В частности, серповидно-клеточная анемия, которая выражается в дефекте эритроцитов, часто проявляется кровью в моче. Состояние требует постоянного наблюдения и медикаментозной коррекции.
Диагностика
Важно понимать, что причинами крови в моче без боли могут быть серьезные патологии. Чтобы их обнаружить или исключить, нужно как можно скорее обратиться к грамотному специалисту. В Государственном центре урологии работают профильные доктора, ориентированные на оптимальные стратегии лечения.
Данной проблемой занимается врач-уролог, для диагностики ему необходимо собрать анамнез и определить факторы риска. Обязательно проводится первичный осмотр пациента, который позволяет обнаружить специфическую симптоматику. Кроме этого, могут быть назначены лабораторные инструментальные тесты, чтобы выяснить, почему моча с кровью:
общий анализ крови;
УЗИ органов мочеполовой системы;
Когда нужно обратиться к врачу
Выявить причины крови в моче у мужчин и женщин может только врач. Важно обращать на сопутствующие признаки, причинами для беспокойства могут стать следующие факторы:
большое количество крови в моче;
возраст старше 50 лет;
невозможность самостоятельного мочеиспускания;
отек ног и ступней;
повышенное артериальное давление.
Данные симптомы сигнализируют о том, что обратиться к врачу нужно немедленно.
Если вы обнаружили незначительное количество крови в моче и у вас нет сопутствующих симптомов, визит к доктору необходимо нанести в течение двух дней.
Важно понимать, что игнорирование ситуации и самолечение по интернету чревато тяжелыми осложнениями и даже летальным исходом. Здесь обязательно нужна помощь специалиста! Государственный центр урологии специализируется на патологиях мочеполовой системы, поэтому здесь вы получите адекватную медицинскую помощь, которая предупредит возможные осложнения и дальнейшее развитие патологии.
Кровь в стуле: возможные причины
Поделиться:
Люди обычно не придают значения процессу дефекации и уж тем более — его результату. Однако иногда все же стоит обращать внимание на собственный стул, чтобы не пропустить изменения, требующие врачебного вмешательства. Так, кровь в стуле — зачастую не только яркий, но и грозный вестник возможной беды, и врага нужно знать в лицо.
Откуда может взяться кровь
В норме в финале пищеварительного акта формируются массы однородного цвета за счет пигментов. Кровь, а если точнее — эритроциты, в них отсутствует. Если же на каком-либо этапе нарушается целостность эпителиального покрова и кровеносных сосудов под ним, эритроциты смешиваются с содержимым и на выходе меняют цвет стула в зависимости от их количества и места кровотечения.
Яркий красный цвет каловым массам придают неизмененные эритроциты, которые сигнализируют о проблемах в нижнем отделе ЖКТ — толстом кишечнике. Кровотечение из пищевода, желудка или тонкого кишечника выглядит иначе — эритроциты подвергаются воздействию соляной кислоты, ферментов и кишечного содержимого и окрашивают кал в темно-красный или красно-коричневый цвет. Подобное изменение не всегда доступно невооруженному глазу и требует лабораторных методов подтверждения, поэтому мы рассмотрим основные причины появления неизмененной крови в стуле.
Геморрой
Одной из самых частых причин является геморрой, которым страдает порядка 10 % взрослого населения в возрасте от 30 до 50 лет. В несколько раз чаще это заболевание поражает мужчин.
Особые вены — кавернозные тельца — деформируются и увеличиваются, образуя всем известные геморроидальные узлы под слизистой оболочкой кишки. Так как они обильно кровоснабжаются и, в отличие от других вен, имеют сообщение с артериями, то при повреждении стенки кишки кровь выделяется алая, не смешивается с калом или же оставляет яркие следы на туалетной бумаге.
Геморрой «кровит» после акта дефекации. Кровотечение из геморроидальных узлов — это основное проявление коварного недуга. Оно плохо останавливается и при длительном течении может привести к развитии анемии, поэтому заслуживает пристального внимания.
Трещины
Еще одна проблема в области заднего прохода — это анальная трещина. Она представляет собой надрыв в месте, где слизистая оболочка прямой кишки переходит в кожу. А поскольку целостность покрова нарушена, то и появление крови не заставит себя ждать. Но в этом случае кровь выделяется капельками, не так обильно, как при геморрое, и в стуле заметны небольшие полосы на поверхности каловых масс. Данное явление не всегда очевидно, насторожить скорее может резкая, даже жгучая боль при дефекации, которая нередко длится и несколько часов после нее.
Онкология
Рак прямой кишки — одно из самых «злых» онкологических заболеваний. Длительное время он развивается незаметно, и в этой ситуации внимательное отношение к себе послужит хорошим помощником, поскольку основным ранним проявлением недуга как раз таки и являются примеси крови в стуле.
Кровотечение при раке вызвано изъязвлением поверхности опухоли и травматизацией ее каловыми массами, редко оно бывает массивным и чаще выглядит как небольшое количество темно-красных примесей. Но не стоит сразу пугаться, обнаружив нечто подобное, поскольку это только один из признаков и необходимо учитывать болевые ощущения, наличие слизи в кале или трудности в дефекации, а также общие симптомы. Разобраться поможет врач.
Неспецифический язвенный колит тоже вызывает кровотечение и появление эритроцитов в кале. Само название «язвенный» указывает на образование дефекта — «язвы», который при этом заболевании затрагивает слизистую оболочку толстой кишки.
НЯК, как ласково его называют врачи, протекает с периодами обострения, когда воспаление приобретает выраженные черты. В результате капилляры слизистой расширяются, эпителий некротизируется и в стуле появляется кровь. При этом меняется и сам характер стула — он учащается, разжижается, больных нередко беспокоит «кровавая» диарея. Кровь в кале может быть как обильной, покрывая его, так и в виде примесей — все зависит от обширности поражения.
Часто этому заболеванию сопутствует анемия, поскольку кровоточит кишка каждый раз при обострении, а в ряде случаев облегчение не наступает вовсе.
Воспаление кишки
Еще одно воспалительное заболевание, для которого характерна кровь в стуле, — это проктит, т.е. воспаление слизистой прямой кишки. Причины проктита могут быть самыми разными, от радиации до паразитов, и всегда важно их выяснить, чтобы успешно бороться с болезнью. Навести на мысль о проктите поможет характер стула — кровянистые выделения в виде примесей, обычно необильные.
Читайте также:
О причинах запора
Как и всякое воспаление, проктит вызывает болезненные ощущения во время акта дефекации, примесь слизи в кале, иногда весьма обильной, возможны зуд и жжение, расстройство стула в виде запоров или поносов. В таких ситуациях стоит присмотреться к результату похода в туалет — возможно, информация поможет при диагностике.
Незваные гости
Нежданные гости в виде амеб или балантидий также могут оповестить нас появлением эритроцитов в кале. Амебы проникают в толстый кишечник при заглатывании их особых форм существования — цист. В толстой кишке амеба активно питается, разрушая поверхность слизистой и стимулируя воспаление. Первые симптомы обычно проявляются через 5–8 дней после заражения: боли в животе, небольшое повышение температуры, диарея с примесью крови и слизи.
Балантидиазом чаще страдают люди, так или иначе связанные со свиноводством, поскольку балантидии обитают в организме свиньи. В пищеварительном тракте человека балантидии также паразитируют в толстом кишечнике, образуя язвенно-деструктивные дефекты. Как следствие — боли в животе и примесь крови, что очень похоже на поражение амебами, поэтому некоторые особенности жизни и, в частности, профессиональной деятельности помогут в уточнении причины. Однако в том и другом случае необходимо будет навестить инфекциониста.
Кровь в кале — неспецифический симптом, характерный для самых разных патологий. Но это всегда сигнал о том, что в кишечнике далеко не все гладко и имеется какое-то нарушение целостности поверхности. Поэтому будьте внимательны к себе, и это сослужит вашему кишечнику добрую службу!
Что такое кровотечение желудочно-кишечное? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нижегородцева А. С., хирурга со стажем в 16 лет.
Определение болезни. Причины заболевания
Желудочно-кишечное кровотечение — это жизнеугрожающее состояние, при котором кровь истекает в просвет пищевода, желудка или кишечника. Его основная опасность заключается в том, что на ранних стадиях или при небольших объёмах кровопотери пациент может вовсе не испытывать никаких симптомов. Это связано с отсутствием болевых рецепторов на слизистой оболочке органов пищеварительного тракта. Так как основное предназначение этих органов — перерабатывать поступающую еду, кровь проходит через пищеварительный тракт так же, как и жидкая пища.
При повторных или продолжающихся кровотечениях, а также при нарастании объёма кровопотери у человека появляются видимые характерные симптомы : рвота кровью или кровянистые выделения из заднего прохода. Так как при этом кровь покидает кровеносное русло, в организме быстро или постепенно нарушаются обменные процессы, больной слабеет, его кожа становится бледной, вырабатывается липкий холодный пот, нарушается сознание. В итоге пациент попадает в больницу (чаще в карете скорой помощи), но шансы на излечение в таком шоковом для организма состоянии на фоне массивной кровопотери порой стремительно «тают» даже в условиях специализированного стационара, не говоря уже о случаях, когда своевременно оказать квалифицированную медпомощь просто невозможно.
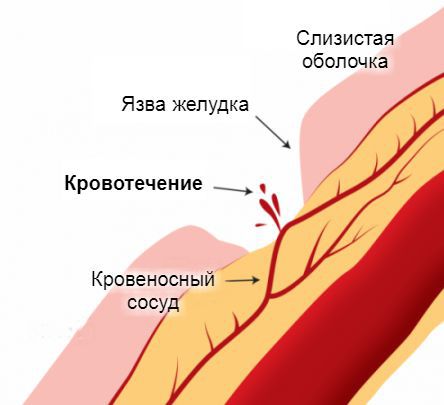
Источник желудочно-кишечного кровотечения — эрозированные кровеносные сосуды, прилегающие к стенкам пищевода, желудка или кишечника. Эрозия сосудов связана с появлением дефектов на поверхности слизистой оболочки этих органов. Чаще всего они бывают бессимптомными и возникают под действием болезнетворных агентов. Постепенно эти дефекты достигают глубоких слоёв, «разъедая» стенки пролегающих к ним кровеносных сосудов. Примерно по такому же принципу в стенки сосудов прорастают раковые опухоли на поздних стадиях развития. Достигая определённых размеров, они начинают разрушаться сами, нарушая при этом целостность сосудистой стенки.
Симптомы желудочно-кишечного кровотечения
Являясь осложнением других болезней, желудочно-кишечное кровотечение может возникнуть на фоне жалоб, свойственных этим заболеваниям. Например, при кровотечении на фоне язвенного колита или язвы желудка пациента будут беспокоить боли в животе. Но в случае неинтенсивного кровотечения или непродолжительных подкравливаний какие-либо проявления могут отсутствовать. Такое возможно при бессимптомном течении язвы или рака желудка и двенадцатиперстной кишки. Порой кровотечение становится первым признаком уже развившейся болезни.
Заподозрить это грозное состояние на начальных стадиях может только опытный внимательный доктор, но для этого к нему нужно своевременно обратиться. Поэтому при болях в животе и ухудшении общего самочувствия рекомендуется не заниматься самолечением, а показаться врачу.
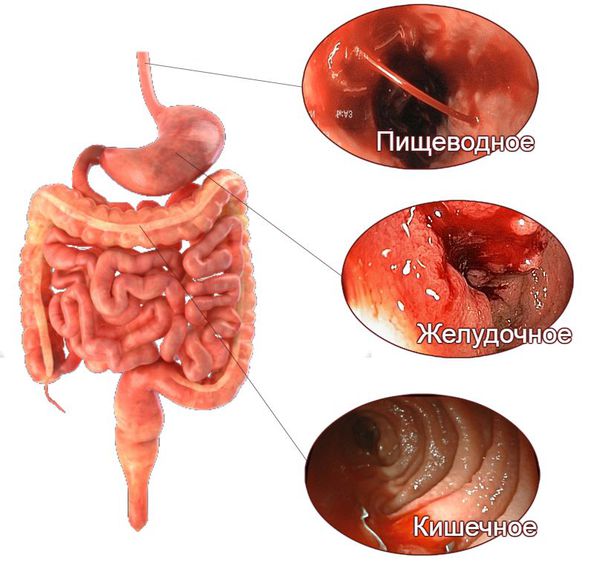
Признаки желудочно-кишечного кровотечения группируют в зависимости от того, из какого отдела они происходят — верхнего или нижнего.
При кровотечениях из верхнего отдела (пищевода, желудка и двенадцатиперстной кишки) на первое место выходят следующие симптомы:
Поражению нижних отделов желудочно-кишечного тракта, помимо того же чёрного стула и мелены, в большей степени свойственны следующие симптомы:
Кроме указанных симптомов при кровотечении наблюдаются общие признаки, связанные с кровопотерей. Кровь в кровеносном русле становится более густой, хуже переносит питательные вещества и кислород, что вызывает:
Патогенез желудочно-кишечного кровотечения
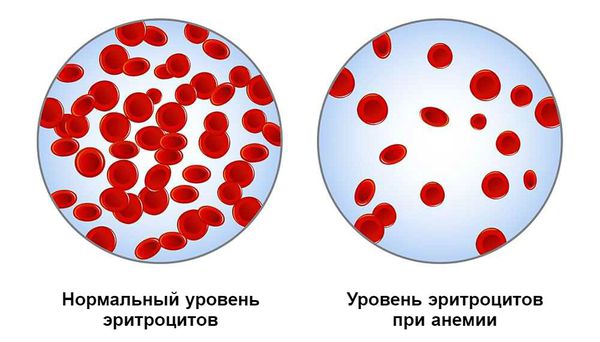
На 4-5 день после кровотечения костный мозг начинает активно восполнять недостающее количество потерянных элементов крови, в частности эритроциты и тромбоциты. Если кровотечение больше не возникало, уровень эритроцитов нормализуется через 2-3 недели.
На самочувствие пациента и клиническую картину желудочно-кишечного кровотечения влияют объём и скорость кровопотери. От них зависит, насколько полноценно и быстро механизмы компенсации и приспособления организма восстановят объём циркулирующей крови.
В случае самостоятельной остановки кровотечения и потери не больше 10 % от исходного объёма крови состояние организма, как правило, легко стабилизируется за счёт вышеописанных процессов.
Классификация и стадии развития желудочно-кишечного кровотечения
Классифицируется желудочно-кишечное кровотечение по различным признакам.
По локализации выделяют:
По клиническому течению различают:
По объёму оно может быть:
По характеру выделяют:
По этиологии (причине возникновения) оно может быть язвенным и неязвенным, по частоте — первичным и рецидивным (повторным).
При кровопотере лёгкой степени тяжести больной может не обратить внимания на возможную лёгкую тошноту, сухость во рту, слабость и познабливание, пока у него не появится рвота кровью. Также при лёгком кровотечении может возникнуть чёрный дегтеобразный стул.
Осложнения желудочно-кишечного кровотечения
Желудочно-кишечное кровотечение может привести к следующим последствиям:
Постгеморрагическая анемия — это состояние организма после кровотечения, при котором снижается уровень гемоглобина в крови.
Медленно развивающаяся анемия формируется на фоне хронического или рецидивирующего небольшого кровотечения. Её проявления менее выражены, так как организм частично успевает компенсировать состояние.
В случае массивной и быстрой кровопотери возникновение анемии сопровождается развитием геморрагического шока с высокой вероятностью летального исхода.
Геморрагический шок — это смертельно опасное состояние, вызванное быстрым снижением объёма циркулирующей крови больше чем на 15-20 %. При такой кровопотере резко нарушается снабжение тканей кислородом и энергетическими продуктами, сбивается адекватный тканевой обмен и нарастает интоксикация.
Несмотря на мощные компенсаторные возможности организма и современные медицинские технологии, смертность от геморрагического шока остаётся актуальной проблемой. Даже среди тех пациентов, которым удаётся пережить состояние геморрагического шока, уровень смертности достаточно высокий.
Геморрагический шок переносится по-разному: кто-то жалуется только на усталость, а кто-то поступает в медучреждение на машине скорой помощи без сознания. Всё зависит от состояния организма и возраста пациента. Очень молодые и очень пожилые люди более склонны к ранней декомпенсации после большой потери крови.
Общие признаки геморрагического шока:
Осложнением геморрагического шока является полиорганная недостаточность, которая может стать причиной смерти. Она развивается в 30-70 % случаев.
Острая почечная недостаточность, возникшая на фоне острого нарушения кровоснабжения, приводит к глубоким нарушениям выделительной функции почек. Её развитие проходит четыре фазы:
Диагностика желудочно-кишечного кровотечения
Обследование пациента с подозрением на желудочно-кишечное кровотечение проводится хирургом. Он тщательно выясняет историю заболевания, оценивает характер рвотных масс и испражнений, очень осторожно ощупывает живот, чтобы не усилить кровотечение. Для определения следов крови и возможной причины кровопотери выполняет пальцевое исследование прямой кишки.
Чтобы приблизительно оценить объём кровопотери при первом обращении больного к врачу, доктор измеряет частоту сердечных сокращений и артериальное давление, оценивает окрас кожного покрова:
Для оценки тяжести процесса кровь анализируется на предмет количества эритроцитов, гемоглобина и тромбоцитов, определяется её свёртывающая способность, уровень креатинина, мочевины и печёночных ферментов. Также важно провести исследование кала на скрытую кровь. Положительный результат будет сохраняться в течение двух недель после одного кровотечения, а чёрный дёгтеобразный стул — в течение пяти суток.
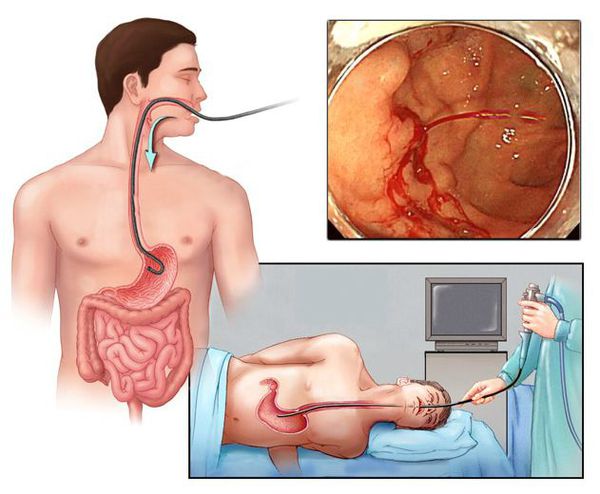
Наиболее ценным и точным методом диагностики при подозрении на желудочно-кишечное кровотечение является эндоскопия. С её помощью врач может не только обнаружить источник кровопотери, но и остановить кровотечение, тем самым избавив больного от сложных и опасных хирургических операций и в значительной мере улучшив прогноз на выздоровление.
Лечение желудочно-кишечного кровотечения
Пациента с подозрением на желудочно-кишечное кровотечение необходимо экстренно госпитализировать в хирургическое отделение. Там ему окажут квалифицированную помощь:
Особенно активным должно быть лечение в случае острого кровотечения, сопровождающегося кровавой рвотой и меленой. Его следует проводить до полной стабилизации клинических, эндоскопических и гематологических показателей.
Существует два направления в терапии желудочно-кишечных кровотечений: консервативное и хирургическое. Выбор направления и метода лечения зависит от локализации кровотечения, его интенсивности и причины возникновения.
Консервативная тактика возможна в двух случаях:
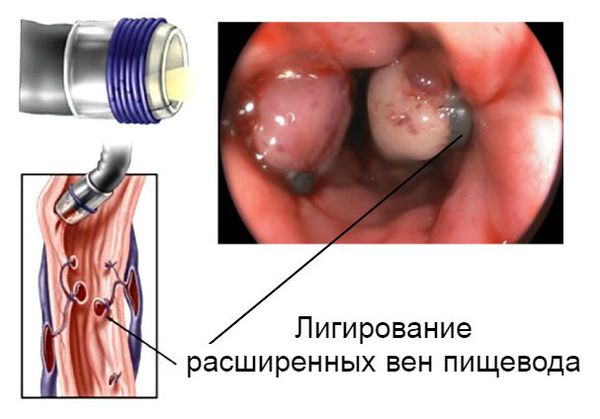
Кровотечение, которое возникло на фоне варикозно расширенных вен пищевода, можно остановить эндоскопически, т. е. не прибегая к открытой операции. Для этого выполняется лигирование (перевязка) или склерозирование (склеивание) изменённых сосудов. Метод склерозирования сегодня используется редко. В некоторых случаях кровотечения из желудка или кишечника можно остановить с помощью электрокоагуляции (прижигания током) или обкалывания кровоточащих сосудов.
Большинство кровотечений, связанных с язвенной болезнью, внезапно и самостоятельно прекращаются. При этом в 20 % случаев оно со временем возобновляется, в связи с чем больному может потребоваться оперативное лечение.
Хирургическая тактика требуется тогда, когда консервативные методы лечения оказались малоэффективными или вовсе не улучшили состояние больного. Заключается она в остановке кровотечения путём выполнения различных операций:
Прогноз. Профилактика
Основой профилактики такого грозного осложнения, как желудочно-кишечное кровотечение, является своевременное лечение причинных заболеваний. Для этого Всемирная организация здравоохранения разработала определённые рекомендации:
1. Чтобы своевременно диагностировать заболевания в верхних отделах пищеварительного тракта, рекомендуется, начиная с 40-50 лет, каждый год обращаться к терапевту или гастроэнтерологу для профилактического осмотра. Также один раз в два года нужно делать гастроскопию (ЭГДС) с определением кислотности желудочного сока, выполнением биопсии для анализа на H. Pylori и гистологическим исследованием подозрительных участков. Эти мероприятия позволят вовремя выявить гастрит, дуоденит и инфекцию H. Pylori, избежать развития язвенной болезни и онкологии.
2. Для своевременной диагностики заболеваний в нижних отделах пищеварительного тракта рекомендуется, помимо вышеуказанных процедур, 1 раз в пять лет выполнять колоноскопию с уточняющей биопсией подозрительных участков, начиная с 45 лет. Это позволит вовремя пролечить заболевания кишечника и избежать развития желудочно-кишечного кровотечения.

 Читайте также:
Читайте также: