Подключили к ивл при коронавирусе чего ждать
Подключили к ивл при коронавирусе чего ждать
Пациент А., 49-ти лет, поступил в ФГБУ «НМИЦ Кардиологии» МЗ РФ Центр COVID-19 с жалобами на кашель с трудноотделяемой мокротой, одышку, нехватку воздуха, боль в груди, головную боль и повышение температуры до 39,4 о С, SpO2 93-94% на атмосферном воздухе. У пациента был положительный назофаренгеальный мазок на SARS-CoV-2.
В течение нескольких дней у пациента нарастала симптоматика дыхательной недостаточности, по данным компьютерной томографии увеличился процент поражения легких до 90% (КТ-4).
Пациент находился на антибактериальной терапии, антикоагулянтной терапии, специфической терапии: гидроксихлорохином, азитромицином, лопинавир-ритонавиром. В последующем, в связи с развитием цитокинового «шторма» больному вводился тоцилизумаб.
Пациент пробыл в блоке интенсивной терапии 6 дней и в дальнейшем учитывая стабилизацию клинического состояния – отсутствие необходимости в проведении респираторной поддержки с применением СРАР – терапии, пациент был переведен в отделение.
При контрольном КТ исследовании: выраженная положительная динамика в виде частичного разрешения вирусной пневмонии, новых участков инфильтрации в паренхиме легких не определяется. Средне-тяжелая степень, процент поражения легочной ткани – 50-60% (КТ2).
Учитывая стабилизацию состояния, отсутствие признаков дыхательной недостаточности и хорошее самочувствие, пациент был выписан из стационара.
Во время проведения СРАР – терапии врачами и медицинским персоналом применялись следующие защитные средства: респиратор FFP3, очки, щиток, костюм индивидуальной защиты влагонепроницаемый, перчатки (2-3 пары). За время использования пациентом СРАР – терапии и в течение 14 дней после ни один сотрудник не заболел, положительных назофаренгиальных мазков на SARS-CoV-2 так же зафиксировано не было.
После выписки пациент выразил благородность всему коллективу ФГБУ «НМИЦ кардиологии».
Полностью клинический пример планируется к публикации в журнале «Анестезиология и реаниматология», ссылка на номер будет размещена на сайте.
Случай предоставлен Литвиным Александром Юрьевичем и Елфимовой Евгенией Михайловной.
Врач БСМП: «ИВЛ — это не приговор, но пациент занимает аппарат минимум неделю». Оставайтесь дома, ведь место может быть занято
Аппараты искусственной вентиляции легких с момента начала пандемии COVID-19 являются ключевым фокусом внимания мировых СМИ, политиков и экспертов от здравоохранения. ИВЛ может спасти жизнь тяжелобольных COVID-19, хоть и не гарантирует положительного исхода болезни. Сами по себе аппараты не лечат. Говорим с анестезиологом-реаниматологом из БСМП Ольгой Светлицкой о практике применения аппаратов ИВЛ, времени, которое пациент проводит подключенным к ним, шансах на выздоровление и проблемах у пациентов с лишним весом.
Ольга Светлицкая работает анестезиологом-реаниматологом в столичной Городской клинической больнице скорой медицинской помощи, является кандидатом медицинских наук, доцентом кафедры анестезиологии и реаниматологии БелМАПО. С ней мы разговаривали в прошедшую пятницу — удаленно, по телефону. Полностью запись интервью можно прослушать в новом выпуске нашего научно-популярного подкаста Oh, hi Mars! (Apple Podcasts, Google Podcasts, «Яндекс.Музыка», Telegram-канал, прямое скачивание). Ниже находится текстовая версия этого подкаста.
Для чего нужны аппараты ИВЛ
Аппарат искусственной вентиляции легких предназначен для принудительной подачи воздуха или воздушно-кислородной смеси в легкие пациента. Основная цель — насыщение крови кислородом и удаление углекислого газа. Аппарат помогает врачам моделировать процесс дыхания у пациента, который по каким-то причинам сам дышать не может. Причин может быть много. Далеко не всегда это связано с повреждением легких.
— Практически все пациенты с тяжелой травмой головного мозга априори находятся на ИВЛ, причем длительное время. При повреждении мозга нарушается работа так называемого дыхательного центра, который находится в продолговатом мозге, и, соответственно, нарушается центральная регуляция процесса дыхания. У пациента с черепно-мозговой травмой все хорошо с легкими, но дышать самостоятельно он не может, потому что поврежден дыхательный центр или нарушена его работа, и импульс, который инициирует процесс активного вдоха, просто не формируется.
Импульс, который все-таки формируется, может не проходить к дыхательной мускулатуре. Такое случается при травме шейного отдела позвоночника.
— Например, банальная травма при прыжке в воду вниз головой. Каждый год несколько человек в стране ломают шеи. Импульс формируется, с легкими все хорошо, и с мышцами все неплохо, но импульс из головного мозга не проходит к мышцам. Порой эти люди навсегда остаются жить рядом с этим аппаратом ИВЛ.
Также аппарат необходим при сочетании нервно-мышечных заболеваний. В качестве примера такого заболевания Ольга упомянула Стивена Хокинга, который страдал боковым амиотрофическим склерозом.
ИВЛ и пневмония
Любой вирус — это генетический материал в оболочке. Чтобы размножаться, ему надо внедриться в клетку хозяина. Для коронавируса такая клетка — это наш респираторный эпителий, который выстилает нижние дыхательные пути.
— Он попал в эту клетку, внедрился, и клетка начинает работать на вирус. Свои функции в организме она уже не выполняет. Если у нее была функция проводить кислород, то она уже не может этим заниматься. Она занята тем, что продуцирует генетический материал вирионов. Когда их становится очень много, то она просто лопается, и вирус распространяется на остальные клетки. В месте повреждения наступает воспаление, отек.
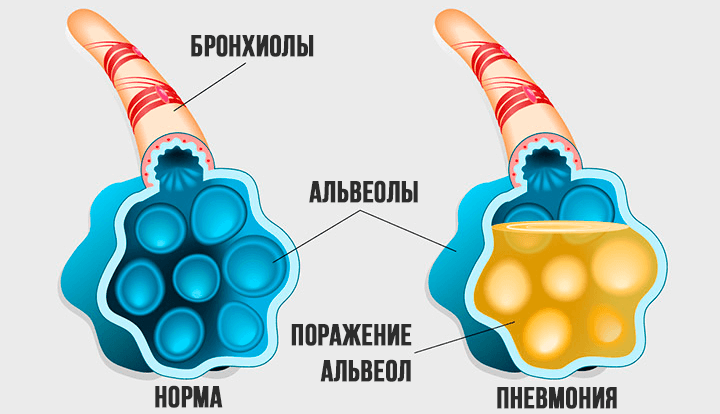
Чем больше поражено альвеол, тем хуже будет состояние пациента, тяжелее пневмония. Через дыхательное горло в альвеолы в наших легких поступает воздух. Альвеола оплетена густой сетью капилляров — сосудов с тонкой стенкой, через которую происходит диффузия газов. Простыми словами: через альвеолы в артериальную кровь поступает кислород, а из венозной крови уходит углекислый газ.
— Если у человека есть пневмония, это всегда воспаление на уровне альвеол. Они воспаляются, отекают, там скапливаются клетки, лейкоциты, из-за чего альвеолы утолщаются, разрушаются. В результате этого кислород не может пройти через альвеолу в кровь. Это проявляется в виде гипоксии — снижения уровня кислорода в артериальной крови. Это опасное состояние, при котором начинают страдать все органы и системы человека. Нам нужен кислород, чтобы жить.
Как отмечает Ольга Светлицкая, в таком случае необходимо искусственно повысить объем кислорода, поступающий в организм пациента.
— Когда мы подключаем пациента к аппарату ИВЛ, мы моделируем процесс дыхания. С одной стороны, мы освобождаем пациента от этой работы: его мышцам не надо сокращаться, на эту работу не надо тратить ценный кислород.
Атмосферный воздух состоит из кислорода всего на 21%. А потому при пневмонии с помощью аппарата ИВЛ удается увеличить концентрацию кислорода во вдыхаемой смеси. Чем больше кислорода, тем больший его объем потенциально способен проникнуть в кровь.
— Поэтому перед тем, как перейти на ИВЛ, все пациенты проходят этап кислородотерапии, когда мы даем им подышать через назальные канюли (носовые катетеры). Это такая трубочка под носом (ее вы много раз видели в кино). Через нее подводят кислород. Сперва он попадает в баночку с чистой дистиллированной водой, увлажняется и дальше по канюлям подается человеку.
Благодаря этим канюлям концентрация вдыхаемого кислорода увеличивается до 40%. По словам Ольги, большинству людей с «ковидной» пневмонией на сегодня (интервью записывалось 17 апреля) достаточно носовых катетеров. С помощью лицевых масок поток кислорода можно увеличить до 60%.
— Если эти мероприятия не помогают, то единственный способ увеличить объем кислорода или создать другие параметры дыхания — это аппарат ИВЛ.
Также Ольга отметила, что в стране существует парк наркозно-дыхательных аппаратов — это частный вид ИВЛ-аппаратов. Они обычно стоят в операционных и нужны для общего наркоза. В отличие от стандартных аппаратов, у них есть система подачи газов, ингаляционных анестетиков. Теперь эти аппараты находятся в резерве, их можно перевести в парк обычных аппаратов ИВЛ.
Какие манипуляции производят с пациентом на ИВЛ
Ольга сразу отмечает, что в медицине не бывает легких и простых процедур — любая требует отработанных навыков и умений. Подключение к ИВЛ — некомфортная для пациента процедура.
— Изначально с первого этапа пациента переводят в медикаментозный сон. Некоторые называют это состояние искусственной комой. До момента пробуждения человек находится в этом состоянии, ему вводятся седативные лекарственные средства.
По опыту могу сказать, что большинство пациентов не помнят, что с ними происходило. Просыпаясь, они удивляются, не помнят всего, что с ними делали.
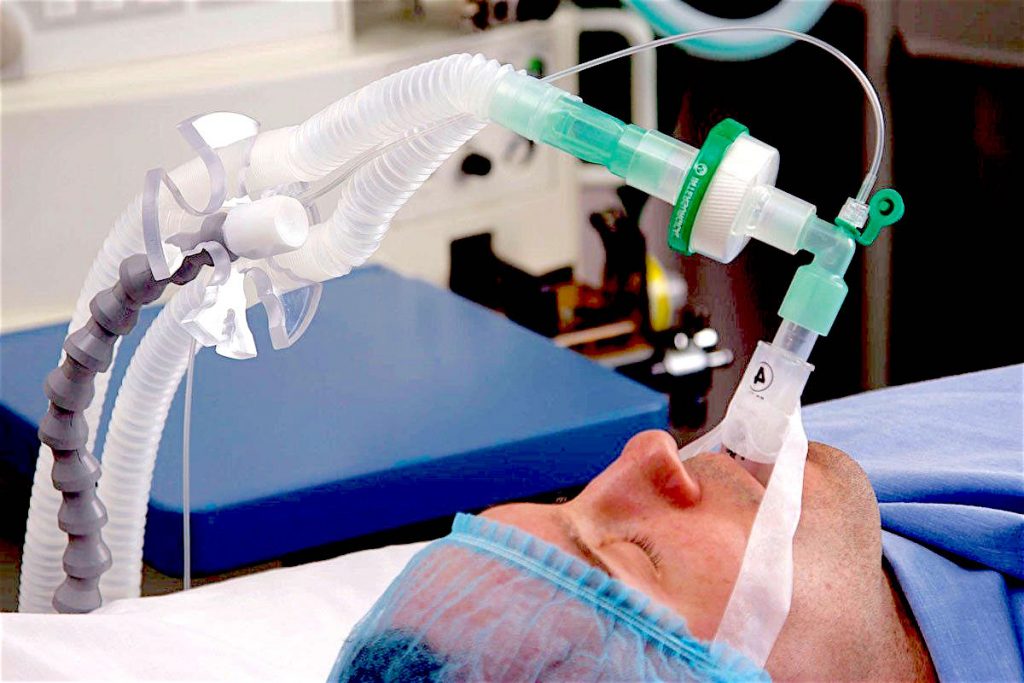
Процедура состоит из двух этапов. На первом проводится интубация трахеи, куда под визуальным контролем вводится дыхательная пластиковая трубочка. Этим всегда занимается только врач-анестезиолог-реаниматолог с помощью ларингоскопа. Прибор позволяет визуально наблюдать гортань, голосовые связки и вводить трубочку. На ее конце находится мешочек. Его раздувают, чтобы трубочка не выпала.
На втором этапе трубочка соединяется с респираторным контуром. Это трубки, которые идут непосредственно от аппарата. По ним пациенту подается воздушная смесь и удаляется отработанная. Затем врач (и только врач) выбирает режим и параметры работы аппарата ИВЛ: концентрацию кислорода, объем воздушной смеси и частоту ее подачи.
— Это может сделать только квалифицированный специалист, который разбирается в респираторной поддержке.
Медсестра может менять фильтры, просанировать больного, удалить мокроту из дыхательного контура. Но ни одна медсестра не может регулировать параметры ИВЛ.
— Необходимы очень глубокие знания по патофизиологии дыхания и кровообращения. Необходимо постоянно понимать, что происходит в организме человека, учитывать его индивидуальные особенности, особенности течения заболевания, повреждения легких.
Необходимо блестяще ориентироваться в кислотно-основном и газовом составе крови. Это практически навык врачей-анестезиологов-реаниматологов. Всему, что я перечислила, учатся если не годами, то месяцами. Обучить за два-три дня управлению режимами вентиляции, индивидуальному подбору невозможно.
Полежать на животе полезно?
За рубежом во многих больницах используют практику размещения пациентов, подключенных к ИВЛ, на животе. Так как площадь внутренней задней стенки легких больше, жидкость перетекает на переднюю стенку — таким образом удается повысить насыщенность крови кислородом.
Ольга отмечает, что так называемая прон-позиция стала рутинной практикой во всех реанимациях.
— По нашей службе мы прон-позицией пользуемся с 2009 года, когда у нас была вспышка гриппозной пневмонии. Мы рекомендуем использовать такую практику и в обычных перепрофилированных отделениях. Тем людям, которые, к сожалению, попадут с пневмонией в больницу, могут одним из первых этапов предложить лечь на живот. Это очень разумная тактика.
Появились научно доказуемые данные, что 16 и больше часов дают лучший эффект при тяжелом респираторном дистресс-синдроме в реанимации. Мы этим методом широко пользуемся для всех пациентов с COVID-положительной пневмонией. Таким образом перераспределяется вентиляционно-перфузионное отношение.
Ольга подчеркивает, что этот метод не лечит, но позволяет выиграть время для лекарственных средств, легче перенести эту патологию. После подключения к аппарату ИВЛ пациентов осторожно переворачивают на живот. Благодаря этому медики могут задать менее жесткие параметры вентиляции, лучше расправить легкие.
— Единственное, у нас есть сложность с людьми с большими животами и ожирением.
К сожалению, Беларусь находится на одном из почетных мест в мире по ожирению. Люди с пивным брюшком не могут лечь адекватно в эту позицию. Живот им будет мешать, он будет давить на диафрагму, еще больше поджимать легкие. Для таких полных людей, которые весят больше 120 килограммов, мы создаем возвышенное положение на койке.
Еще раз подчеркнем: от коронавирусной инфекции не существует лекарств с абсолютно доказанным лечебным эффектом. Есть экспериментальные препараты, в том числе и гидроксихлорохин, который недавно завезли в республику из Китая. Но, как и у любого экспериментального лечения, гарантий выздоровления нет. А в случае с гидроксихлорохином есть еще и ряд жестких побочных эффектов, которые могут доконать пациента.
Аппараты ИВЛ — это создание максимально идеальных условий для человека, чья иммунная система борется с вирусной атакой.
Сколько пациент остается на ИВЛ?
Ольга Светлицкая рассказывает, что респираторный дистресс-синдром требует ИВЛ не менее 7—10 дней, а то и несколько недель.
— Отсюда и исходит такая просьба или требование медработников по возможности оставаться дома. Мы умеем и неплохо лечим респираторный дистресс-синдром в нашей стране. И оборудования хватает. Но весь вопрос заключается в том, чтобы нагрузка на систему здравоохранения была адекватной. Человек с этим синдромом будет находиться на аппарате не день и не два — минимум неделю, а то и несколько это место будет занято.
ИВЛ — это не приговор. Достаточно большое число пациентов имеют перспективу поправиться. Безусловно, затрудняют их поправку хронические заболевания.
Если выполнять все, что говорят доктора, и вовремя все происходит, то шансы на поправку и возвращение к активной жизни достаточно велики.
Пневмония на дому — это не рискованно?
В середине апреля Минздрав выпустил приказ, согласно которому люди с легким и бессимптомным течением COVID-19, нетяжелыми и не коронавирусными пневмониями будут лечиться на дому. Не рискованный ли это шаг?
— Там же не всех отправят по домам. Группы риска не будут отправлять. Решение принимается осмысленно по ряду критериев. Если есть предпосылки, что пневмония может утяжелиться, или есть признаки, что это произойдет, то человека оставят в клинике. Будут учитываться и возраст, и сопутствующие заболевания, и анализы. У нас есть маркеры, которые говорят о вероятности тяжелого течения.
За такими пациентами будет осуществляться наблюдение, в любой момент они могут позвонить врачу. У них будет памятка по всем действиям.
— Это правильная тактика, которая используется во всех странах мира. Нагрузка на систему очень большая. И в первую очередь мы рассчитываем помочь тем, кто в нас нуждается. Я, как реаниматолог, это очень приветствую. Если у меня у каждой койки стоит аппарат ИВЛ, то я в первую очередь рассчитываю взять более тяжелых пациентов.
Аппаратов достаточно?
Ольга Светлицкая поясняет, что аппараты ИВЛ производят и в Беларуси. В клиниках стоят как отечественные, так и импортные устройства, различных марок и возможностей. Их достаточно.
— На сегодня у нас есть парк свободных аппаратов. Как реаниматологи, относимся к этому спокойно.
Как и в автомобильной индустрии, на рынке респираторной техники есть аппараты высокого и среднего класса. При большом желании вы одинаковую скорость можете развить и на Hyundai, и на Lexus. В хороших руках поедет и менее известная марка.
Аппарат ИВЛ высокого класса — это тот, в котором есть так называемый интеллектуальный режим ИВЛ. В таких есть возможность ввести массу пациента, расчетную потребность в дыхании, и он сам посчитает, сколько пациент будет дышать, с каким интервалом и так далее. Он сам определит, когда надо помочь пациенту, когда надо дать ему возможность самому вздохнуть.
Но это никак не умаляет возможности других аппаратов. Они работают так же хорошо.
— В среде анестезиологов очень развит такой принцип подставления плеча. Если что случается, работает вся бригада. Мы друг другу помогаем. Мы ждем, что кто-то придет помогать нам. Очень сложно работать в палатах, в костюмах, в масках. Очень плохо слышно, жарко. Мы нуждаемся в помощи, которая связана с уходом за пациентом.
Читайте также:
Важно знать:
Хроника коронавируса в Беларуси и мире. Все главные новости и статьи здесь
Наш канал в Telegram. Присоединяйтесь!
Быстрая связь с редакцией: читайте паблик-чат Onliner и пишите нам в Viber!
Самые оперативные новости о пандемии и не только в новом сообществе Onliner в Viber. Подключайтесь
ИВЛ при коронавирусе
Важное о коронавирусе
В 2020 году на фоне пандемии коронавирусной инфекции выражение «искусственная вентиляция лёгких» и аббревиатуру ИВЛ узнали даже люди, далёкие от медицины. В практике анестезиологов-реаниматологов аппарат ИВЛ – штатный инструмент жизнеобеспечения, прежде всего, при хирургических вмешательствах, когда пациент не может дышать самостоятельно из-за введённых мышечных релаксантов. Вентиляцию применяют при травмах, интоксикациях, черепно-мозговых травмах и органических поражении нервной системы, приведшем к параличу дыхательной мускулатуры. Искусственная вентиляция легких при коронавирусе – «процедура последней надежды» при развитии острого респираторного дистресс-синдрома (дыхательной недостаточности). ОРДС, наряду с цитокиновым штормом и септическим шоком, а также резким повышением свёртываемости крови – грозное осложнение COVID-19, вызывающее наибольшее число летальных исходов и долговременных органических поражений всех систем, не только лёгких. К сожалению, в общественном сознании закрепилось немало недостоверной информации и просто мифов относительно применения механической вентиляции и выживаемости после ИВЛ при коронавирусе. Ниже мы постараемся эти мифы развеять.
Зачем ИВЛ при коронавирусе?
Кому требуется ИВЛ при коронавирусе?
Механическая вентиляция лёгких при коронавирусе показана при развитии острой дыхательной недостаточности, приведшей к гипоксии (кислородному голоданию). Внешне она проявляется одышкой, быстрой утомляемостью, бледностью или даже синюшностью кожных покровов. Подробнее про симптомы ОРДС при COVID-19 можно почитать здесь.
Причина респираторного дистресс-синдрома – в отёке лёгких. Поражённый вирусом эпителий альвеол становится проницаемыми, и они заполняются кровью и межклеточной жидкостью, переставая участвовать в газообмене. Справедливости ради отметим, что поражение лёгких – основная, но не единственная причина гипоксии при коронавирусе. Снабжение тканей кислородом, прежде всего мозга и сердечной мышцы, ухудшается ещё и из-за способности вируса поражать красные кровяные тельца (эритроциты), которые «развозят» по организму кислород.
Из-за нейротоксического эффекта вируса пациент не ощущает дыхательного дискомфорта (состояние сродни высотной болезни альпинистов), между тем быстро прогрессирующее разрушение лёгких делает болезнь необратимой. Вот почему решение о респираторной поддержке и подключении к ИВЛ при коронавирусе принимается после измерения сатурации (содержания кислорода в крови). Обычно такие меры принимаются при снижении оксигенации ниже 90%, однако в каждом конкретном случае врач учитывает комплекс факторов:
Нахождение пациента на ИВЛ требует круглосуточных усилий целой реанимационной бригады (врача анестезиолога-реаниматолога и двух медсестёр или медбратьев). Больные с избыточным весом требуют ещё большего внимания и усилий. Поместить на вентиляцию всех больных технически невозможно, да в этом и нет необходимости.
В то же время весной 2020 года в Европе и в Северной Америке (страны со значительным числом возрастных пациентов) отмечались случаи вынужденной сортировки больных. Из-за дефицита аппаратов ИВЛ на вентиляцию в первую очередь направлялись пациенты с бо́льшими шансами на выживание.
Какие аппараты ИВЛ используют при ковиде?
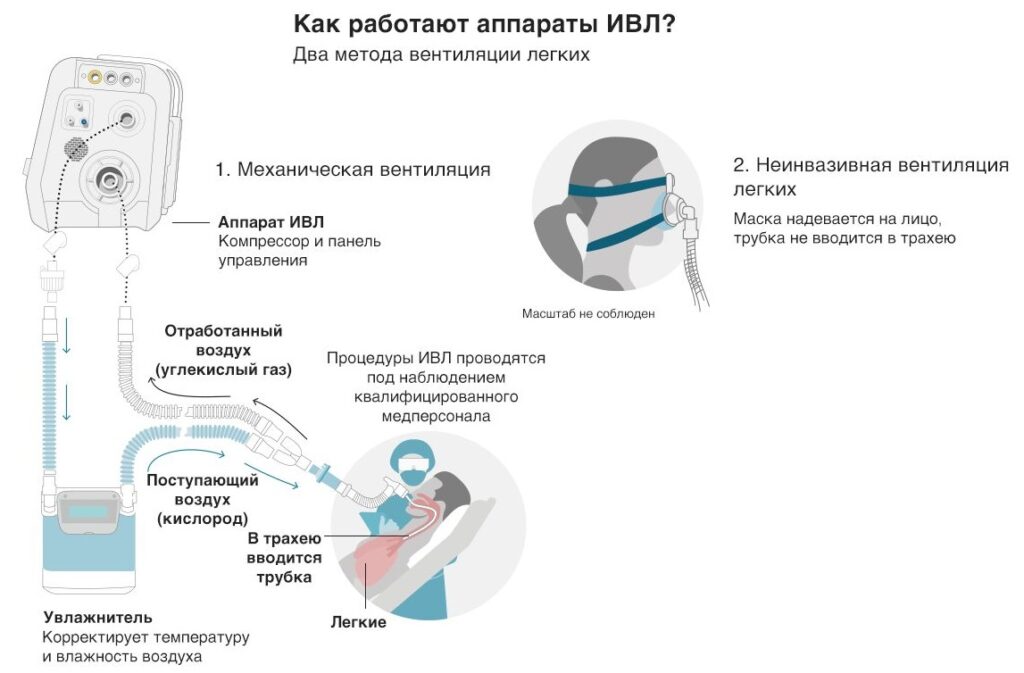
Аппаратная вентиляция лёгких – это не просто закачка в дыхательные пути обогащенного кислородом воздуха с помощью кислородного концентратора. Современный аппарат ИВЛ – высокотехнологичное устройство, которое способно гибко менять режимы и поддерживать газообмен в течение длительного времени. Аппараты отличаются интеллектуальным уровнем: наиболее продвинутые модели способны самостоятельно анализировать состояние пациента и принимать текущие решения без непосредственного участия врача.
Принцип работы устройства заключается в подаче кислородосодержащей смеси с давлением чуть выше атмосферного и с контролем объема и состава смеси на вдохе и выдохе. Аппараты, установленные в операционных, способны также смешивать и дозировать газообразные и аэрозольные продукты. Рядовые аппараты ИВЛ рассчитаны только на подачу кислорода.
Неинвазивная вентиляция легких
Для кислородной поддержки больных средней тяжести используют носовые канюли и масочные респираторы. Канюля обеспечивает подачу смеси с 40% кислорода. Маска плотно облегает лицо и подаёт в нос и рот воздух, обогащённый кислородом на 60%. В состав ингаляции могут включаться лекарственные препараты (муколитики, антибиотики). Больной находится в сознании, общается с врачом и почти сразу после начала поточной респираторной поддержки чувствует себя гораздо лучше.
Инвазивная вентиляция легких
В тяжелых случаях приходится прибегать к интубации – введению дыхательной трубки в трахею пациента. На конце трубки закреплён эластичный шарик, который раздувается воздухом и удерживает трубку внутри. Если по прогнозам специалистов предполагается длительное (более 7 дней) нахождение больного на ИВЛ, ему устанавливают внешнюю трахеостому.
Во всех случаях из-за болезненности процедуры и крайнем дискомфорте от нахождения инородного тела в горле пациента вводят в медикаментозный сон — искусственную кому. Он находится без сознания вплоть до отключения от ИВЛ. Большинство пациентов на инвазивной вентиляции не помнят ничего, что происходило с ними в ОРИТ.
Всё это время питание и введение пероральных лекарственных препаратов осуществляется через зонд. В мочеиспускательный канал ставится катетер для отведения мочи. Сотрудники реанимации проводят регулярную санацию трахеобронхиального дерева, следят за гигиеной пациентов, по возможности подстригают им ногти, чистят зубы, удаляют растительность у мужчин на лице. Это крайне важно не только с точки зрения эстетики, но и в плане предотвращения вторичных инфекций.
Подключение к ИВЛ при коронавирусе предполагает помещение больного на живот, в так называемую прон-позицию как минимум на 16 часов в сутки. В таком положении оптимизируется нарушенный кровоток и газообмен в поражённых лёгких. К сожалению, длительное нахождение в такой позе приводит к появлению пролежней на лице. Не спасают даже специальные гелевые подушки и регулярная смена положения головы. Неизбежен риск пролежней и на теле пациента ввиду его неподвижности. Особенно уязвимы люди с избыточной массой тела, для них даже конструируют специальные кровати.
Режимы аппарата
Современные аппараты ИВЛ способны работать в десятках режимов и подрежимов, причём разные производители подчас именуют их по-разному. В таблице дана наиболее распространенная классификация схем работы «вентиляторов» (по-английски и в русском переводе).
| Сокращение | Расшифровка | Русский перевод |
| СРАР | Continuous Positive Airway Pressure | Постоянное положительное давление в дыхательных путях. Спонтанное дыхание пациента при непрерывной подаче воздушной смеси. |
| CMV | Continuous mandatory ventilation | Постоянная и равномерная принудительная вентиляция. |
| IRV | Inverse Ratio Ventilation | Принудительная вентиляция, при которой вдох длиннее выдоха. |
| PCV | Pressure cycled ventilation | Циклическое переключение с вдоха на выдох при достижении порогового значения давления в легких. |
| PSV | Pressure Support Ventilation | Поддержка спонтанного вдоха пациента. |
| IMV | Intermittent Mandatory Ventilation | Согласованное чередование принудительных вдохов со спонтанными. |
| BIPAP | Biphasic positive airway pressure | Чередование более высокого и низкого давления. |
| MMV | Mandatory minute ventilation | Аппарат с заданным интервалом отслеживает количество вдыхаемого и выдыхаемого воздуха и корректирует поток. |
| Dual Control Breath | Dual Control Breath | Аппарат оперативно меняет доставляемый объём в рамках одного вдоха, ориентируясь на давление в лёгких. |
Этим перечнем режимы аппаратов ИВЛ далеко не ограничиваются. Ещё раз обратим внимание на терминологические разночтения у разных производителей техники. Настроить процесс искусственной вентиляции лёгких при ковиде непрофессионалу не под силу (впрочем, едва ли он сумеет и просто грамотно интубировать пациента). Когда в начале пандемии весной 2020 года состоятельные граждане приобретали домой аппараты ИВЛ, у реаниматологов это вызывало лишь сочувственное недоумение.
Как подключают к ИВЛ при коронавирусе
С неинвазивной вентиляцией легких при коронавирусе проблем обычно не бывает. Больной напуган усиливающейся нехваткой воздуха, а маска и даже носовая канюля даёт немедленное облегчение. Этические проблемы возникают при необходимости интубации. Тут возможны два варианта:
Но вот согласие на ИВЛ получено, и врачи приступают к борьбе за жизнь больного. Сначала снимается ажитация (состояние тревоги и страха перед процедурой). Затем вводятся внутривенно анальгетики и седативные препараты, обеспечивающие долговременную депрессию сознания, но сохраняющие за пациентом способность к естественным физиологическим реакциям, в том числе к спонтанному дыханию.
Интубация (процесс введения трубки в трахею) у профессионального врача анестезиолога-реаниматолога занимает не более 20 секунд. В то же время на практике у врачей встречаются трудные интубации. Сложности обусловлены:
Людям, страдающим ожирением, при ковиде не везёт вдвойне. Они и так относятся к группе риска, а анатомические особенности тела могут помешать реанимационным мероприятиям. Впрочем, у реаниматологов всегда остается возможность провести хирургическое вмешательство и установить трахеостому.
Прогнозы выживаемости на ИВЛ при коронавирусе
Говорить о том, каковы шансы выжить после подключения к ИВЛ, не совсем корректно. Искусственная вентиляция – это не лечение, а неотложное мероприятие, которое спасает от быстрой, но мучительной смерти от удушья. Прогноз зависит от того, насколько успешно врачи смогут справиться с воспалительным процессом в лёгких, тромбозами, цитокиновым штормом и сепсисом, а также с неизбежным обострением попутных заболеваний.
Сколько лежат на ИВЛ при COVID-19?
Ни в одном протоколе Минздрава не найдете сведений о том, сколько держат на ИВЛ при коронавирусе. Правило однозначно: чем меньше, тем лучше. Вентиляция лёгких, особенно инвазивная, — это крайняя мера, которая при вcей своей спасительной составляющей имеет массу побочных эффектов:
Увы, и в нашей стране, и за рубежом случались поломки аппаратов ИВЛ, приводившие к гибели пациентов.
Последствия ИВЛ
Упомянутый выше доктор Марик призывал: «Избегайте интубации, старайтесь ограничиться кислородом через маску. Смертность при интубации велика». Момент спорный. Пациенты умирали не от ИВЛ, а от необратимых поражений органов и тканей, легких, сердца, сосудов, почек. Вовремя назначенная и профессионально завершенная вентиляция сама по себе не убивает, а травмы зубов при трудной интубации или инфицированные пролежни всё же не фатальны. Однако огромную роль в предотвращении осложнений играет профессионализм врачей анестезиологов-реаниматологов и младшего медицинского персонала, их сплоченность и самоотверженность. Денис Проценко, главный врач «Коммунарки», уверен, что именно командный дух коллектива помогает ему спасать жизни безнадежных пациентов.
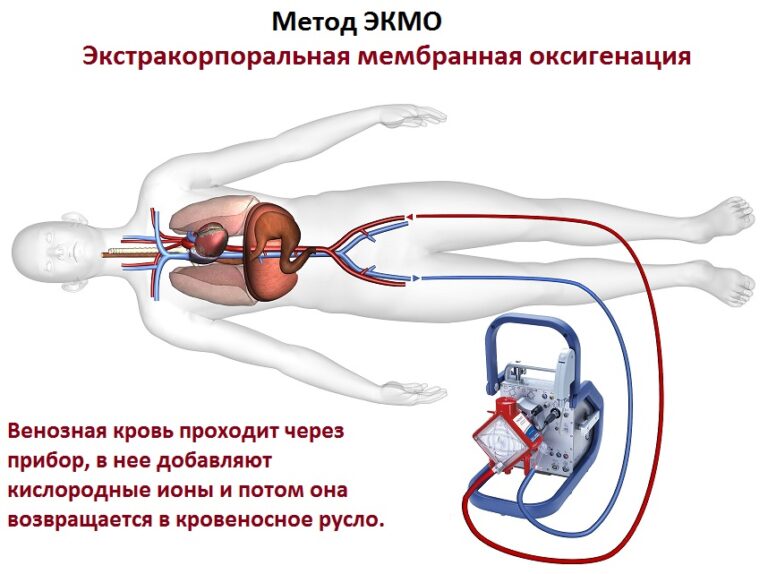
Чем можно заменить искусственную вентиляцию легких?
В тяжёлых случаях ковида, особенно при сочетании острой дыхательной недостаточности с цитокиновым штормом и гиперкоагуляцией крови, разумной альтернативы инвазивной вентиляции нет – без неё пациент обречён. Существует процедура экстракорпоральной мембранной оксигенации (ЭКМО), применяемая как симптоматическая терапия, при которой в организм поступает обогащенная кислородом кровь. Но метод ЭКМО сложный и дорогостоящий, выполняется в единичных клиниках и применяется лишь в самых критических случаях. При ЭКМО выживаемость – 1 человек из 10. Выживаемость после ИВЛ при коронавирусе сейчас оценивается в разных источниках по-разному. Наиболее пессимистично настроенные эксперты оценивают смертность на инвазивной ИВЛ в 76%, на неинвазивной – в 36%. Но это касается лишь пациентов, переведённых или сразу поступивших в ОРИТ.
Тяжелое и очень тяжелое течение болезни вызывает, кроме того, серьезные осложнения, которые также могут стать причиной смерти уже после выписки из стационара.
Советы врачей о вентиляции легких при ковиде
Первый и самый главный совет – не болеть и не попадать на любую искусственную вентиляцию легких, хоть инвазивную, хоть неинвазивную. Риск баротравмы или повреждения зубов при интубации есть даже при относительно безобидной операции по удалению желчного пузыря, что же говорить о неделях на ИВЛ при ковиде. Носите маски, соблюдайте социальную дистанцию, ограничьте круг контактов. Если вы всё-таки заразились и лечитесь пока дома, старайтесь всеми силами предупредить дыхательную недостаточность. Спите на животе, выполняйте простые, но эффективные упражнения дыхательной гимнастики – надувайте шарики или дуйте в воду через трубочку. При появлении одышки, боли в груди и неснижающейся высокой температуре вызывайте скорую помощь.
Отзывы переболевших коронавирусом с применением ИВЛ
Я был, что называется ковид-диссидентом или коронаскептиком. Считал что это обычный грипп, только от китайской летучей мыши. Маску не носил из принципа, один раз даже чуть с самолета не сняли. И вот в сентябре заболел. Неделю проходил с температурой, кашлем, потом вроде все прошло. И вдруг однажды дома понял, что разучился дышать. Все перепугались больше меня. Хорошо скорая приехала быстро. Все в скафандрах, как космонавты. Надели кислородную маску, отвезли на КТ. 50% поражения лёгких. В реанимацию. Сначала лежал в маске, на неинвазивной вентиляции легких. Но потом и она не стала спасать. Врач говорит, будем тебя интубировать. Рот нормально открывается? Зубы целы? А мне уже все равно, делайте говорю что хотите. В общем надели маску, что-то ещё ввели в вену и я отключился. Очнулся будто через полчаса. Оказалось, через неделю. Понял по щетине – порядком оброс. С возвращением говорят. Повезло тебе, парень. Ребята! Это все серьезно! Носите эти дурацкие маски! Искусственная вентиляция лёгких при коронавирусе это конечно весело и в диковинку, но лучше туда не попадать!
Юрий, 37 лет
Короной я, похоже, заразилась в больнице, где лежала в кардиологии. Это было ещё весной, когда про ковид никто толком не знал. Поняла что что-то не так, когда отделение закрыли на карантин. Никого не принимают и не выписывают. Вскоре поднялась температура, заболели голова и горло. Я жутко кашляла, сворачивало в три погибели. Становилось все хуже и однажды я почувствовала, что задыхаюсь. Прибежали медсестры, все уже ходили в защитных костюмах. Быстро меня на каталку и в палату интенсивной терапии. В ПИТ я пробыла три дня. К счастью до трубки дело не дошло. Откачали с помощью маски, потом вставили трубку в нос. Я дышала и просила высшие силы только об одном – дайте сил и здоровья этим врачам и медсестрам, что с нами возятся!
Надежда, 57 лет
Нашу маму скорая забрала после недели с температурой 39 и кашлем. Она жаловалась на одышку и однажды вечером побледнела и стала хрипеть, в прямом смысле задыхаться. Врач спросил возраст, узнал что 75 лет и с сомнением начал куда-то звонить. Потом посветлел лицом и сказал, что есть свободные ковидные койки. Быстро загрузились в машину и через весь город поехали. Мама под кислородом. Ей стало лучше, она даже сама вышла в приемном отделении, но тут ей снова поплохело. Её сразу на каталку и в реанимацию. Я осталась оформлять документы. Часа через два пришел врач, сказал, что маму сразу подключили к аппарату ИВЛ. Состояние тяжелое, ещё бы несколько часов, и мы бы её потеряли.
На инвазивной вентиляции легких она провела неделю. Потом ещё неделю просто в реанимации с респираторной поддержкой. И две недели в обычной палате, там тоже был подведен кислород, но он ей к счастью уже не понадобился.
Мария, 44 года