Почему у мальтезе текут глазки что делать
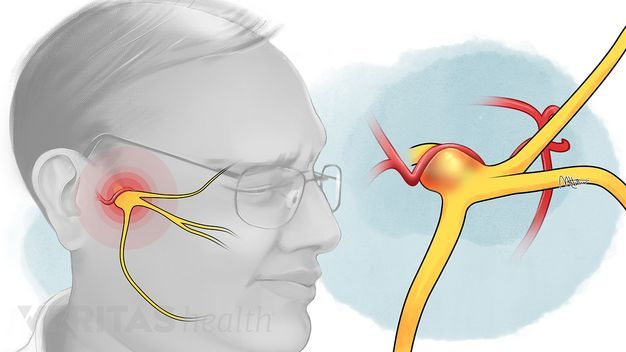
Воспаление тройничного (лицевого) нерва
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
Симптомы воспаления тройничного нерва
Также пациенты сообщают о следующих симптомах:
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Также пациента могут направить на общий или биохимический анализ крови, рентген легких, УЗИ мягких тканей или офтальмоскопию.
Вы можете быть уверены в качестве проводимых в клинике процедур и высокой точности результатов МРТ, КТ и других способов диагностики различных заболеваний. В «Медюнион» проводятся магнитно-резонансные томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.
Болезни слезной пленки — наиболее частая причина обращения пациентов к офтальмологу. Болезни слезной пленки или болезнь «сухого глаза»?
Полунин Г.С., Полунина Е.Г.
ФГБУ «НИИГБ» РАМН, Москва
Рези, боли, чувство инородного тела, песка в глазах, а также неустойчивое (флюктуирующее) зрение – это типичные жалобы пациента с болезнью «сухого глаза» (БСГ) при неполноценной слезной пленке. Ощущения пациента часто бывают очень изнурительными, а назначаемое лечение при этом неэффективно, что заставляет его обращаться к врачу многократно. Офтальмологи порой недооценивают эти жалобы пациента и связывают их с личностными особенностями больного и часто направляют его на консультацию к невропатологу или даже к психиатру. Однако своевременная диагностика болезни «сухого глаза» и назначение адекватной терапии, включающей терапевтическую гигиену век с теплыми компрессами и самомассажем век, соблюдение зрительного режима – увеличение числа морганий, регулярные перерывы в процессе зрительной работы, слезозаместительная терапия, назначение противовоспалительной терапии при наличии показаний позволяют купировать жалобы пациентов и значительно улучшить качество их жизни.
В последние годы пациенты все чаще обращаются к офтальмологам с жалобами на дискомфортные ощущения в глазах и/или слезотечение. После осмотра и обследования, врач ставит диагноз «сухой глаз». У пациента возникает правомерный вопрос – почему «сухой глаз», ведь слезы же «текут ручьем»?!
Впервые термин «сухой глаз» или «сухой кератоконъюнктивит» был предложен шведским офтальмологом Sjogren в 1933 году как один из триады признаков (ревматоидный артрит, ксеростомия, сухой кератоконъюнктивит) описанного им заболевания, названного впоследствии его именем. Sjogren установил закономерность сочетания сухости глаз и полости рта с полиартритом, и подчеркнул значение сухого кератоконъюнктивита как местного признака системного заболевания. Именно эти исследования стали началом углубленного изучения этого патологического состояния.
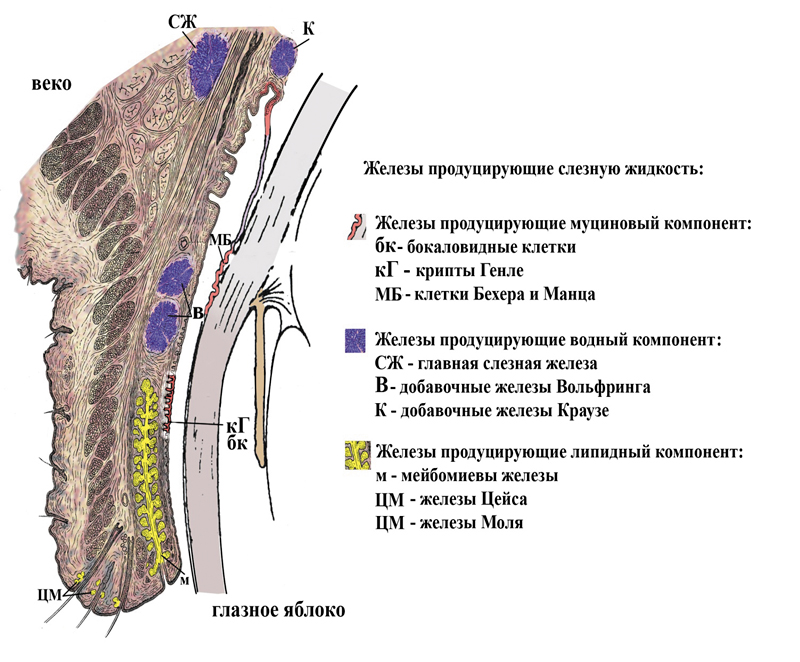
Работы Холли и Лемпа (1977) легли в основу концепции о трехслойной структуре слезной пленки и патогенеза развития синдрома «сухого глаза» (рис. 1).
Рис. 1. Железы и железистые структуры, участвующие в образовании
слезной жидкости (Полунин Г.С., Полунина Е.Г., 2007)
Первоначально предполагалось, что развитие синдрома «сухого глаза» (ССГ) связано только с уменьшением объема продукции слезной жидкости, и именно поэтому термин «сухой глаз» отражал суть процесса и соответствовал клинической картине. В последующих многочисленных исследованиях различных авторов было показано многообразие этиологических факторов возникновения ССГ. Это, в первую очередь, блефариты и блефароконъюнктивиты, при которых объем водного компонента слезной пленки не уменьшается, а нестабильность слезной пленки может быть обусловлена нехваткой липидов или муцина.
Многие годы большая часть исследований была посвящена изучению сухости глаза при тяжелейшей иммунной патологии – синдроме Сьегрена. И только десятилетия спустя выяснилось, что пациентов с уменьшением объема слезной жидкости, являющегося следствием аутоиммунного процесса, гораздо меньше (2-5%), чем пациентов, у которых изменение слезопродукции развивается на фоне нарушения секреции муцина и липидов (84-92%), связанных с изменением условий окружающей среды, повышенной зрительной нагрузкой, изменением питания.
Следует отметить, что у пациентов с нарушением секреции муцина (который продуцируется бокаловидными клетками конъюнктивы и роговицы, криптами Генле и клетками Бехера и Манца) и особенно липидов (продуцирующихся в основном мейбомиевыми железами, расположенными в толще век) далеко не всегда снижен объем слезопродукции. Однако ввиду разбалансированности состава слезной жидкости нет условий для формирования стабильной слезной пленки, которая может выполнять защитную, оптическую и трофическую функции.
Слезная пленка является первым барьером на пути агрессивных внешних факторов. Она играет защитную роль посредством бактерицидных и очищающих свойств, препятствует развитию инфекций и удаляет пылевые частицы, предупреждает от повреждения мелкими инородными телами роговицу.
Покрывая поверхность роговицы, слезная пленка выполняет оптическую функцию. Для нормального функционирования роговицы как оптической линзы, ее поверхность должна быть идеально гладкой, сферичной, прозрачной. Это возможно только при том условии, если поверхность эпителия будет увлажнена, поскольку даже локальное высыхание эпителиальной выстилки в пределах 0,3 мкм2 по площади и 0,5 мкм в глубину способно нарушить зрительное восприятие. Влажность и гладкость поверхности роговицы обеспечивается прекорнеальной слезной пленкой при ее равномерном перераспределении по всей поверхности роговицы за счет мигательных движений век.
Слезная жидкость выполняет трофическую функцию: поверхность конъюнктивы и роговицы покрыта многослойным неороговевающим эпителием, который при нормальных условиях увлажняется слезной жидкостью. Это особенно важно для осуществления питания и оксигенации бессосудистой роговой оболочки.
В результате нарушений качества слезной пленки развиваются патологические процессы, сокращается время ее разрыва. В норме слезная пленка сохраняет сферичность при открытых веках не менее 10 секунд. При разрыве слезной пленки роговица «оголяется» и срабатывает рефлекторная дуга – роговичный рефлекс. Основная слезная железа впрыскивает в конъюнктивальную полость небольшой объем слезы, а моргания век ее равномерно распределяют по поверхности глаза, формируя на следующий короткий период слезную пленку. При недостатке слезы пациенты отмечают «сухость» глаза, а при поступлении ее из слезной железы в достаточном объеме глаз становится влажным и может отмечаться слезотечение. Учитывая возникающее несоответствие жалоб пациентов и клинической картины (ведущей жалобой является слезотечение), с одной стороны, и названием заболевания – болезнь «сухого глаза», с другой стороны, нам кажется логичным заменить название «болезнь «сухого глаза» на термин «болезни слезной пленки», который более объективно отражает суть патологического процесса – нарушение качества слезной пленки, сокращение времени ее разрыва (менее 10 секунд).
Болезни слезной пленки (БСП) – это многофакторные заболевания слезной пленки и поверхности глаза, которые вызываются негативным воздействием внешних и внутренних факторов на поверхность глаза и, в первую очередь, на слезообразующие железы, вследствие чего нарушаются стабильность слезной пленки и ее функции – защитная, трофическая и оптическая. Болезни слезной пленки сопровождаются дискомфортными ощущениями в глазах и потенциальной возможностью снижения зрения.
Классификация болезней слезной пленки
Особое место занимает классификация, основанная на патогенетическом признаке, утвержденная на международном конгрессе, посвященном ССГ, так как именно она отражает механизм развития болезни. Согласно этой рабочей классификации, выделяют две основные формы болезни «сухого глаза». Первая – вододефицитная форма, и вторая – эвапоративная (испарительная), эвапорация – испарение (DEWS Report: A.Mission Completed. Ocul Surf. 2007).
Вододефицитная форма включает болезни слезной пленки, ассоциированные с синдромом Сьегрена и другими видами иммунной патологии. При этих формах нарушения функций слезной пленки происходят из-за воспалительных повреждений основной слезной железы и добавочных слезных желез. При этом резко уменьшается секреция водного компонента слезной пленки. Слезная пленка становится очень тонкой и не способна равномерно покрывать поверхность глаза, следовательно не может выполнять свои функции. В итоге это приводит к возникновению дискомфортных ощущений у пациента, снижается зрение и развиваются дефекты в роговице.
Эвапоративная форма болезни «сухого глаза», согласно международной рабочей классификации, связана с повышенной испаряемостью слезы с поверхности глаза, обусловленной неполноценностью поверхностного липидного слоя слезной пленки. Чаще всего это бывает связано с дисфункцией мейбомиевых желез. К этой форме отнесены также случаи, связанные с пониженной влажностью воздуха в окружающей среде, с повышенной зрительной работой, например, работой на компьютере, вследствие чего сокращается число морганий век в минуту. Это связано с тем, что акт моргания участвует в таких процессах, как выброс компонентов базальной секреции слезы, поддержание постоянства температуры глаза, формирование слезной пленки, обеспечивает нормальный отток слезы и очищает поверхность глаза.
К эвапоративной форме международная комиссия отнесла и случаи, в которых причиной нарушения слезопродукции является применение глазных капель с консервантами, включая бензалконий хлорид, который разрушает муциновый слой слезной пленки, обеспечивающий ее сцепление с эпителием роговицы. Повреждение муцин-секретирующих клеток (бокаловидных клеток конъюнктивы и эпителия роговицы) происходит и в процессе ношения контактных линз, о чем свидетельствует их витальное окрашивание. На наш взгляд, это самостоятельная форма болезни слезной пленки – муцинодефицитная, связанная с деструкцией одного из слоев слезной пленки – муцинового.
Таким образом, мы выделяем третью форму БСП – муцинодефицитную, связанную с поражением муцинового слоя слезной пленки. Эвапоративную (испарительную) форму БCП, связанную с поражением липидного слоя, исходя из структуры слезной пленки логично назвать липодефицитной формой, тем самым связывая название с объектом патологических изменений в слоях слезной пленки.
Итак, при болезни слезной пленки мы выделяем три основные ее формы:
– липодефицитная форма, при которой нарушена структура поверхностного липидного слоя. Эта форма наблюдается при дисфункции мейбомиевых желез, при болезнях век – мейбомиитах, блефаритах различной этиологии, включая аллергические, инфекционные и демодекозные;
– вододефицитная форма, при которой отмечается дефицит внутреннего водного слоя слезной пленки, который обусловлен поражением основных слезных желез, чаще всего это иммуноопосредованные заболевания, включая синдром Сьегрена;
– муцинодефицитная форма, при которой нарушена структура муцинового слоя слезной пленки и она не может обеспечить ее сцепление с поверхностью глаза и, в частности, с роговицей. Эта форма развивается при поражениях бокаловидных клеток конъюнктивы и эпителиальных клеток роговицы и конъюнктивы, которые часто развиваются при ношении контактных линз, при инстилляциях глазных капель с токсическими консервантами и при приеме пациентами некоторых медикаментов.
Конечно, клинические проявления болезней слезной пленки более сложны, а диагностические тесты на сегодняшний день пока недостаточно совершенны для точной дифференцировки каждой из этих форм, особенно муцинодефицитной. Нарушение структуры одного из слоев может провоцировать развитие нарушений в других слоях пленки, и поэтому они часто встречаются в комбинации. Тем не менее они существуют, и актуальной задачей является определение их диагностических критериев. Изменения продукции слезы неразрывно связаны с воспалительными процессами поверхности глаза – «красный глаз», поэтому диагностика этих заболеваний должна проводиться комплексно и включать анализ всех аспектов, связанных с изменением слезной пленки.
Диагностика болезни слезной пленки
В современных условиях проблема сухости глаза стоит особенно остро, это связано с резким ухудшением экологии окружающей среды и чрезвычайно возросшей зрительной нагрузкой, обусловленной стремительным техническим прогрессом, сопряженным с необходимостью пользования компьютерной техникой, контактной коррекцией зрения и широким распространением кераторефракционных операций.
Диагностика болезни слезной пленки начинается с выяснения жалоб пациента и сбора анамнеза, который зачастую в постановке диагноза «синдром «сухого глаза» играет ключевую роль.
Жалобы пациентов:
• чувство жжения в глазах;
• ощущение сухости в глазах;
• покраснение глаз;
• зуд в области глаз;
• чувство инородного тела в глазах;
• ощущение утомления глаз, особенно при работе за компьютером;
• отек и покраснение в области век;
• неустойчивое «флюктуирующее» зрение (за счет нарушения слезной пленки, и, как следствие, потери гладкой рефракционной поверхности);
• слезотечение;
• светобоязнь;
• повышенная чувствительность к табачному дыму.
При сборе анамнеза очень важно обращать внимание на условия, в которых появляются или усиливаются вышеперечисленные жалобы, а также на наличие факторов риска.
Факторы риска развития синдрома «сухого глаза»:
• работа в офисных помещениях и длительные поездки в автомобиле (кондиционированный воздух, мониторное излучение);
• возраст пациентов старше 45 лет;
• наличие в анамнезе системных заболеваний (ревматоидные заболевания, заболевания щитовидной железы, герпес, мононуклеоз, операции на тройничном нерве и др.);
• наличие в анамнезе травм, ожогов, глазных операций и воспалительных заболеваний глаз (блефариты, конъюнктивиты, кератиты и др.);
• применение лекарственных средств (бета-блокаторы, анальгетики, антихолинергические препараты, антидепрессанты, пероральные контрацептивы, эстрогены, антимигренозные препараты и др.);
• ношение контактных линз;
• работа в условиях повышенного воздействия вредных факторов внешней среды (сухого воздуха, теплового излучения, пыли, газов или паров растворителей);
• воздействие табачного дыма, плавание в хлорированной воде. Таким образом, все факторы риска можно условно подразделить на внешние и внутренние.
После сбора и анализа данных анамнеза необходимо проведение биомикроскопического обследования, в ходе которого особое внимание стоит обратить на наличие признаков синдрома «болезни слезной пленки».
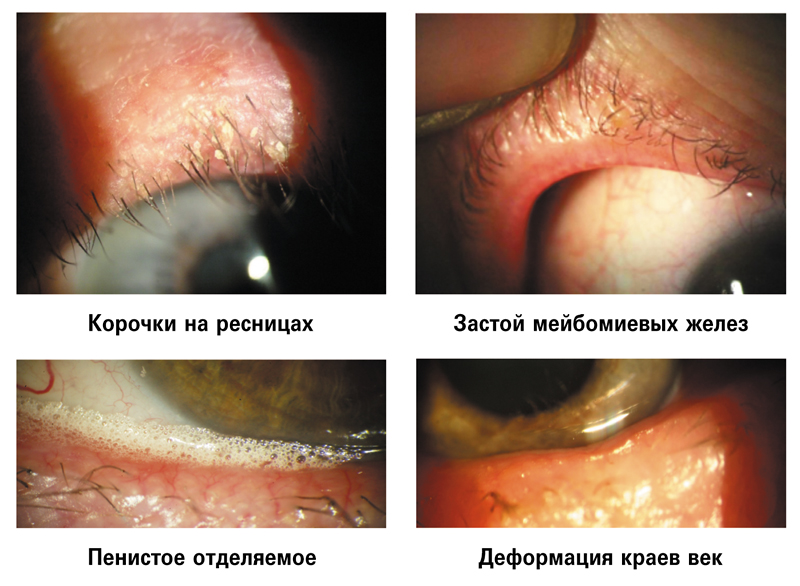
Биомикроскопические признаки БСП:
• состояние век (телеангиоэктазии, эритема на коже век, дисфункция мейбомиевых желез, твердые пробки в их протоках, пенистые выделения, отек, гиперемия и деформация краев век (рис. 2).
Рис. 2. Биомикроскопические признаки болезни слезной пленки
В норме слезная пленка способна при открытых веках сохранять сферичность в течение 10-15 секунд, после чего происходит ее разрыв. Восстановление сферичности слезной пленки происходит при моргании. Число морганий при нормальной слезной пленке не должно быть меньше 10-15 в минуту. При изменении ее качества, за счет нарушения в отдельных слоях, время сохранения сферичности может сокращаться до 1-2 секунд, и для восстановления ее целостности требуется не менее 60 морганий в минуту. При современном ритме жизни и зрительной нагрузке – это невозможно. В современных условиях, при очень высокой зрительной нагрузке, число морганий в минуту резко сокращается. И очень часто происходит дисбаланс между разрывом прероговичной слезной оболочки и восстановлением ее сферичности. Роговица «оголяется», ее поверхностные нервы очень чувствительны и после этого реагируют даже на соприкосновение с воздухом, который в свою очередь усиливает испарение и вызывает болезненные ощущения в глазу и окружающих областях. Более того, из-за нарушения сферичности при разрыве слезной оболочки пациенты отмечают нарушение зрения, которое становится флюктуирующим. На короткие промежутки времени оно становится ясным, но вдруг снова все предметы видятся как через «неровные круги воды». Это пугает пациентов. Они в тревоге обращаются к офтальмологам, а те часто не могут разобраться в чем причина, направляют этих пациентов к невропатологам или даже психиатрам. Хотя причина таких нарушений – чисто офтальмологическая. В слезе обнаружены липиды практически всех основных типов, в подавляющем большинстве это триглицериды, эфиры холестерина, и в меньшем количестве диглицериды, моноглицериды, свободные жирные кислоты, холестерол и фосфолипиды. При этом холестерол содержится в количестве 200 мг%, так же как и в крови, и поступает в кровь в составе α- и β-липопротеинов. При нормальной температуре тела все фракции липидов, секретируемых мейбомиевыми железами, находятся в жидком состоянии и легко эвакуируются на маргинальные края век. Однако некоторые фракции липидов становятся твердыми при температуре 35,8° по Цельсию. Температура краев век в норме не превышает 36,0°, а при открытых веках, при снижении числа морганий в минуту, температура краев век может снижаться до 34,4° и ниже. Снижение температуры краев век приводит к образованию пробок в устьях и протоках мейбомиевых желез и нарушению эвакуации секрета наружу. Застой циркуляции секрета является благоприятным условием для развития клещей и инфекций. Для устранения условий, способствующих образованию пробок в мейбомиевых железах, необходимо соблюдать определенные гигиенические меры:
1) соблюдать зрительный режим работы и не ограничивать число морганий в минуту;
2) очищать края век с помощью специальных средств (блефарошампуня, блефарогелей, блефаролосьона и блефаросалфеток);
3) делать согревающие компрессы на веки для разжижения секрета в протоках мейбомиевых желез;
4) проводить массаж век для эвакуации секрета.