Почечная недостаточность что нельзя есть и пить
Питание при острой и хронической недостаточности почек
Острая почечная недостаточность (ОПН) возникает на фоне интоксикаций, острых инфекций, травм, обширных ожогов, острого нефрита и других заболеваний. При ОПН быстро нарушаются основные функции почек, прежде всего — выделительная. Выделяют 4 периода ОПН: начальный, резкого уменьшения диуреза (выделения мочи), восстановления диуреза, выздоровления. Самым тяжелым является период уменьшения или прекращения диуреза (олиго- и анурия), который продолжается 10—20 дней и характеризуется уремией — самоотравлением организма в связи с накоплением в крови азотистых шлаков, нарушением минерального и водного обмена, в частности увеличением содержания в крови калия и магния, возникновением отеков из-за задержки воды и натрия в организме, сдвигом кислотно-основного состояния организма в кислую сторону (ацидоз). Больные ОПН могут отказываться от приема пищи из-за тошноты, рвоты, резкого снижения аппетита. Однако голод и жажда ускоряют распад белка в организме и усиливают нарушения азотистого и минерального обмена.
Диетотерапия при ОПН предусматривает резкое ограничение белка в рационе (до 20 г) при обеспечении в условиях постельного режима потребности в энергии за счет углеводов и жиров. Источником животного белка должны быть молоко, сливки, кисломолочные напитки, сметана, яйца; углеводов — овощи, фрукты, ягоды, сахар, мед, саго, рис; жиров — сливочное и при переносимости — растительные масла. Пища должна механически и химически щадить органы пищеварения. При прекращении диуреза (анурия) и отсутствии рвоты и поноса введение 0,4—0,5 л свободной жидкости (вода, слабый чай с лимоном, разведенные водой соки, кефир и др.) компенсирует ее внепочечные потери. При уменьшении диуреза (олигурия), рвотах, поносах потребление жидкости увеличивают с учетом ее потерь.
Недостаточное или избыточное потребление жидкости при ОПН усугубляет нарушения функции почек. В рационе ограничивают продукты, содержащие много калия и магния, а при наличии олиго- или анурии — и натрия. Поэтому овощи и плоды используют в основном после варки со сливом. В период восстановления диуреза (3—4 нед) выделение мочи может превышать 2 л в сутки (полиурия), что ведет к обеднению организма жидкостью и минеральными веществами (калий, натрий и др.). Поэтому больному разрешается повышенное потребление жидкости в виде чая с лимоном, неразбавленных соков, отвара шиповника или сухофруктов и др. В рацион постепенно вводят поваренную соль, а содержание белка в нем увеличивают сначала до 40 г, а затем до физиологической нормы.
Питание в этот период строится на основе диеты № 7Б, а в последующем — диеты № 7, которую следует соблюдать в период длительного (3—12 мес.) выздоровления. При легком течении ОПН можно сразу же использовать диету № 7Б с ограничением в ней калия.
Хроническая почечная недостаточность (ХПН) — это состояние, обусловленное постепенно прогрессирующим ухудшением функций почек при их двустороннем поражении в связи с хроническим гломерулонефритом или пиелонефритом, поражением почек при сахарном диабете, гипертонической болезни и других заболеваниях. При ХПН в организме накапливаются конечные продукты белкового обмена (азотистые шлаки), что ведет к азотемии, нарушается водно-солевой обмен, кислотно-основное состояние организма сдвигается в кислую сторону (ацидоз). При ХПН возможно самоотравление организма продуктами обмена веществ — уремия, сопровождаемая поражением различных органов и систем.
Основные принципы питания при ХПН:
1) различная степень ограничения белка в рационе в зависимости от выраженности ХПН в целях уменьшения азотемии;
2) обеспечение соответствующей энерготратам организма энергоценности рациона за счет жиров и углеводов. Достаточная энергоценность диеты улучшает усвоение белка пищи и уменьшает распад белка в организме;
3) регуляция потребления натрия и жидкости с учетом состояния выделительной функции почек; ограничение поваренной соли и жидкости при отеках и артериальной гипертензии.
Важнейшим вопросом диетотерапии является определение того количества белка в рационе, которое не будет вести к нарастанию азотемии или распаду собственных белков, обеспечит потребность в незаменимых аминокислотах при ограниченном потреблении белка, т. е. предотвратит белковую недостаточность организма при своего рода «непереносимости» пищевого белка из-за нарушений функций почек. В начальной стадии ХПН питание строится на основе диеты № 7, содержание белка в которой не должно превышать 0,8 г на 1 кг нормальной массы тела, в среднем 50— 60 г (55—60% животные). Эти средние величины могут быть уменьшены, реже — увеличены с учетом состояния больного. Раннее применение диеты с умеренным ограничением белка может замедлять прогрессирование болезни. При выраженной ХПН применяют диеты № 7Б или № 7А, содержащие в среднем соответственно 40 г или 20—25 г белка, из которых 70—75% животные, т. е. за счет молочных продуктов, яиц, рыбы и мяса. Длительность пребывания на низкобелковой диете № 7А зависит от времени улучшения состояния больного. Наличие лечебного эффекта допускает перевод на диету № 7Б, на фоне которой периодически (1—3 раза в неделю) в виде «зигзагов» применяют диету № 7А.
С одной стороны, нецелесообразно очень продолжительное применение малобелковой диеты № 7А при выраженной ХПН. С другой стороны, не следует увеличивать в диете таких больных содержание белка выше 50—60 г в день. В каждом приеме пиши должно быть сочетание животных и растительных белков, что улучшает использование организмом аминокислот. Не следует на ужин применять только растительную пищу, а на завтрак — только животные продукты. Например, целесообразно вводить яичные белки или желтки в запеканки из тыквы и яблок, моркови, цветной капусты. Малобелковые рационы должны иметь достаточную энергоценность из расчета 30—45 ккал на 1 кг нормальной массы тела в зависимости от пола, возраста и состояния больного.
Потребление жидкости при нормальном или повышенном (в начальной стадии ХПН) выделении мочи не ограничивается, но в среднем оно должно соответствовать количеству мочи, выделенному за предыдущие сутки, с добавлением 400—500 мл. При подъеме артериального давления, прибавке массы тела на 0,5 кг и более за неделю, наличии отеков потребление жидкости (и поваренной соли) уменьшают.
Диеты № 7А и 7Б предусматривают приготовление пищи без поваренной соли. При отсутствии артериальной гипертензии, отеков, недостаточности кровообращения в начальной стадии ХПН можно использовать 4— 5 г и более поваренной соли в день, а при выраженной ХПН — 6—8 г и более. Сначала в диету включают 2—3 г поваренной соли (для подсаливания пищи), постепенно увеличивая ее количество под контролем выделенной за сутки мочи (если оно уменьшилось, то не увеличивают соль в диете) и артериального давления. При конечной (терминальной) стадии ХПН содержание поваренной соли в диете доводят до 8—12 г, количество свободной жидкости увеличивают до 2 л. Для нормализации нарушенного при ХПН обмена фосфора и кальция, профилактики возможного поражения костей (почечная остеодистрофия) большое значение имеют уменьшение содержания фосфора в рационе до 1000—1200 мг и увеличение кальция до 1200—1500 мг. Ограничение потребления фосфора положительно влияет и на состояние почек при ХПН.
Специальная картофельная диета при хроническом гломерулонефрите с ХПН состоит из 1 кг картофеля (масса нетто), 300 г других овощей или фруктов, 50 г растительного и 70 г сливочного масла, 50 г сахара. В диеты включают безбелковый и бессолевой хлеб, диетические крупы и макаронные изделия, саго из крахмала, в которых очень мало белка.
Диеты № 7А и 7Б не обеспечивают полностью потребность больного ХПН в витаминах, железе, кальции, что требует дополнения диет препаратами этих пищевых веществ.
При конечной (терминальной) ХПН аппаратом «искусственная почка> проводят гемодиализ — очищение крови от азотистых и других продуктов обмена веществ, ведущих к уремии.
Принципы питания при гемодиализе (диета № 7Г):
1) с учетом потерь белка и аминокислот при диализе, его частоты и продолжительности содержание белка в рационе составляет от 0,8 до 1,2 г на 1 кг нормальной массы тела больного, в среднем 60—70 г (70— 75% животные);
2) физиологически нормальная энергоценность рациона из расчета 35 ккал на 1 кг массы тела (в среднем 2100— 2400 ккал) при нормальном содержании углеводов (300—350 г) и ограничении сахара, умеренном ограничении жиров за счет животных жиров (70—80 г, из них 30% растительных масел). Особенности состава углеводов и жиров важны для предупреждения нарушений жирового обмена, но имеют меньшую значимость, чем энергоценность рациона. Поэтому при плохом аппетите допустимо увеличение легкоусвояемых углеводов (мед, варенье и др.) в диете;
3) количество поваренной соли и жидкости в рационе зависит от уровня артериального давления и степени задержки воды в организме. При артериальной гипертензии и задержке воды потребление соли и жидкости резко ограничивают. При сохранении мочевыделения (диуреза) количество жидкости составляет 0,4—0,5 л плюс величины суточного диуреза. Пищу готовят без соли, хлеб бессолевой. При отсутствии артериальной гипертензии и отеков выдают на руки больному 3—4 г поваренной соли;
4) в рационе увеличивают содержание кальция (не менее 1 г), железа, витаминов С и группы В за счет их пищевых источников и препаратов; количество фосфора ограничивают до 1 г в день; потребление калия — не более 2—3 г в день, а при уменьшении диуреза (олигурия) исключают богатые калием продукты;
5) для улучшения вкусовых качеств пищи необходима разнообразная кулинарная обработка, включая тушение и легкое обжаривание, добавление пряных овощей и пряностей, лимонной кислоты, уксуса и т. д.;
6) рацион планируется индивидуально с учетом частоты и продолжительности гемодиализа и состояния больного.
Диета может отличаться в дни диализа и дни без него. При потере аппетита в дни диализа надо обеспечить увеличение потребления пищи между днями процедур. Целесообразен частый прием пищи малыми порциями.
В диете № 7Г рекомендуются следующие продукты и блюда с ориентировочным указанием их количества:
1) хлеб бессолевой из муки высшего сорта — 150 г или меньше при увеличении в рационе круп;
2) супы (до 250 г) овощные (борщ, щи и др.), с саго, молочные;
3) мясо и рыба нежирных сортов — до 100 г, различные блюда после отваривания с последующим запеканием или обжариванием;
4) молоко и кисломолочные напитки — 150—200 г, сметана — 50 г, творог — 30—40 г; яйца — 1 —1,5 штуки всмятку, в блюда, белковые омлеты;
крупы ограниченно, предпочтительны саго, рис; в среднем 200 г картофеля и 300 г овощей, различные блюда;
5) закуски в виде овощных и фруктовых салатов, винегретов;
6) фрукты и ягоды — 250—300 г, в сыром и вареном виде, муссы, желе; мед, варенье, до 20 г сахара; соусы томатный, сметанный, кисло-сладкие и кислые овощные и фруктовые подливки, лимонная кислота, уксус, пряные овощи и пряности, ограниченно — хрен, перец, горчица;
7) некрепкий чай, кофейные напитки, овощные и фруктовые соки; 20 г сливочного и 25 г растительного масла.
Схема диетотерапии ХПН по Т. Д. Никула (1983), включающая варианты применяемых диет, представлена ниже.
Диеты и содержание в них белка в зависимости от выраженности хронической недостаточности почек
а) Диета № 7 с заменой обычного хлеба безбелковым (0,8 г белка на 1 кг нормальной массы тела больного в сутки);
А) Диета № 7Б с нагрузочными днями диетой № 7;
III. Терминальная (конечная):
Б) Диета № 7А с нагрузочными днями или неделями диетой № 7Б.
Жизнь при хронической почечной недостаточности
Как живут люди с хронической почечной недостаточностью? Если болезнь не на терминальной стадии, то пациенты проходят консервативное лечение. Стадию определяют по скорости клубочковой фильтрации (СКФ). При терминальной 5-й стадии она ниже 15 мл/мин/1,73м² — здесь уже требуется диализ или трансплантация почки. Хронической считают почечную недостаточность с 3-ей по 5-ю стадии — СКФ ниже 60 мл/мин/1,73м². На любой из них пациент должен вести особый образ жизни: соблюдать диету и ряд рекомендаций, назначаемых врачом.
В чем особенности жизни при ХПН и что делать
При хронической недостаточности почки перестают нормально выполнять свою функцию — выведение продуктов обмена с мочой. В результате они копятся в организме человека. В первую очередь это мочевина и креатинин. Именно по уровню последнего оценивают функцию почек. Высокий креатинин — это нарушение функции почек. Поэтому при ХПН важно регулярно сдавать анализы для проверки уровня этого продукта распада. Чтобы он не повышался, необходимо следовать ряду правил.
Избегать тяжелой физической нагрузки
Она повышает уровень креатинина. Это обусловлено тем, что данное вещество — конечный продукт креатин-фосфатной реакции в мышцах при их энергетическом обмене, работе и возникновении травм. Отсюда высокая физическая нагрузка — это высокий уровень креатинина, с которым и без того не работающие почки не могут справиться.
Ограничить белковые продукты
При хронической почечной недостаточности в диете ограничивают белок: при СФК ниже 50 мл/мин — до 30-40 г/сут., ниже 20 мл/мин — до 20-24 г/сут. Это необходимо, чтобы уменьшить нагрузку на почки. В то же время с началом диализа количество белка увеличивают до 1,1-1,5 г/кг/сут. Все потому, что в процессе диализа вымывается много важных компонентов, и белок на состояние почек влияет уже не так сильно.
Употреблять достаточно углеводов и жиров
Вместо белка в рационе должно быть достаточное количество углеводов и жиров. Основу рациона составляют сложные углеводы, которые не повышают глюкозу и медленно всасываются, и ненасыщенные жиры, полезные для сердца и сосудов.
Соблюдать калорийность рациона
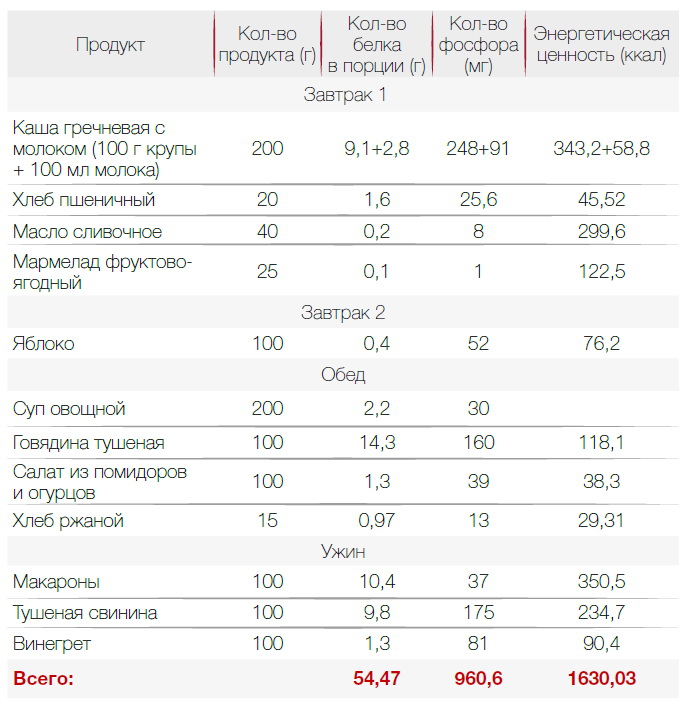
В диете при хронической почечной недостаточности важна калорийность. Она должна быть высокой — около 3000 ккал для восполнения всех витаминов и минералов. Диета назначается индивидуально, поэтому 3000 ккал — ориентировочное число. Пример меню с учетом требований приведен ниже.
Контролировать поступление микроэлементов и воды
Поскольку почки плохо работают, они не выводят калий, а от его избытка нарушается работа сердца. Поэтому количество калия, поступающего с пищей, нужно контролировать. Он содержится в картофеле и других овощах. Чтобы снизить количество калия, эти овощи перед приготовлением нужно порезать и замочить на 6-10 часов, причем как можно чаще воду менять.
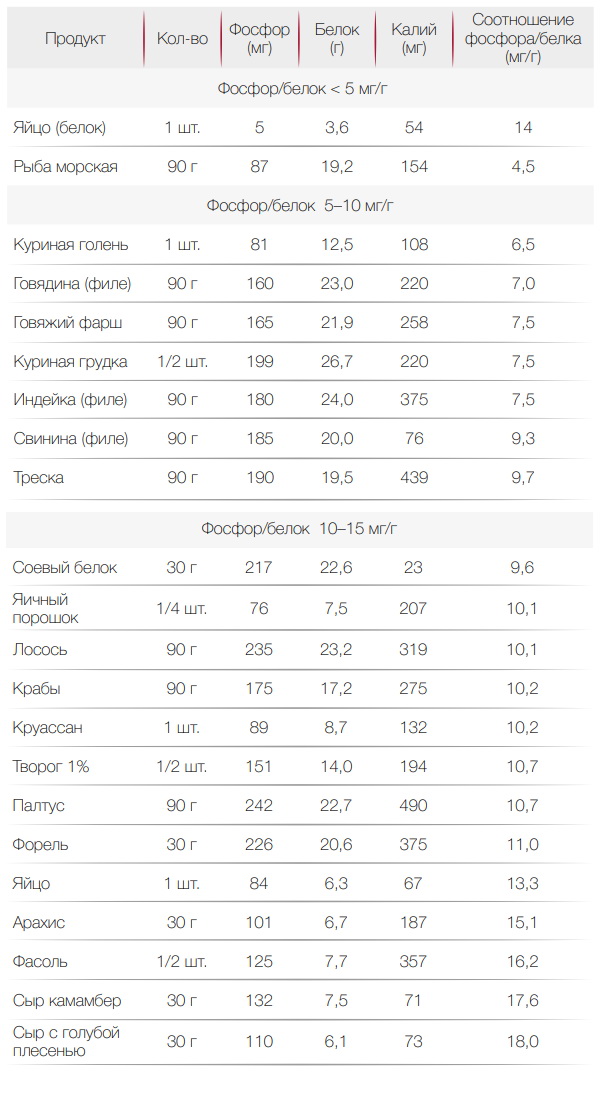
Еще необходимо ограничить поступление фосфора. При ХПН он может привести к поражению костей и сердца. Фосфор содержится в белковой пище. В растительной тоже есть, но из нее фосфор усваивается хуже. Также его количество снижается при термической обработке пищи. Выбирая продукты, стоит обращать внимание на те, что имеют низкий фосфорно-белковый индекс — ниже 20 мг/г. Примеры продуктов питания при почечной недостаточности с таким индексом приведены в таблице.
Другое важное правило питания при ХПН — следить за питьевым режимом. При выраженных отеках приходится уменьшить количество выпиваемой воды. В таком случае нужно ежедневно в одно время, после опорожнения мочевого пузыря и кишечника взвешиваться. Если вес резко увеличился — значит произошла задержка жидкости. При ограничениях количества воды можно рассасывать кусочек льда, а с сухостью во рту поможет справиться полоскание, жевательная резинка, леденцы или долька лимона.
Контролировать артериальное давление
Кровяное давление нужно контролировать, оно должны быть на уровне не выше 130/80, максимальные показатели — 140/90. Для этого на диете при ХПН количество соли в день ограничивается 2-3 г в сутки. При развитии выраженной гипертензии необходимо перейти на бессолевую диету.
Чтобы уменьшить количество соли в сутки, можно следовать таким советам:
Полезные советы для пациентов с ХПН
Образ жизни пациента с хронической почечной недостаточностью действительно полон ограничений, но это помогает долгое время поддерживать организм в нормальном состоянии. Специалисты рекомендуют вести дневник питания, внося в него все употребляемые продукты. Этот дневник в дальнейшем может быть полезен и для врача, который сможет скорректировать рацион, если состояние вдруг ухудшилось.
На кухне под рукой всегда стоит держать таблицы с содержанием в продуктах всех микро- и макроэлементов и их энергетической ценности. Для более точных расчетов рациона нужно иметь кухонные весы. Все это поможет предотвратить повышение креатинина и ухудшение работы почек.
Всегда нужно учитывать, что приведенные советы носят общий характер. Для получения точных рекомендаций необходимо обратиться к врачу. В Государственном центре урологии вы можете получить помощь по полису ОМС. Диагностика и лечение будут для вас бесплатными. Просто запишитесь на прием в онлайн-форме или по контактному номеру клиники.
Лечебное питание при заболеваниях почек
Заболевания приводят к ухудшению функциональности почек и мочевыводящих путей, что симптоматически проявляется снижением аппетита, жаждой, отечностью ног, гипертонией. В организме накапливаются продукты обмена, нарушается метаболизм. Нормализировать его возможно с помощью диеты, поэтому она является важной частью основной терапии.
ОСНОВНЫЕ ПРИНЦИПЫ
Строгая диета или стол №7 назначается пациентам с хронической почечной недостаточностью, нефротическим синдромом или гломерулонефритом. При остальных патологиях излишнего ограничения питания не требуется. Достаточно лишь уменьшить употребление соли, пряностей, острых приправ и обязательно исключить спиртное.
Основными принципами правильного питания при заболеваниях этой сферы является ограничение потребления белка, соли, снижение калорийности блюд. Необходимо также устраивать разгрузочные дни.
ОГРАНИЧЕНИЕ БЕЛКА
Обмен белков в организме заканчивается образованием азотистых шлаков. Пораженные болезнью почки не справляются с его выведением, поэтому вещества в избытке скапливаются в крови. Вместе с тем, белок является необходимым строительным материалом для клеток, и полностью исключить его из рациона нельзя. Поэтому употребление белка следует именно ограничить, а не прекратить. Для этого пациентам рекомендуется выбирать мясо и рыбу сортов с наименьшим содержанием жира. Желательно их готовить без масла, избегая жарки на сковороде. Разрешены яйца кур.
Пациентам с хронической почечной недостаточностью ежедневно разрешается употреблять 20-50 грамм белка. Этот показатель зависит от выраженности заболевания и массы тела пациента.
В ряде случаев белки исключаются полностью. Но продолжительность безбелковой диеты не должна превышать 1-2 недель. Из-за резкого отказа от белковой пищи самочувствие может значительно ухудшиться.
При небольших отклонениях в работе почек этот вид питания не назначают. Сохранить баланс помогут разгрузочные дни с интервалом один-два раза в неделю.
ОГРАНИЧЕНИЕ СОЛИ
Употребление соли уменьшают в том случае, если в связи с основным почечным заболеванием наблюдаются также отеки и гипертония. Принцип заключается в том, что при приготовлении продукты не солят. Лишь после того, как еда готова, ее немного подсаливают. Суточная норма составляет 2-3 грамма в день (половина чайной ложки).
При составлении меню нужно помнить, что в полуфабрикатах и готовых изделиях фабричного производства присутствует соль, причем в значительных дозах. К этой категории относится даже хлеб. Если вы не найдете место, где продают выпечку без соли, то стоит научиться печь его самостоятельно. Конечно, повышенное содержание соли характерно для мясных полуфабрикатов, копченостей, домашней засолки, консервов, твердого сыра, малосольной рыбы. Также запрещено пить воду с высокой степенью минерализации.
В бессолевой диете есть свои положительные стороны – можно гораздо лучше почувствовать вкус, особенно это относится к сырым овощам.
ЗАПРЕЩЕННЫЕ И РАЗРЕШЕННЫЕ ПРОДУКТЫ
Лечебное питание предполагает также исключение еды, в которой содержится много фосфора и калия. Это творог, сухофрукты и бананы, орехи, а также субпродукты: потроха, печень, сердце и др.
РАЗГРУЗОЧНЫЕ ДНИ
Дни разгрузки при наличии почечных патологий нужно устраивать регулярно и систематично. Принцип прост – в течение дня нужно кушать один тип продуктов. Рекомендованы дни, когда следует ограничить себя ягодами и фруктами, или арбузами, овощами, соками, овсянкой.
Разрешается съесть за сутки до 1,5 кг, при этом пищу делят на 5 подходов к столу. Овощи можно кушать сырыми, а также приготовить без зажарки. Салат из свежих овощей можно заправить маслом или сметаной с низким процентом жирности. Очень эффективен разгрузочный огуречный день.
ПИТАНИЕ ПРИ МОЧЕКАМЕННОЙ БОЛЕЗНИ
Диета зависит от химического состава камней. Если при диагностике обнаружены оксалаты, то категорически запрещены щавель, салат, шпинат и другая листовая зелень. Нельзя употреблять кофе, шоколад, какао. Обязательно исключают продукты, богатые аскорбиновой кислотой: черная смородина, редис, цитрусы. Рекомендуется увеличить употребление витамина В6, который содержится в черном хлебе, гречке, овсянке. Для пациентов будут очень полезны цветная капуста, тыква, фасоль, чернослив, баклажаны.
В том случае, если при диагностике находят ураты, нужно употреблять продукты, ощелащивающие мочу. Полезны каши, мед, сухофрукты, картофель. Под запретом – мясо и рыба, потроха, полуфабрикаты и готовые консервы.
По противоположному принципу строится питание при обнаружении фосфатных камней. Для закисления мочи требуется питаться мясом и рыбой, при этом полностью исключить молоко и кисломолочные продукты, соки, компоты и супы из овощей.
Продолжительность диеты не должна быть дольше 1 месяца. Это связано с тем, что питание по одной и той же схеме может спровоцировать образование камней иного типа.
Подобрать правильный рацион питания и проконтролировать его эффективность поможет врач-нефролог.
Запишитесь на прием, позвонив по номеру телефона Воронежа +7 (473) 373-03-03 или онлайн.
Стандарты диетотерапии при заболеваниях почек и мочевыделительного тракта
Неотъемлемым компонентом лечебного процесса и профилактических мероприятий при заболеваниях почек и мочевыделительной системы является диетотерапия. Именно при этих заболеваниях очень важна своевременная коррекция пищевых рационов основными нутриентами. В этой клинико-статистической группе диетологами используются две совершенно различные тактики назначения лечебного питания: диеты с низким содержанием белка (при почечной недостаточности) и диеты с высоким содержанием белка (при проведении процедуры гемодиализа). Благодаря индивидуальному подходу к выбору диетотерапии и своевременно установленному химическому составу, энергетической ценности, перечню разрешенных и запрещенных продуктов, объему специализированных продуктов возможно восстановить нарушенные функции выведения шлаков из организма, повысить резервные возможности мочевыделительной системы.
Назначение диетотерапии при заболеваниях почек и мочевыделительного тракта (коды МКБ10, МКБ, N00-39) проводится в соответствии с Приказом Минздравсоцразвития России от 27.12.2011 № 1664н «Об утверждении номенклатуры медицинских услуг» (зарег. в Минюсте России 24.01.2012, регистрационный № 23010) (А 25 — консервативные методы лечения).
Принципы диетотерапии при заболеваниях почек и мочевыделительного тракта
Во время приготовления пищи больным с заболеваниями почек и мочевыделительного тракта следует соблюдать несколько важных правил: удалять экстрактивные вещества из продуктов, которые ими богаты, не использовать консервированные продукты, копчености, соления, поваренную соль, обжаривать продукты только после предварительного отваривания.
Основные принципы диетотерапии
Гломерулярные болезни
Диета больных с гломерулярными болезнями направлена на уменьшение отёчного синдрома, азотемии и снижение артериального давления.
Режим питания этой категории пациентов должен быть дробным и включать 4–6 разовых приемов пищи.
В первые 2–3 дня заболевания назначают питание с пониженным содержанием натрия в виде контрастных дней (картофельных, арбузных, банановых, яблочных, тыквенных и др.). В дальнейшем назначается диета с небольшим ограничением белка до 70 г/сут. Белок вводится в рацион больных в основном за счет белка яиц, молока, рыбы, содержащих меньше экстрактивных веществ. Исключение составляют пациенты с нефротическим синдромом, которые требуют компенсации потери белка. Им может быть назначена диета с нормальным и повышенным количеством белка или проведена коррекция рациона индивидуально с включением специализированных продуктов питания смесей белковых композитных сухих в объеме от 27 г (норма лечебного питания при соблюдении стандартной диеты в соответствии с Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания») до 36 г (норма лечебного питания при соблюдении диеты с повышенным количеством белка) смеси в составе суточного набора продуктов. Например, при применении СБКС «Дисо®» «Нутринор», содержащей 40 г белка в 100 г продукта, пациент получит от 10,8 до 14,4 г белка с высокой биологической ценностью.
Употреблять жиры и углеводы больным с гломерулярными болезнями рекомендуется в количестве, соответствующем физиологической норме. Поваренную соль необходимо исключить. Жидкость ограничить до 0,8 литра (количество жидкости определяется величиной суточного диуреза + 500 мл), исключить экстрактивные вещества. Также необходимо ограничить простые углеводы до 50 г в сутки и исключить алкоголь, крепкий кофе, чай, какао, шоколад.
Мочекаменная болезнь
Больным с мочекаменной болезнью рекомендуется дробный режим питания, включающий 4–6-разовые приемы пищи. Количество свободной жидкости в диете увеличивается до 2 литров в сутки.
Калорийность рациона, количество белков, жиров и углеводов в диете данной категории больных должны соответствовать физиологической потребности в соответствии с возрастом, полом, характером физической нагрузки и нормам питания, утвержденным Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания». Применяются нормы лечебного питания при соблюдении диеты с пониженным количеством белка (низкобелковая диета) с включением специализированных продуктов питания смесей белковых композитных сухих в объеме 18 г смеси (например, при применении СБКС «Дисо®» «Нутринор» – 7,2 г белка) в составе суточного набора продуктов.
Пациентам необходимо ограничить употребление поваренной соли до 3–5 г/сут.
При уратурии резко ограничивают продукты, содержащие пуриновые основания. Описание диеты: полноценная по калорийности, с ограничением жиров животного происхождения, несколько сниженным количеством белка до 70–80 г/сут, богатая щелочными валентностями. Из пищи исключают субпродукты (печень, почки, язык, мозги), мясо молодых животных (цыплят, телятину). Запрещают жирные сорта мяса и рыбы, мясные и рыбные бульоны. Мясные и рыбные блюда дают только отварные. Исключают богатые пуринами бобовые (горох, бобы, фасоль, чечевицу, а также щавель и шпинат). Белковая коррекция проводится в соответствии с нормами лечебного питания при соблюдении диеты с пониженным количеством белка.
При оксалатурии из рациона исключают продукты с избыточным содержанием щавелевой кислоты и ее соли: щавель, шпинат, свеклу, бобы, ревень, инжир, петрушку, сливы, землянику, крыжовник, чай, какао, шоколад, а также желатин. С целью подщелачивания организма и устранения дефицита калия и магния вводят большое количество несладких фруктов и сухофруктов (груши, чернослива, кураги). Ограничивают блюда из мяса, рыбы, птицы (до 150 г через день), в период обострения ограничивают молочные продукты из-за высокого содержания кальция. Белковая коррекция проводится в соответствии с нормами лечебного питания при соблюдении диеты с пониженным количеством белка.
При фосфатурии диетотерапия направлена главным образом на подкисление мочи и ограничение продуктов, богатых солями кальция и содержащих щелочные валентности. Белок в основном должен поступать за счет мясной пищи, молочная и растительная пища ограничивается. Из зелени и овощей можно включать в диету горох, брюссельскую капусту, тыкву, спаржу. Из ягод — кислые яблоки, бруснику, красную смородину. Белковая коррекция проводится в соответствии с нормами лечебного питания при соблюдении диеты с пониженным количеством белка.
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
Хроническая почечная недостаточность
Больным с хронической почечной недостаточностью следует соблюдать дробный режим питания, включающий 4–6-разовые приемы пищи.
Необходимо ограничить поступающий с пищей белок до 20, 40 или 60 г в сутки в зависимости от выраженности почечной недостаточности (0,6–1,0 г/кг веса). А также обеспечить организм минимально необходимым количеством эссенциальных аминокислот за счет введения в рацион полноценного животного белка (растительный белок ограничить).
Следует рассчитать количество потребляемых жиров и углеводов для обеспечения достаточной энергетической ценности рациона, соответствующей энерготратам организма (примерно 35 ккал/кг массы тела в сутки).
В диету больных с хронической почечной недостаточностью включают пищевые продукты, содержащие незначительное количество белка и обладающие высокой калорийностью (различные блюда из саго, безбелковый хлеб из маисового и пшеничного крахмала, пюре и муссы с набухающим крахмалом). Рацион пациента обеспечивают витаминами, макро- и микроэлементами. Белковая коррекция проводится в соответствии с нормами лечебного питания при соблюдении диеты с пониженным количеством белка.
Меню больного человека составляют с учетом необходимого количества витаминов, макро- и микроэлементов. Количество соли и воды ограничивается до уровня, обеспечивающего поддержание нормального водного и электролитного состава внутренних сред организма. При кулинарной обработке пищи соль не применяется.
В зависимости от уровня нарушения электролитного состава крови необходимо ограничить употребление продуктов с высоким содержанием калия (урюка, изюма, картофеля) (1500–2000 мг калия в сутки), фосфатов до 600–1000 мг/ сут (молочных продуктов), магния (зерновых, бобовых, отрубей, рыбы, творога). Также следует ограничить в диете больного количество азотистых экстрактивных веществ, сократить употребление алкоголя, крепкого кофе, чая, какао, шоколада.
Хроническая почечная недостаточность (гемодиализ или перитонеальный диализ)
Нутриционное лечение больных с хронической почечной недостаточностью, находящихся на гемодиализе или перитонеальном диализе, проводится для предотвращения или лечения недостаточности питания, снижения накопления жидкости, метаболитов, калия и фосфора и предотвращения осложнений уремии (поражения сердечно-сосудистой системы, остеопатии и др.). Потребности в нутриентах данной категории больных показаны в табл. 1. При назначении диеты особое внимание следует уделять калию, фосфору и жидкостям.
Таблица 1. Суточные нутриентные потребности пациентов с ХПН, находящихся на гемодиализе и перитонеальном диализе
| Стадия хронической недостаточности почек | Рекомендуемые диеты и содержание в них белка |
| Показатели | Гемодиализ | Перитонеальный диализ |
| Энергия, ккал/кг | > 35 | > 35 |
| Белок, г/кг | 1,1–1,4 | 1,2–1,5 |
| Фосфор, мг | 800–1000 | 800–1000 |
| Калий, мг | 2000–2500 | 2000–2500 |
| Натрий, мг | 1,8–2,5 | 1,8–2,5 |
| Жидкость, мл | 1000 + суточный диурез | 1000 + ультрафильтрат + суточный диурез |
Больным рекомендуется дробный режим питания, включающий 4–6-разовые приемы пищи. В процессе диетического лечения следует поддерживать адекватные калорийность и количество белка в рационе. Пациентам рекомендованы диеты с увеличенным количеством белка, так как при каждом сеансе диализной терапии они теряют аминокислоты и белок, 8–9 г при хроническом амбулаторном перитонеальном диализе и 10–13 г при гемодиализе.
Калорийность рациона, количество белков, жиров и углеводов в диете должно соответствовать физиологической потребности в соответствии с возрастом, полом, характером физической нагрузки и нормам питания, утвержденным Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания». Применяются нормы лечебного питания при соблюдении диеты с повышенным количеством белка (высокобелковая диета) с включением специализированных продуктов питания смесей белковых композитных сухих в объеме 36 г смеси в составе суточного набора продуктов. Белковая коррекция проводится в соответствии с нормами лечебного питания, например, при применении СБКС «Дисо®» «Нутринор», содержащей 40 г белка в 100 г продукта, пациент получит 14,4 г белка с высокой биологической ценностью.
Количество соли и воды ограничивается до уровня, обеспечивающего поддержание нормальноговодного и электролитного состава внутренних сред организма. Количество употребляемой жидкости рассчитывается индивидуально, в зависимости от суточного диуреза и количества ультрафильтрата при перитонеальном диализе. Соль при кулинарной обработке пищи не применяется.
В зависимости от уровня нарушения электролитного состава крови необходимо ограничение продуктов с высоким содержанием калия (урюка, изюма, картофеля) (2000–2500 мг калия в сутки), фосфатов до 800–1000 мг/сут (молочных продуктов).
Рацион больных должен быть обогащен витаминами и микроэлементами. За счет потерь, связанных с диализом, у них повышается потребность в водорастворимых витаминах.
Так же как и при остальных заболеваниях почек и мочевыделительного тракта, больным с хронической почечной недостаточностью, находящимся на гемодиализе или перитонеальном диализе, следует ограничить количество азотистых экстрактивных веществ в диете, алкоголя, крепкого кофе, чая, какао, шоколада.
Парентеральное и энтеральное питание обычно назначается пациентам с острой фазой болезни.
Назначение одного из вариантов стандартной диеты при заболеваниях почек и мочевыделительного тракта
Пациентам с заболеваниями почек и мочевыводящих путей рекомендуется назначение основного варианта стандартной диеты.
Основной вариант стандартной диеты (ОВД)
Показания к применению: мочекаменная болезнь, оксалурия, фосфатурия, другие болезни почки и мочеточника, другие болезни мочевыделительной системы.
Общая характеристика: диета с физиологическим содержанием белков, жиров и углеводов, обогащенная витаминами, минеральными веществами, растительной клетчаткой (овощи, фрукты). При назначении диеты больным сахарным диабетом рафинированные углеводы (сахар) исключаются. Ограничиваются азотистые экстрактивные вещества, поваренная соль (3–5 г в день), продукты, богатые эфирными маслами, исключаются острые приправы, шпинат, щавель, копчености. Назначаются специализированные продукты — смеси белковые композитные сухие. В соответствии с приказом Минздрава России № 395н норма СБКС составляет 27 г на одного пациента в сутки ежедневно. Количество белка приведено из расчета содержания 40 г белка в 100 г СБКС (ГОСТ Р 53861-2010) и составляет 10,8 г в сутки на одного пациента (см. табл. 2).
Блюда готовят в отварном виде или на пару, запеченные. Температура горячих блюд не более 60–65 °С, холодных блюд не ниже 15 °С. Свободная жидкость — 1,5–2 литра. Ритм питания дробный, 4–6 раз в день.
Химический состав: белки — 85–90 г, в т. ч. животные 45–50 г; жиры общие — 70–80 г, в т. ч. растительные 25–30 г, насыщенные жирные кислоты — 7,5–8,3 %, мононенасыщенные жирные кислоты — 10,1–11,2 %, полиненасыщенные жирные кислоты — 8,6–9,5 %, холестерин — 300 мг; углеводы общие — 300–330 г, пищевые волокна — 20–25 г. Энергетическая ценность 2170–2400 ккал.
Вариант стандартной диеты с повышенным количеством белка (ВБД)
Показания к применению: хронический гломерулонефрит нефротического типа в стадии затухающего обострения без нарушения азотовыделительной функции почек, проведение гемодиализа и перитонеального диализа.
Общая характеристика: диета с повышенным содержанием белка, нормальным количеством жиров, сложных углеводов и ограничением легкоусвояемых углеводов. При назначении диеты больным с сопутствующим сахарным диабетом исключаются рафинированные углеводы. Исключается поваренная соль, химические и механические раздражители желудка, желчевыводящих путей. В соответствии с приказом Минздрава России № 395н норма смесей белковых композитных сухих составляет 36 г в сутки на одного пациента ежедневно. Количество белка приведено из расчета содержания 40 г белка в 100 г СБКС (ГОСТ Р 53861- 2010) и составляет 14,4 г в сутки на одного пациента (см. табл. 2).
Таблица 2. Химический состав и энергетическая ценность диеты для больных с заболеваниями почек и мочевыделительного тракта
| Диетотерапия | Белки, г | Жиры, г | Углеводы, г | Калорийность, ккал |
| ОВД | 85–90 | 70–80 | 300–330 | 2170–2400 |
| ВБД | 110–120 | 80–90 | 250–350 | 2080–2690 |
| НБД | 20–60 | 80–90 | 350–400 | 2120–2650 |
Блюда готовят в отварном, тушеном, запеченном, протертом виде, на пару. Температура пищи — от 15 до 60–65 °C. Свободная жидкость — 1,5–2 литра. Ритм питания дробный, 4–6 раз в день.
Химический состав: белки — 110–120 г, в т. ч. животные 45–50 г; жиры общие — 80–90 г, в т. ч. растительные 30 г; углеводы общие — 300–350 г, пищевые волокна — 25 г. Энергетическая ценность 2080– 2690 ккал. Содержание витамина С не менее 300 мг, витамина В1 не менее 5 мг.
Вариант стандартной диеты с пониженным количеством белка (НБД)
Показания к применению: хронический гломерулонефрит с резко и умеренно выраженным нарушением азотовыделительной функции почек и выраженной и умеренно выраженной азотемией, острая и хроническая почечная недостаточность.
Общая характеристика: диета с ограничением белка до 0,8 или 0,6 г, или 0,3 г/кг идеальной массы тела (до 60, 40 или 20 г/сут), с резким ограничением поваренной соли (1,5–2,5 г/сут) и жидкости (0,8–1 литра). Исключаются азотистые экстрактивные вещества, алкоголь, какао, шоколад, кофе, соленые закуски. В диету вводятся блюда из саго, безбелковый хлеб, пюре, муссы из набухающего крахмала, специализированные продукты питания смеси белковые композитные сухие на одного пациента 18 г в сутки. Так, при применении СБКС «Дисо®» «Нутринор», содержащей 40 г белка в 100 г продукта, пациент получит 7,2 г белка с высокой биологической ценностью.
Блюда готовятся без соли, в отварном виде, на пару, не измельченные. Рацион обогащается витаминами, минеральными веществами.
Химический состав: белки — 20–60 г, в т. ч. животные 15–30 г; жиры общие — 80–90 г, в т. ч. растительные 20–30 г; углеводы общие — 350–400 г. Энергетическая ценность 2120–2650 ккал.
Таблица 3. Белковая коррекция стандартных диет (в соответствии с утвержденными приказом № 395н нормами лечебного питания)
Диетические (лечебные и профилактические) пищевые продукты
Индивидуализация стандартной диетотерапии больных с заболеваниями почек и мочевыделительного тракта обеспечивается включением в один из вариантов стандартной диеты диетических продуктов с пониженным содержанием белка, предназначенных главным образом для больных с хронической почечной недостаточностью, когда необходимо при высокой энергоценности пищевого рациона снизить содержание в нем белка. Основой низкобелковых продуктов являются кукурузный и амилопектиновый крахмалы. В низкобелковых крупяных и макаронных изделиях в качестве заменителя растительных белков используют искусственное саго из кукурузного крахмала. Желированные десертные блюда готовят на амилопектиновом крахмале, набухающем в холодной воде. При непереносимости глютена белков пшеницы, ячменя, ржи и, возможно, овса — глютеновой энтеропатии — в диету можно включать низкобелковые продукты из кукурузного, но не пшеничного крахмала.
Для модификации стандартной диеты применяются следующие продукты:
1. Продукты с модификацией белкового компонента:
2. Продукты с модификацией жирового компонента:
3. Продукты с модификацией углеводного компонента:
4. Продукты с модификацией витаминно-минерального компонента:
5.Продукты, обеспечивающие механическое и химическое щажение органов пищеварения:
Выбор питательной смеси для адекватной нутритивной поддержки пациентов с заболеваниями почек и мочевыделительного тракта определяется данными клинического, инструментального и лабораторного обследования больных, характером и тяжестью течения основного и сопутствующих заболеваний, выраженностью нарушений пищевого статуса, функциональным состоянием желудочно-кишечного тракта. Дозу и способ введения устанавливает врач в зависимости от клинической ситуации.
Показанием для назначения парентерального питания является критичное или тяжелое состояние пациента, при котором введение пищи через рот или зонд невозможно или ограничено. Назначается данный вид питания пациентам, требующим введения питательных веществ через сосудистое русло, находящимся в отделениях реанимации и интенсивной терапии под круглосуточным врачебным наблюдением и мониторингом биохимических показателей.
Биологически активные добавки к пище
В комплексной диетотерапии при заболеваниях почек и мочевыделительного тракта целесообразно использовать БАД к пище как источники: витаминов, минеральных веществ, аминокислот, пищевых волокон, пре- и пробиотиков, веществ антиоксидантного действия, флавоноидов.
В помощь врачу
Для практического применения представленного материала и с целью стандартизации проведения лечебного питания при заболеваниях почек и мочевыделительного тракта рекомендуется использовать стандарт организации лечебного питания. Данный документ необходим для осуществления не только дифференцированного подхода к диетотерапии конкретного пациента, но и экспертного контроля проводимого лечебного питания.
Стандарт организации лечебного питания при заболеваниях почек и мочевыделительного тракта
Структура стандарта лечебного питания
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!