Лекарства от язвы желудка и двенадцатиперстной кишки ассортимент
Лекарства от язвы желудка и двенадцатиперстной кишки ассортимент
Лекарства от язвы желудка и двенадцатиперстной кишки: комплексный подход
Язва желудка и двенадцатиперстной кишки – достаточно серьезное заболевание, при котором периоды обострения чередуются с хроническим течением болезни. Если поставлен такой диагноз – практически невозможно вылечиться одним-двумя препаратами. Терапия носит комплексный характер, требует изменения образа жизни, и даже отчасти перемены отношения к жизни, к решению насущных проблем. Какие бываю лекарства от язвы желудка и двенадцатиперстной кишки?
Как определить необходимость лечения язвы желудка и двенадцатиперстной кишки
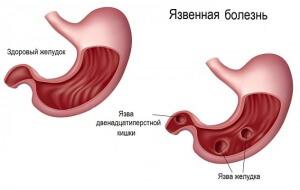
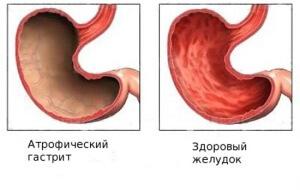
Разрушение целостности слизистой оболочки — это язва
Язва – разрушение слизистой оболочки, обнажающее расположенные ниже слои стенки желудка или кишечника. Поскольку анамнез появления такой патологии в желудке и в кишечнике имеет много общего, то и лекарства при язве желудка и двенадцатиперстной кишки применяются одни и те же.
При развитии язвенной болезни ощущается острая боль «под ложечкой», эти боли могут быть острыми, или похожими на «голодные боли». Появляются они через 2-3 часа после еды, сопровождаясь рвотой, тошнотой, чувством тяжести в эпигастральной области. Вздутие живота, отрыжка, метеоризм, полное отсутствие аппетита – постоянные спутники этого заболевания.
С такими симптомами нужно срочно проконсультироваться у врача-гастроэнтеролога, хирурга, терапевта. Специалист проведет гастроскопию, лабораторные исследования для уточнения диагноза, назначит лекарства при язве желудка и двенадцатиперстной кишки.
Крайне опасно заниматься самолечением, следуя информации, полученной у друзей и знакомых, а также всецело полагаться только на методы народной медицины. В арсенале гастроэнтеролога на данный момент более 500 современных лекарственных средств, которые можно подобрать, учитывая индивидуальные особенности организма.
Антибактериальные средства против Helicobacter pylori
Одним из анализов, назначенных врачом, может оказаться анализ крови на антитела к Helicobacter pylori. И это не случайно, так как по данным из различных источников, именно эта устойчивая к воздействию соляной кислоты бактерия в подавляющем большинстве случаев – причина язвенной болезни.
Лекарства от язвы желудка и двенадцатиперстной кишки: Де-Нол
Если от этой бактерии не избавиться, независимо от эффективности применяемых для лечения язвы препаратов, очень велик риск рецидивов болезни и уменьшение периодов ремиссии. Существует несколько схем лечения такого бактериального заражения, основными препаратами в которых являются антибиотики нитроимиазолиновой группы – Тинидазол, Метронидазол, Тетрациклин.
Поскольку эти препараты давно присутствуют на лекарственном рынке, их эффективность все чаще ставится под сомнение. Это связано с возросшей устойчивостью штаммов бактерии к этой группе антибиотиков. Им на смену пришли более современные антибиотики из группы макролидов. У них много достоинств, и значительно меньше побочных эффектов и противопоказаний.
Не нужно забывать про крайне агрессивную среду, в которой приходится «работать» антибиотикам в ЖКТ. Они должны противостоять воздействию соляной кислоты, выработка которой при язвенной болезни значительно увеличивается. Наиболее устойчивым антибиотиком этой группы является Кларитромицин. Он применяется в комплексе с другими препаратами в дозировке по 0,5 г два раза в сутки.
Одновременно с ним назначается антибиотик Амоксициллин, дозировка составляет 1 г два раза в сутки. Эффект от такого лечения по данным исследований равняется 90%. В дополнение к антибиотикам необходимы антисекреторные препараты. Они делают желудочный сок более вязким, что увеличивает концентрацию и продолжительность воздействия антибиотиков на Helicobacter pylori. К этой фармацевтической группе относятся:
Для эффективного лечения так же необходимы антацидные препараты и гастропротекторы, а так же лекарства при язве желудка и двенадцатиперстной кишки, содержащие висмут, способствующие созданию защитной пленки на поверхности слизистой оболочки.
Как работают ингибиторы протонной помпы
Есть более 500 препаратов для лечения язвы
Такое замысловатое название на самом деле обозначает группу препаратов, блокирующих синтез соляной кислоты. Это происходит за счет выведения из строя фермента, транспортирующего в полость желудка такую составную часть формулы кислоты, как ионы водорода. Эта блокада продолжается до тех пор, пока не синтезируются новые ферментные молекулы.
К таким лекарствам относятся Париет, Омез, Нексиум, Омепрозол, Пантопрозол, Лансопрозол, Рабепрозол. Все они обладают очень высокой эффективностью, сохраняя благоприятную среду для того, чтобы заживали дефекты слизистой оболочки, исчезли симптомы диспепсии. Этому способствует сохранение лечебного эффекта в течение 7-12 часов после приема. Заживление язвы двенадцатиперстной кишки происходит за срок 2-4 недели.
Гистаминоблокаторы – контроль над производством соляной кислоты
Возможность поддержать оптимальный уровень кислотно-щелочного баланса напрямую способствует рубцеванию дефектов слизистой оболочки желудка и кишечника. Желательно, чтобы такой баланс сохранялся в течение месяца на протяжении 18-20 часов в сутки, это значительно снижает количество осложнений при язвенной болезни.
Чаще всего назначается Ранитидин или Квамател (Фамотидин). Ранитидин назначается при язвенной болезни по 300 мг течение суток на протяжении месяца. Для профилактики рецидивов это количество уменьшается вдвое (150 мг). Квамател принимается аналогично, то есть для получения лечебного эффекта нужно 40 мг, для профилактики осложнений – 20 мг в сутки.
Применение антацидов в лечении язвенного поражения
Язва желудка и двенадцатиперстной кишки — серьезное заболевание
Традиция применения лекарств этой группы насчитывает не одно десятилетие. Их лечебный эффект основан на химической реакции желудочного сока с реагентами, входящими в состав антацидов. Благодаря этому снижается его агрессивное воздействие на стенки желудка и кишечника.
Такими реагентами являются гидрооксиды магния и алюминия, как у Маалокса и Альмагеля, или фосфат алюминия, как у Фосфалюгеля. Они значительно отличаются от морально устаревших препаратов на основе соды, обволакивают стенки желудка, не всасываясь в них. Антациды могут адсорбировать пепсин, кислотность которого при их воздействии резко снижается.
Гастропротекторы – защита слизистой оболочки
Препараты этой фармакологической группы так же входят в комплексное лечение язвенной болезни. Они создают на поверхности слизистой оболочки кишечника и желудка обволакивающую защитную оболочку. Основным действующим веществом в большинстве из них являются соли висмута: Де-нол, Викаир, Викалин, Сукралфат, Карбеноксолон, Мизопростол.
Де-нол, помимо создания защитной пленки на язвенной поверхности, способствует их рубцеванию. Карбеноксолон создан на основе корня солодки. Он повышает вязкость слизи, делая ее надежным барьером между стенками желудка и двенадцатиперстной кишки и пепсинами с соляной кислотой.
Отлично выводится из организма через кишечник. Повышение артериального давления является одним из его серьезных побочных эффектов. Мизопростол так же является очень эффективным средством при язвенной болезни, несмотря на такое его побочное явление, как диарея.
Спазмолитики и прокинетики – действие на моторику
При язвенной болезни часты нарушения моторики ЖКТ, как в сторону угнетении, так и излишней активации ее. Болевые ощущения очень часто вызваны спазмами кишечника и желудка, снять который, и призваны спазмолитики. К ним относятся Но-шпа, Папаверин, Галидор, Платифиллин, Метацин, Хлорозил.
Прямо противоположный эффект вызывают прокинетики, которые призваны стимулировать сокращения гладкой мускулатуры желудка и кишечника. Их применение может быть оправдано при нарушении перистальтики кишечника, невозможности опорожнения желудка. К прокинетикам относятся Мотилиум, Церукал, Цезаприд, Координакс, Пропульсид.
Народные средства для лечения язвенной болезни
Лекарства от язвы желудка и двенадцатиперстной кишки: Омепразол
Препараты народной медицины желательно принимать в период ремиссии, не заменяя ими традиционное лечение. Эффективно действует на заживление язв капустный сок в смеси с соком сельдерея (3:1). Его принимают натощак по стакану в день в течение месяца.
Семена подорожника применяются для заживления язв. Для этого столовую ложку семян настаивают в половине стакана кипятка в течение получаса. Достаточно приема 3 столовых ложек настоя в сутки за полчаса до еды. Нельзя обойти внимание и применение меда в лечении язв желудка и кишечника. Половину килограмма меда смешивают с половиной литра оливкового масла и соком двух лимонов. Эту смесь принимают перед едой по одной столовой ложке.
Комплексное лечение язвенной болезни современными лекарственными средствами при учете индивидуальных особенностей организма и противопоказаний, обязательно приведет к выздоровлению.
Полный список лекарств от язвы желудка
Грамотная терапия язвы желудка включает в себя:
Приём нескольких типов медикаментов по специальной схеме;
Соблюдение рекомендованного рациона и режима приёма пищи;
Коррекцию психоэмоциональной сферы и отказ от вредных привычек;
Хирургическое вмешательство (если требуется).
Медикаментозное лечение язвы желудка выполняется с помощью трёх основных групп препаратов:
Блокаторы гистаминовых рецепторов;
Ингибиторы протонной помпы (ИПП).
Вспомогательная терапия проводится с использованием ещё нескольких типов лекарств:
Схема лечения язвы желудка
Наиболее эффективной считается двухэтапная схема лечения язвенной болезни:
I этап длится 7 дней. На протяжении этого срока пациенту назначают комплекс из двух антибиотиков, обычно это метронидазол и кларитромицин, а также ингибитор протонной помпы, например, лансопразол. Препараты могут быть заменены аналогами по решению лечащего врача, дозировка также устанавливается индивидуально. Цель первого этапа лечения – полное уничтожение хеликобактерии, и в 95% случаев с задачей удаётся справиться;
II этап занимает 14 дней и требуется только если после первого этапа в желудке всё ещё обнаруживается Helicobacter pylori. Против бактерии используют тандем антибиотиков метронидазол + тетрациклин, и дополняют терапию одним из препаратов висмута, и также ИПП (омепразолом, рабепразолом) и блокатором гистаминовых рецепторов (ранитидином, фамотидином).
Лечение обязательно подкрепляют противовоспалительными, обезболивающими, спазмолитическими, ранозаживляющими, противорвотными и прочими препаратами, снимающими неприятные симптомы язвы желудка и ускоряющими процесс выздоровления. Очень полезны народные средства (травяные отвары и настои), витамины, природные экстракты, например, алоэ вера. Однако по поводу любого лекарства нужно консультироваться со своим гастроэнтерологом.
Язвенная болезнь очень индивидуальна, характеризуется разными показателями кислотности и часто сопровождается осложнениями со стороны других органов. Кроме того, антибактериальная терапия почти всегда даёт побочные эффекты в виде расстройств пищеварения и болей. Лечение острой язвы желудка рекомендуется проводить в стационаре под постоянным контролем квалифицированных специалистов.
Полный список лекарств от язвы желудка
Антибиотики:
Кларитромицин. Полусинтетический антибиотик из группы макролидов. Прямой потомок эритромицина, отличается в сто раз большей устойчивостью к разрушительному действию соляной кислоты, более полной и быстрой усвояемостью, хорошим распространением в тканях и длительным периодом полувыведения. За счёт этого кларитромицин выигрывает у эритромицина и рекомендуется в качестве основного антибиотика для лечения язвы желудка;
Амоксициллин. Полусинтетический антибиотик пенициллиновой группы. В отличие от пенициллина, устойчив к разъедающему действию желудочного сока, усваивается почти полностью (на 93%), быстрее распространяется по тканям и жидкостям, полнее охватывает организм и дольше в нём остаётся, что позволяет назначать амоксициллин при язвенной болезни дважды, а не четырежды в сутки;
Метронидазол. Противомикробный и противопротозойный препарат очень широкого спектра действия. Один из самых старых, надёжных и эффективных антибиотиков, входит в группу жизненно-важных лекарств. Метронидазол – это синтетический аналог азомицина, природного антибиотика, вырабатываемого бактериями рода Стрептомицеты. Вредоносные микроорганизмы и простейшие взаимодействуют с метронидазолом, в результате чего восстанавливается его 5-нитрогруппа. А она, в свою очередь, разрушает ДНК паразитов и микробов;
Тетрациклин. Антибиотик из группы тетрациклинов. Обладает бактериостатическим действием, то есть, нарушает взаимодействие между рибосомами и транспортными РНК, в результате чего приостанавливается синтез белка клетками бактерий, и они гибнут. Тетрациклин активен в отношении многих грамположительных и грамотрицательных микроорганизмов, а также в отношении большинства энтеробактерий, включая Helicobacter pylori.
Блокаторы гистаминовых рецепторов:
Ранитидин. Препарат второго поколения гистаминовых блокаторов. Снижает активность пепсина (пищеварительного фермента, ответственного за расщепление белков). Нормализует уровень pH в желудке, угнетает синтез соляной кислоты. В зависимости от дозировки, защищает слизистую оболочку от разрушительного действия избыточной кислотности в течение 12-24 часов;
Низатидин. Препарат второго поколения блокаторов гистаминовых Ш-рецепторов. Подавляет как собственный синтез соляной кислоты стенками желудка, так и избыточный синтез, спровоцированный ацетилхолином, гистамином и гастрином – ферментами и медиаторами. Существенно снижает гиперактивность пепсина и держит уровень pH в состоянии физиологической нормы в течение 12 часов после приёма;
Роксатидин. Препарат второго поколения блокаторов гистаминовых H2-рецепторов. Угнетает активность пепсина, нормализует кислотно-щелочной баланс желудка, снижает секрецию соляной кислоты, вызванную пищей, гастрином, гистамином, ацетилхолином, а также подавляет базальный синтез желудочного сока. Быстро всасывается и действует уже через час после приёма. Эффект сохраняется от 12 часов до одних суток, в зависимости от дозировки;
Фамотидин. Также является препаратом второго поколения блокаторов гистаминовых H2-рецепторов. Угнетает как базальную, так и спровоцированную внешними раздражителями секрецию соляной кислоты клетками слизистой оболочки желудка. Таким образом, хорошо защищает организм больного от нежелательного воздействия пепсина, гистамина, гастрина и ацетилхолина;
Циметидин. Препарат первого поколения блокаторов гистаминовых Ш-рецепторов, но всё ещё не утративший своей актуальности. Также хорошо регулирует уровень pH в желудке, ингибирует синтез соляной кислоты и подавляет активность фермента пепсина. Стоит дешевле вышеперечисленных современных аналогов, но считается менее эффективным из-за небольшого срока непрерывного действия (6-8 часов).
Ингибиторы протонной помпы (ИПП):
Лансопразол. Ингибитор Н+-К+-АТФ-азы – фермента, ответственного за ускорение обмена водородных ионов. Независимо от причин гиперсекреции соляной кислоты, лансопразол угнетает её выработку на финальной стадии, то есть, непосредственно перед выделением в полость желудка;
Омепразол. Также ингибирует действие протонной помпы за счёт угнетения активности фермента Н+-К+-АТФ-азы. Ионы водорода хуже проникают между мембранами клеток слизистой оболочки желудка, и это мешает продукции желудочного сока. Причём не важно, что именно провоцирует гиперсекрецию соляной кислоты – поступление пищи или действие ферментов и медиаторов;
Рабепразол. Больше известен под торговой маркой «париет». Этот препарат не только ингибирует секрецию соляной кислоты, блокируя действие Н+-К+-АТФ-азы, но и оказывает губительное действие на хеликобактерию пилори, виновницу язвы желудка. Рабепразол начинает действовать через час после приёма и защищает слизистую оболочку до двух суток подряд;
Эзомепразол. Препарат, являющийся правовращающимся изомером омепразола, и обладающий схожим действием. Он также угнетает синтез соляной кислоты на последнем этапе за счёт ухудшения водородного обмена между мембранами клеток слизистой оболочки желудка. Являясь слабым основанием, эзомепразол активизируется в кислой среде париетальных канальцев и подавляет действие протонной помпы.
Гастропротекторы, анаболики и репаранты:
Сукральфат. Препарат обладает противоязвенным, адсорбирующим, обволакивающим, антацидным и защитным действием. На здоровую слизистую оболочку практически не влияет, а в условиях повышенной кислотности больного желудка распадается на сульфат сахарозы и алюминий, что позволяет связывать белки слизи и образовывать в местах изъязвлений прочную защитную плёнку. После приёма сукральфата стенки желудка на 6 часов получают защиту от избытка соляной кислоты, пепсина, продуктов жизнедеятельности вредоносных бактерий и желчи, забрасываемой из поджелудочной железы;
Солкосерил. Мощный репарант и цитопротектор. Восстанавливает слизистую оболочку желудка, способствует заживлению язв, улучшает клеточный обмен. Производится из крови молочных телят и представляет собой гемодиализат с молекулярной массой 5000 D. Потенциал солкосерила ещё не полностью изучен, однако применение этого препарата на стадии заживления язвы желудка, то есть, после активной антимикробной фазы, даёт исключительно хорошие результаты;
Энпростил и мизопростол – синтетические аналоги простагландина E2 и E1 соответственно. Эти вещества схожи с гормонами и вырабатываются почти во всех тканях человеческого организма. Простагландины являются медиаторами аллергии и воспаления, они регулируют артериальное давление, приводят в норму мышечный тонус, снижают кислотность желудка и ингибируют секрецию желудочного сока;
Биогастрон. Действующее вещество этого препарата – карбеноксолон, синтетический аналог глицирризиновой кислоты. Учёные извлекают этот ценный материал из корня солодки. Биогастрон обладает выраженным противовоспалительным действием и применяется для лечения изъязвлений на слизистой оболочке рта, пищевода и желудка. Препарат хорошо известен за границей, а в России используется редко, хотя имеет большой потенциал;
Актовегин. Эффективный репарант и антигипоксант. Подобно солкосерилу, изготавливается из крови и представляет собой гемодиализат с молекулярной массой 5000 дальтон. Ультрафильтрация делает актовегин способным проникать через мембраны клеток, улучшать усвоение кислорода и глюкозы и обеспечивать быструю регенерацию повреждённых и воспалённых тканей;
Висмута трикалия дицитрат. Самый оптимальный препарат висмута для лечения язвы желудка. В условиях повышенной кислотности он быстро образует защитную плёнку, которая покрывает повреждённые участки слизистой оболочки. Кроме того, трикалия дицитрат висмута усиливает выработку простагландина E2 и угнетает жизнедеятельность хеликобактерий, вызывающих язвенную болезнь;
Амиглурацил. Эффективный анаболик и репарант. Ускоряет синтез белков и аминокислот, способствует заживлению язв и раневых поверхностей, повышает иммунитет и помогает организму самостоятельно справляться с инфекциями за счёт обогащения крови иммунными клетками. С успехом используется на финальной стадии выздоровления после язвы желудка и двенадцатиперстной кишки;
Метилурацил. Также популярный иммуностимулятор, анаболик и репарант. Стимулирует синтез лейкоцитов, ускоряет нуклеиновый обмен, способствует быстрой регенерации и эпителизации повреждённых тканей и слизистых оболочек. Противовоспалительное действие метилурацила объясняется его ингибирующим действием на протеолитические ферменты. На заключительной стадии лечения язвы желудка препарат помогает рубцеванию и обновлению клеток;
Оксиферрискарбон натрия. Противовоспалительный, обезболивающий и ранозаживляющий препарат на основе железа с добавлением солей натрия и аллоксановой кислоты. Применяется для лечения пептических язв пищевода, тонкой и двенадцатиперстной кишок, а также язвы желудка;
Ромазулан. Фитопрепарат на основе ромашки, который обладает комплексным действием: снимает спазмы, обезболивает, убивает микробов и стимулирует заживление ран и язв. Раствор ромазулана применяется как наружно, при повреждениях кожи, болезнях полости рта и мочеполовой сферы, так и внутрь, в разведенном с водой виде, для лечения язвенной болезни и гастрита;
Гистидина гидрохлорид. Препарат представляет собой аминокислоту, которая при попадании в организм подвергается реакции декарбоксилирования, и в результате образуется гистамин – медиатор, оказывающий на организм многостороннее действие. Гистамин стимулирует выработку эпинефрина, возбуждает гладкую мускулатуру, увеличивает проницаемость стенок сосудов, учащает сердечный ритм и заставляет желудок продуцировать больше желудочного сока, а при некоторых типах язвенной болезни желудка это необходимо.
Холиноблокаторы:
Гастроцепин. Действующее вещество – пирензепин – относится к группе блокаторов M1-холинорецепторов, но в отличие от атропина, самого известного представителя этой группы, он не угнетает деятельность холинорецепторов сердца, глаз, слюнных желёз и других органов, а оказывает влияние только на слизистую оболочку желудка, заставляя её продуцировать меньше соляной кислоты и пепсиногена;
Бускопан. Препарат оказывает блокирующее действие на M-холинорецепторы желудка, почек, желчного и мочевого пузырей, а также работает, как спазмолитик. Бускопан снимает спазмы гладкой мускулатуры и несколько снижает уровень секреции желудочного сока, что позволяет симптоматически облегчить состояние пациентов с язвенной болезнью желудка;
Платифиллин. Блокирует M-холинорецепторы внутренних органов и глаз примерно в 8 раз слабее атропина, также в некоторой степени блокирует H-холинорецепторы. Выигрывает у атропина за счёт того, что реже вызывает тахикардию. Платифиллин оказывает спазмолитическое действие на стенки желудка и кишечника, расширяет сосуды и снижает артериальное давление;
Метацин. Также относится к более мягким, нежели атропин, блокаторам M-холинорецепторов. Хорошо снижает тонус желчного и мочевого пузырей, снимает спазмы и устраняет боль в желудке, подавляет секрецию желудочного сока, пота, слюны, нормализует артериальное давление. Реже, чем атропин, вызывает нежелательные скачки сердечного ритма, расширение зрачков и повышение внутриглазного давления;
Этпенал. Блокатор холинорецепторов обоих типов – «H» и «M». Эффективный местный анестетик, хорошо влияет и на центральную, и на периферическую нервную систему. Этпенал используется для симптоматического лечения язвы желудка, а также бронхиальной астмы и болезни Паркинсона, поскольку снимает спазмы и уменьшает тремор.
Антациды:
Алмагель. Адсорбирующее, обволакивающее и анальгезирующее лекарство, которое хорошо знакомо всем язвенникам. Алмагель защищает слизистую оболочку желудка от разрушительного воздействия избытков соляной кислоты и пепсина, вбирает в себя отравляющие продукты жизнедеятельности бактерий и мешает всасыванию фосфатов. Таким образом, он не лечит язву желудка, но помогает снять её болезненные симптомы и уменьшить вред, оказываемый воспалительным процессом на организм больного в целом;
Маалокс. Антацидный препарат на основе гидроксидов магния и алюминия. Маалокс вступает в реакцию с соляной кислотой и нейтрализует её избыток, причём, повторной, компенсирующей секреции не происходит. Этот препарат нормализует уровень pH и защищает слизистую оболочку желудка, но, как и алмагель, не устраняет саму причину язвенной болезни;
Гастал. Более совершенный, комбинированный антацид, в составе которого, помимо гидроксидов магния и алюминия, присутствует карбонат магния. Сразу же после приёма позволяет на протяжении двух часов искусственно поддерживать в желудке физиологически нормальный уровень pH – 3,5, за счёт нейтрализации избытка соляной кислоты. Язву желудка не лечит, но спасает от боли и изжоги;
Фосфалюгель. Антацидный препарат на основе фосфата алюминия. Обладает более выраженным и длительным действием, нежели вышеприведенные лекарства этого же типа. Фосфалюгель не только нейтрализует лишнюю соляную кислоту, но и подавляет активность фермента пепсина. Он надёжно обволакивает стенки желудка, создавая защитный барьер для раздражителей, но на хеликобактерию губительного действия не оказывает, поэтому может использоваться только для симптоматического облегчения состояния больных язвенной болезнью;
Натрия гидрокарбонат. Пищевая сода – самый простой и доступный антацид. Раствор соды помогает снять изжогу и боль в желудке при гастрите и язве, а также используется для борьбы с ацидозом, вызванным общей интоксикацией организма или диабетом.
Противорвотные средства:
Мотилиум. Действующее вещество – домперидон – противоположность допамина. Препарат блокирует активность допаминовых рецепторов и повышает тонус нижнего сфинктера пищевода, ускоряет продвижение пищи по пищеварительному тракту, стимулирует моторику желудка и кишечника. Никакого влияния на секрецию желудочного сока мотилиум не оказывает, он просто снимает приступы тошноты и рвоты при гастрите и язве желудка;
Церукал. Препарат, который препятствует передаче нервных импульсов по висцеральным каналам от допаминовых рецепторов к рвотному центру в головном мозге, а также стимулирует перистальтику кишечника, повышает тонус нижнего сфинктера пищевода и способствует энергичному продвижению пищи по пищеварительному тракту. Таким образом, даже если объективные причины для рвоты есть, её удаётся избежать;
Метоклопрамид. Препарат блокирует допаминовые и серотониновые рецепторы, за счёт чего удаётся не только купировать приступы рвоты, но и прекратить икоту и избежать диареи, которая может явиться побочным эффектом слишком быстрого продвижения пищи от желудка к прямой кишке. На секреторные функции метоклопрамид никак не влияет, но существует пока не достаточно обоснованное врачебное мнение, что этот препарат способствует заживлению язвы желудка.
Спазмолитики:
Галидор. Действующее вещество – бенциклар – миотропный спазмолитик, блокатор кальциевых каналов, серотониновых рецепторов и симпатических нервных узлов. Прекрасно снимает спазмы сосудов и гладкой мускулатуры, повышает эластичность эритроцитов, снижает артериальное давление, но может несколько учащать сердцебиение. Галидор в больших дозах рассматривается, как транквилизатор. При язве желудка он показан в качестве обезболивающего препарата;
Дибазол. Миотропный спазмолитик, производное бензимидазола. Оказывает разглаживающее действие на мускулатуру внутренних органов, сосудов и капилляров, нормализует артериальное давление, расширяет сосуды головного мозга и ускоряет передачу нервных импульсов между синапсами. Прекрасно снимает головные и мышечные боли, но действует непродолжительное время, поэтому при лечении язвы желудка обычно назначают более совершенные и современные спазмолитики;
Папаверин. Блокатор кальциевых каналов, миотропный спазмолитик мягкого действия. Расширяет сосуды и капилляры, снижает артериальное давление и тонус гладкой мускулатуры, хорошо снимает боли в области внутренних органов, вызванные мышечным спазмом, но действует недолго и недостаточно выражено влияет на парасимпатическую нервную систему, чтобы спасать от сильных болей при язве желудка. Поэтому в настоящее время папаверин не рассматривается, как надёжное обезболивающее средство;
Но-Шпа. Самый популярный спазмолитик. Действующее вещество, дротаверин, по структуре и фармакологическому действию очень похоже на папаверин, но действует более выраженно и продолжительно. Но-Шпа препятствует поступлению молекул кальция в клетки гладкой мускулатуры, тем самым снимая болевой синдром при мигренях, периодических женских недомоганиях и язвенной болезни. Спектр применения Но-Шпы очень широк, и именно этот миотропный спазмолитик назначают в случаях, когда пациенту по какой-либо причине противопоказаны холиноблокаторы – препараты, лучше снимающие боль, но подходящие не всем.
Ганглиоблокаторы:
Бензогексоний. Угнетает проведение импульсов между ганглиями (крупными нервными узлами) симпатической и парасимпатической нервной системы, а также подавляет активность всех желёз внутренней секреции, в том числе, слизистой оболочки желудка, коры надпочечников и поджелудочной железы. Бензогексоний используется для симптоматического лечения язвы желудка, холецистита, бронхиальной астмы, желчекаменной болезни и многих других заболеваний;
Димеколин. Более совершенный аналог бензогексония. Оказывает выраженное спазмолитическое действие на сосуды, мышцы и внутренние органы за счёт блокирования нервных импульсов между ганглиями, поэтому с успехом используется для снятия острых приступов боли при язвенной болезни, панкреатите, гепатите, циррозе, холецистите, желчекаменной болезни. Иногда димеколин назначают и пациентам со стойкой артериальной гипертензией;
Камфоний. Четвертичное аммониевое соединение. Хорошо снижает давление, уменьшает тонус коронарных артерий и периферических кровеносных сосудов, разглаживает мускулатуру внутренних органов. Камфоний, как и все ганглиоблокаторы, используется для симптоматического облегчения состояния больных язвой желудка, кроме того, препарат иногда назначают гипертоникам и пациентам с облитерирующим эндартериитом.
Кватерон. Моночетвертичное аммониевое соединение. Лучше угнетает проведение нервных импульсов между ганглиями парасимпатической нервной системы, нежели симпатической, поэтому используется именно для снятия болей у язвенников и больных специфическими колитами. Кватерон расширяет коронарные артерии незначительно, поэтому редко назначается в качестве антигипертонического препарата;
Темехин. Мешает передаче нервных импульсов от преганглионарных к постганглионарным вегетативным волокнам, и за счёт этого эффективно снимает мышечные спазмы и расширяет кровеносные сосуды. Темехин благотворно влияет на артериолы, поэтому актуален при стойкой артериальной гипертензии и стенокардии, а пациентам с язвой желудка его назначают для снижения гиперсекреции желудочного сока и уменьшения болевого синдрома, вызванного спастическими явлениями.
Лечение язвенной болезни
Автор:врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Подходы к лечению язвенной болезнью значительно менялись на протяжении времени параллельно с тем, как менялись взгляды на ее происхождение. На сегодняшний день можно выделить несколько возможных механизмов ее формирования, хотя в целом патогенез язвенной болезни все еще остается недостаточно изученным (см. статью язвенная болезнь желудка и двенадцатиперстной кишки). Грамотная терапия язвенной болезни включает медикаментозное лечение, соблюдение диеты, устранение причинных факторов, психотерапию и пр. В некоторых случаях может потребоваться хирургическое вмешательство.
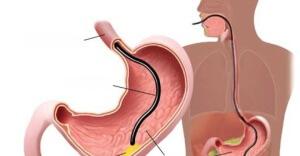
К сожалению, течение язвенной болезни в стадии обострения часто бывает достаточно тяжелым. Именно поэтому, в остром периоде пациента обычно госпитализируют в стационар для постоянного контроля за его состоянием. В некоторых случаях язвенная болезнь может осложняться кровотечением или перфорацией стенки желудка. Такие состояния являются показанием к оперативному вмешательству. Небольшие кровотечения из язвы могут быть купированы электрокоагуляцией прямо в процессе диагностической ФЭГДС.
Медикаментозное лечение включает:
Спектр назначаемых препаратов достаточно широк. Для удобства врачей в настоящее время созданы протоколы лечения язвенной болезни, в которых прописаны лечебные схемы с комбинациями препаратов и дозами.
Антихеликобактерная терапия подразумивает применение одного, двух или трех антибактериальных препаратов (наиболее часто назначают кларитромицин, амоксициллин, метронидазол, препараты висмута).
Для снижения кислотности в просвете желудка или двенадцатиперстной кишки применяют антацидные препараты (маалокс, альмагель, фосфалюгель и пр), блокаторы гистаминовых рецепторов (циметидин, ранитидин, фамотидин и пр.), М-холноблокаторы (гастроцептин) и ингибиторы протонной помпы (омепразол, рабепразол,эзомепралоз, входящие в состав таких препаратов как омез, париет, нексиум и др.).
Для ускорения заживления слизистой оболочки и язвенного дефекта назначают препараты, включающие сукральфат, актовегин и пр.
Кроме описанной базисной терапии в лечении язвенной болезни редко можно обойтись без спазмолитиков и обезболивающих препаратов, противорвотных средств, прокинетиков (мотилиум, цизаприд) и другой симптоматической терапии.
Не следует самовольно прекращать лечение и отказываться от приема лекарств, даже если вы достаточно хорошо себя чувствуете, и вас ничего не беспокоит. После выписки из стационара пациент должен длительно находиться под наблюдением гастроэнтеролога в поликлинике. Через 2 недели от начала терапии повторяют ФЭГДС для оценки эффективности лечения. Исследование на Helicobacter pylori повторяют через 2-6 недель после окончания курса антихеликобактерной терапии.
Профилактика обострений при язвах
Для этого необходимо соблюдать ряд правил:
Лечение язвенной болезни: применяемые препараты безрецептурного отпуска
| Торговое наименование препарата | Форма выпуска | Владелец рег. удостоверения |
|---|---|---|
| АЛМАГЕЛЬ | сусп. д/приема внутрь | Balkanpharma-Troyan, AD (Болгария) |
| АЛТЕМИКС | сироп | ФАРМАЦЕВТИЧЕСКАЯ КОМПАНИЯ ЗДОРОВЬЕ, ООО (Украина) |
| АЛТЕЯ КОРНИ | сырье растительное | БЕЛАСЕПТИКА, ЗАО (Республика Беларусь) |
| АЛТЕЯ КОРНИ | сырье растительное | ПАДИС`C, ООО (Республика Беларусь) |
| БЕЛЛАЛГИН | таб. | Борщаговский химико-фармацевтический завод ПАО НПЦ, (Украина) |
| БИЕН | капсулы | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| БИФИДУМБАКТЕРИН | лиофилизат д/пригот.сусп. д/приема внутрь и местного применения | ФГУП НПО МИКРОГЕН МИНЗДРАВА РОССИИ, (Россия) |
| БУСКОПАН | супп. ректальные д/взрослых; таб., покр. сахарной оболочкой | Boehringer Ingelheim International, GmbH (Германия) |
| ВЕНТЕР | таб. | KRKA, d.d. (Словения) |
| ГАСТРАЦИД | таб. | NATUR PRODUKT EUROPE, B.V. (Нидерланды) |
| ГЕЛУСИЛ ЛАК | таб. | Hemofarm Koncern, A.D. (Сербия и Черногория) |
| ГЕФАЛ-БЕЛМЕД | суспензия | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| ДЕ-ВИС | таб., покр. оболочкой | ФАРМТЕХНОЛОГИЯ, ООО (Республика Беларусь) |
| ДЕ-ВИСМУТ | капсулы | МЕД-ИНТЕРПЛАСТ, ИПУП (Республика Беларусь) |
| ДЕ-НОЛ ® | таб., покр. оболочкой | ASTELLAS PHARMA EUROPE, B.V. (Нидерланды) |
| ДРОТАВЕРИН | раствор д/в/в и в/м введения | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ДРОТАВЕРИН | таб. | ЛЕКФАРМ, СООО (Республика Беларусь) |
| ДРОТАВЕРИНА ГИДРОХЛОРИД раствор | раствор д/инъекций | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| ДРОТАВЕРИНА ГИДРОХЛОРИД | таб. | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ДРОТАВЕРИНА ГИДРОХЛОРИД | таб. | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| ЗМЕЕВИКА КОРНЕВИЩА | сырье растительное | БИОТЕСТ, НПК ООО (Республика Беларусь) |
| КАЛЕНДУЛА | мазь д/наружного применения | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| КАЛЕНДУЛЫ НАСТОЙКА | ФЕРЕЙН, СОАО (Республика Беларусь) | |
| КАЛЕНДУЛЫ НАСТОЙКА | настойка | БЕЛАСЕПТИКА, ЗАО (Республика Беларусь) |
| КОНТРОЛОК КОНТРОЛ ® | таб., покр. кишечнораств. оболочкой | TAKEDA, GmbH (Германия) |
| КРАСАВКИ ЭКСТРАКТ | супп. ректальные | МОНФАРМ, ПАО (Украина) |
| ЛАНСАЗОЛ | капсулы | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ЛАНСОБЕЛ | капсулы кишечнорастворимые | NOBEL ILAC SANAYII VE TICARET, A.S. (Турция) |
| МААЛОКС | сусп. д/приема внутрь | AVENTIS PHARMA, S.p.A. (Италия) |
| МАГНАГЕЛЬ | таб.д/разжевывания или д/пригот. сусп. д/приема внутрь | Pharmacare Int. Co./JEPHARM, (Палестина) |
| МЕТИЛУРАЦИЛ | мазь д/местного и наружного применения; супп. ректальные | НИЖФАРМ, АО (Россия) |
| МЕТИЛУРАЦИЛ | мазь д/наружного применения | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| МЕТИЛУРАЦИЛ | супп. ректальные | FARMAPRIM, SRL (Республика Молдова) |
| МЕТРОНИДАЗОЛ | супп. вагинальные | FARMAPRIM, SRL (Республика Молдова) |
| МУКАЛТИН | таб. | ГАЛИЧФАРМ, ПАО (Украина) |
| МУКАЛТИН | таб. | ФАРМСТАНДАРТ-ЛЕКСРЕДСТВА, ОАО (Россия) |
| НЕКСИУМ | таб., покр. оболочкой | ASTRAZENECA UK, Ltd. (Великобритания) |
| НО-ШПА | раствор д/инъекций; таб. | SANOFI-AVENTIS PRIVATE, Co.Ltd. (Венгрия) |
| НО-ШПА ФОРТЕ | таб. | SANOFI-AVENTIS PRIVATE, Co.Ltd. (Венгрия) |
| НОГОТКОВ (КАЛЕНДУЛЫ) ЦВЕТКИ | сырье растительное | ПАДИС`C, ООО (Республика Беларусь) |
| НОГОТКОВ ЦВЕТКИ | БИОТЕСТ, НПК ООО (Республика Беларусь) | |
| НОГОТКОВ ЦВЕТКИ | сырье растительное | ЗАВОД ИЗОТРОН РУПП, (Республика Беларусь) |
| НОЛЬПАЗА ® | таб.кишечнорастворимые | KRKA, d.d. (Словения) |
| ОБЛЕПИХОВОЕ МАСЛО | АЛТАЙВИТАМИНЫ, ЗАО (Россия) | |
| ОБЛЕПИХОВОЕ МАСЛО | масло | ДКП, ООО (Украина) |
| ОБЛЕПИХОВОЕ МАСЛО | супп. ректальные | FARMAPRIM, SRL (Республика Молдова) |
| ОБЛЕПИХОВОЕ МАСЛО | супп. ректальные | НИЖФАРМ, АО (Россия) |
| ОБЛЕПИХОВОЕ МАСЛО | супп. ректальные | ИНТЕГРАФАРМ, ЗАО (Республика Беларусь) |
| ОБЛЕПИХОВЫЕ СУППОЗИТОРИИ | супп. ректальные | МОНФАРМ, ПАО (Украина) |
| ОМЕЗ | капсулы кишечнорастворимые | Dr. REDDY`s LABORATORIES, Ltd. (Индия) |
| ОМЕЗ | капсулы кишечнорастворимые; лиофилизированный порошок д/инъекций | Dr. REDDY`s LABORATORIES, Ltd. (Индия) |
| ОМЕПРАЗОЛ | капсулы | ЛЕКФАРМ, СООО (Республика Беларусь) |
| ОМЕПРЕЗ | капсулы | S.C. ROMPHARM COMPANY S.R.L., (Румыния) |
| ОМЗОЛ | капсулы | METIGRINS, SIA (Латвия) |
| ОРИГИНАЛЬНЫЙ БОЛЬШОЙ БАЛЬЗАМ БИТТНЕРА | бальзам д/приема внутрь и наруж. прим. | Richard Bittner, AG (Австрия) |
| ОСПАМОКС ® ДТ | таб.диспергируемые | Sandoz Pharmaceuticals, d.d. (Словения) |
| ОСПАМОКС ® ДТ | таб.диспергируемые | Sandoz Pharmaceuticals, d.d. (Словения) |
| ПАНТАП | таб.кишечнорастворимые | NOBEL ILAC SANAYII VE TICARET, A.S. (Турция) |
| ПАНТАСАН таблетки | таб., покр. кишечнораств. оболочкой | SUN PHARMACEUTICAL INDUSTRIES, Ltd. (Индия) |
| ПАНТОПРАЗОЛ | таб., покр. кишечнораств. оболочкой | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| ПАНТОПРАЗОЛ-ЛФ | таб., покр. кишечнораств. оболочкой | ЛЕКФАРМ, СООО (Республика Беларусь) |
| ПЛАНТАГЛЮЦИД-ЗДОРОВЬЕ | гранулы д/пригот.сусп. д/приема внутрь | ФАРМАЦЕВТИЧЕСКАЯ КОМПАНИЯ ЗДОРОВЬЕ, ООО (Украина) |
| ПОДОРОЖНИКА БОЛЬШОГО ЛИСТЬЯ | сырье растительное | ПАДИС`C, ООО (Республика Беларусь) |
| ПОДОРОЖНИКА БОЛЬШОГО ЛИСТЬЯ | сырье растительное | КАЛИНА, ООО (Республика Беларусь) |
| ПОДОРОЖНИКА БОЛЬШОГО ЛИСТЬЯ | сырье растительное | БИОТЕСТ, НПК ООО (Республика Беларусь) |
| ПОДОРОЖНИКА БОЛЬШОГО СОК | ВИФИТЕХ, ЗАО (Россия) | |
| РАНИТИДИН | таб. | MAXPHARMA BALTIJA, UAB (Литва) |
| РАНИТИДИН-АКОС | таб., покр. пленочной оболочкой | АКЦИОНЕРНОЕ КУРГАНСКОЕ ОБЩЕСТВО МЕДИЦИНСКИХ ПРЕПАРАТОВ И ИЗДЕЛИЙ СИНТЕЗ, ОАО (Россия) |
| РЕЛИКАПС АДВАНС | капсулы ректальные | МИНСКИНТЕРКАПС, УП (Республика Беларусь) |
| РЕЛИФ ® АДВАНС | мазь ректальная | BAYER CONSUMER CARE, AG (Швейцария) |
| РЕТИНОЛА АЦЕТАТ | капсулы | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| РЕТИНОЛА АЦЕТАТ (ВИТАМИН А) | раствор масляный д/приема внутрь | ТЕХНОЛОГ, ЧАО (Украина) |
| РОТАТИТ | экстракт жидкий | ФЕРЕЙН, СОАО (Республика Беларусь) |
| САНПРАЗ 20 | таб., покр. кишечнораств. оболочкой | ЭКЗОН, ОАО (Республика Беларусь) |
| САНПРАЗ 40 | таб., покр. кишечнораств. оболочкой | ЭКЗОН, ОАО (Республика Беларусь) |
| СОЛОДКИ КОРНИ | сироп | ДИАЛЕК, НПУП (Республика Беларусь) |
| СУППОЗИТОРИИ С МАСЛОМ СЕМЯН ТЫКВЫ | супп. ректальные | МОНФАРМ, ОАО (Украина) |
| ТАБЛЕТКИ ОТ КАШЛЯ-ОЗ | таб. | ОПЫТНЫЙ ЗАВОД ГНЦЛС, ООО (Украина) |
| УЛЬТОП | капсулы | KRKA, d.d. (Словения) |
| ФАМОТИДИН | таб., покр. оболочкой | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ФАМОТИДИН СОФАРМА | таб., покр. оболочкой | SOPHARMA, PLC (Болгария) |
| ФИТОЛЭНД СИРОП АЛТЕЯ | сироп | ФАРМЛЭНД, СП ООО (Республика Беларусь) |
| ЦИМЕТИДИН | таб., покр. оболочкой | Balkanpharma-Dupnitza, AD (Болгария) |
| ЧАГА (ЧЕРНЫЙ БЕРЕЗОВЫЙ ГРИБ) | сырье растительное | БИОТЕСТ, НПК ООО (Республика Беларусь) |
| ЭЗОКАР | капсулы | Pharmacare Int. Co./German Palestinian Joint Venture, (Палестина) |
| ЭЗОМЕПРАЗОЛ-ЛФ | ЛЕКФАРМ, СООО (Республика Беларусь) | |
| ЭМАНЕРА ® | капсулы кишечнорастворимые | KRKA, d.d. (Словения) |
Информация о препаратах, отпускаемых по рецепту, размещенная на сайте, предназначена только для специалистов. Информация, содержащаяся на сайте, не должна использоваться пациентами для принятия самостоятельного решения о применении представленных лекарственных препаратов и не может служить заменой очной консультации врача.
Язвенная болезнь желудка и двенадцатиперстной кишки
Общая информация
Краткое описание
Российская Гастроэнтерологическая Ассоциация
Клинические рекомендации по диагностике и лечению язвенной болезни (Москва, 2013)
ЯБ представляет собой хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, ведущим проявлением которого служит образование дефекта (язвы) в стенке желудка и двенадцатиперстной кишки.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Общепринятой классификации ЯБ не существует. Прежде всего, в зависимости от наличия или отсутствия инфекции Н.pylori выделяют ЯБ, ассоциированную и не ассоциированную с инфекцией Н.pylori. Последнюю форму иногда также называют идиопатической. Также различают ЯБ как самостоятельное заболевание и симптоматические язвы желудка и двенадцатиперстной кишки (лекарственные, «стрессовые», при эндокринной патологии, при других хронических заболеваниях внутренних органов), которые возникают на фоне других заболеваний и по механизмам своего развития связаны с особыми этиологическими и патогенетическими факторами.
В зависимости от локализации выделяют язвы желудка (кардиального и субкардиального отделов, тела желудка, антрального отдела, пилорического канала), двенадцатиперстной кишки (луковицы, постбульбарного отдела, а также сочетанные язвы желудка и двенадцатиперстной кишки. При этом язвы могут располагаться на малой или большой кривизне, передней и задней стенках желудка и двенадцатиперстной кишки.
По числу язвенных поражений различают одиночные и множественные язвы, а в зависимости от размеров язвенного дефекта – язвы малых (до 0,5 см в диаметре) и средних (0,6-1,9 см в диаметре) размеров, большие (2,0-3,0 см в диаметре) и гигантские (свыше 3,0 см в диаметре) язвы.
В диагнозе отмечаются стадия течения заболевания: обострения, рубцевания (эндоскопически подтвержденная стадия «красного» и «белого» рубца) и ремиссии, а также имеющаяся рубцово-язвенная деформация желудка и двенадцатиперстной кишки.
Этиология и патогенез
Ослабление защитных свойств слизистой оболочки желудка и двенадцатиперстной кишки может возникнуть в результате снижения выработки и нарушения качественного состава желудочной слизи, уменьшения секреции бикарбонатов, снижения регенераторной активности эпителиальных клеток, ухудшения кровоснабжения слизистой оболочки желудка, уменьшения содержания простагландинов в стенке желудка (например, при приеме нестероидных противовоспалительных препаратов [НПВП]).
Определенное место в патогенезе ЯБ занимают также гормональные факторы (половые гормоны, гормоны коры надпочечников, гастроинтестинальные пептиды), биогенные амины (гистамин, серотонин, катехоламины), нарушения процессов перекисного окисления липидов.
Однако, несмотря на большое число различных факторов, принимающих участие в патогенезе ЯБ, старое правило, «Нет кислоты – нет язвы» остается незыблемым и конечной причиной формирования язвенного дефекта по-прежнему является действие соляной кислоты на слизистую оболочку желудка и двенадцатиперстной кишки, что позволяет считать антисекреторную терапию краеугольным камнем лечения обострений язвенной болезни.
Спектр неблагоприятного влияния Н.pylori на слизистую оболочку желудка и двенадцатиперстной кишки достаточно многообразен. Эти бактерии вырабатывают целый ряд ферментов (уреаза, протеазы, фосфолипазы), повреждающих защитный барьер слизистой оболочки, а также различные цитотоксины. Наиболее патогенными являются VacA-штамм Н.pylori, продуцирующий вакуолизирующий цитотоксин, приводящий к образованию цитоплазматических вакуолей и гибели эпителиальных клеток, и CagA-штамм, экспрессирующий ген, ассоциированный с цитотоксином. Этот ген кодирует белок массой 128 кДа, который оказывает повреждающее действие на слизистую оболочку.
Н.pylori способствуют высвобождению в слизистой оболочке желудка интерлейкинов, лизосомальных энзимов, фактора некроза опухолей, что вызывает развитие воспалительных процессов в слизистой оболочке желудка.
Эпидемиология
Несмотря на некоторое снижение частоты и распространенности ЯБ к концу минувшего столетия, это заболевание, по-прежнему, остается одним из наиболее распространенных заболеваний органов пищеварения. Показано, что 11-14% мужчин и 8-11% женщин в течение своей жизни могут заболеть ЯБ [13]. Например, в США ежегодно выявляют 500000 больных с впервые обнаруженной ЯБ и более 4 млн. пациентов с рецидивами заболевания [19, 22]. ЯБ с локализацией в двенадцатиперстной кишке встречается в 4 раза чаще, чем ЯБ с локализацией в желудке. Среди больных с дуоденальными язвами мужчины преобладают над женщинами, тогда как среди пациентов с язвами желудка соотношение мужчин и женщин оказывается примерно одинаковым [3].
Эта положительная динамика безусловно связана с активным обследованием больных, предъявляющих жалобы на диспепсические расстройства, на наличие инфекции H.pylori и проведением последующей эрадикационной терапии. Особенно наглядно данное положение подтверждается числом больных с впервые выявленной ЯБ в пересчете на 100000 населения в Москве, где возможности обследования на наличие инфекции HР выше, чем в регионах: число больных с впервые выявленной ЯБ в Москве в 2009 г. (58,7 на 100000), несмотря на более частое проведение здесь эндоскопических исследований, оказалось вдвое ниже, чем в среднем по Российской Федерации (117.7 на 100000).
Клиническая картина
Cимптомы, течение
В неосложненных случаях ЯБ протекает обычно с чередованием периодов обострения (продолжительностью от 3-4 до 6-8 недель) и ремиссии (длительностью от нескольких недель до многих лет). Под влиянием неблагоприятных факторов (например, таких, как физическое перенапряжение, прием НПВП и/или препаратов, снижающих свертываемость крови, злоупотребление алкоголем) возможно развитие осложнений, К ним относятся кровотечение, перфорация и пенетрация язвы, формирование рубцово-язвенного стеноза привратника, малигнизация язвы).
Язвенное кровотечение наблюдается у 15-20% больных ЯБ, чаще при локализации язв в желудке. Факторами риска его возникновения служат прием ацетилсалициловой кислоты и НПВП, инфекция Н.pylori и рамеры язв > 1 cм [15]. Язвенное кровотечение проявляется рвотой содержимым типа «кофейной гущи» (гематемезис) или черным дегтеобразным стулом (мелена). При массивном кровотечении и невысокой секреции соляной кислоты, а также локализации язвы в кардиальном отделе желудка в рвотных массах может отмечаться примесь неизмененной крови, Иногда на первое место в клинической картине язвенного кровотечения выступают общие жалобы (слабость, потеря сознания, снижение артериального давления, тахикардия), тогда как мелена может появиться лишь спустя несколько часов.
Перфорация (прободение) язвы встречается у 5-15% больных ЯБ, чаще у мужчин. К ее развитию предрасполагают физическое перенапряжение, прием алкоголя, переедание. Иногда перфорация возникает внезапно, на фоне бессимптомного («немого») течения ЯБ. Перфорация язвы клинически манифестируется острейшими («кинжальными») болями в подложечной области, развитием коллаптоидного состояния, При обследовании больного обнаруживаются «доскообразное» напряжение мышц передней брюшной стенки и резкая болезненность при пальпации живота, положительный симптом Щеткина-Блюмберга. В дальнейшем, иногда после периода мнимого улучшения, прогрессирует картина разлитого перитонита.
Под пенетрацией понимают проникновение язвы желудка или двенадцатиперстной кишки в окружающие ткани: поджелудочную железу, малый сальник, желчный пузырь и общий желчный проток. При пенетрации язвы возникают упорные боли, которые теряют прежнюю связь с приемом пищи, повышается температура тела, в анализах крови выявляется повышение СОЭ. Наличие пенетрации язвы подтверждается рентгенологически и эндоскопически.
Стеноз привратника формируется обычно после рубцевания язв, расположенных в пилорическом канале или начальной части двенадцатиперстной кишки. Нередко развитию данного осложнения способствует операция ушивания прободной язвы данной области. Наиболее характерными клиническими симптомами стеноза привратника являются рвота пищей, съеденной накануне, а также отрыжка с запахом «тухлых» яиц. При пальпации живота в подложечной области можно выявить «поздний шум плеска» (симптом Василенко), у худых больных становится иногда видимой перистальтика желудка. При декомпенсированном стенозе привратника может прогрессировать истощение больных, присоединяются электролитные нарушения.
Малигнизация (озлокачествление) доброкачественной язвы желудка является не таким частым осложнением, как считалось раньше. За малигнизацию язвы нередко ошибочно принимаются случаи своевременно не распознанного инфильтративно-язвенного рака желудка. Диагностика малигнизации язвы не всегда оказывается простой. Клинически иногда удается отметить изменение характера течения ЯБ с утратой периодичности и сезонности обострений. В анализах крови обнаруживаются анемия, повышение СОЭ. Окончательное заключение ставится при гистологическом исследовании биоптатов, взятых из различных участков язвы.
Особенности течения язвенной болезни у отдельных групп больных
Для исключения оккультного кровотечения проводятся исследование кала на скрытую кровь, клинический анализ крови.
Дифференциальный диагноз. Дифференциальный диагноз обострения язвенной болезни затруднен, его необходимо проводить с эрозивным гастродуоденитом, панкреатитом, заболеваниями желчевыводящих путей, острым аппендицитом и ранним токсикозом – рвотой. Стенозирующая язва антрального отдела желудка может симулировать чрезмерную рвоту беременных. Для раннего токсикоза характерны мучительная, почти постоянная тошнота, усиливающаяся на различные запахи, слюнотечение. При этом рвота бывает независимо от еды, особенно по утрам, боль в животе, как правило, отсутствует. Кровотечение, обусловленное язвенной болезнью, необходимо дифференцировать с эрозивным гастритом, синдромом Маллори-Вейсса, кровотечением из дыхательных путей, раком желудка.
Течение. Беременность оказывает благоприятное влияние на течение язвенной болезни: у 75-80% женщин отмечается ремиссия заболевания, и оно не оказывает заметного влияния на ее исход. Однако у некоторых больных может произойти обострение. Чаще это наблюдается в I триместре беременности (14,8%), третьем (10,2%), за 2-4 недели до срока родов или раннем послеродовом периоде). Нередким осложнением язвенной болезни является желудочно-кишечное кровотечение (3,4%), требующее проведения срочного эндоскопического исследования и активного лечения. Неосложненная язвенная болезнь не оказывает отрицательного влияния на развитие плода.
Лечение. Лечение включает соблюдение общепринятых «режимных» мероприятий и диеты; прием в обычных терапевтических дозах невсасывающихся антацидов (фосфалюгеля по 1 пакетику 3 раза в день через 1 час после еды и адсорбентов в виде смекты по 1 пакетику 3 раза в день через 1 час после еды/). При отсутствии эффекта назначаются Н2-блокаторы (ранитидин 150/300мг однократно на ночь), а в случае их недостаточной эффективности, а также при развитии осложнений допустим прием ИПП (омепразола по 20-40мг, лансопразола по 30-60 мг, пантопразола по 40 мг, категория В по классификации FDA, утром до первого приема пищи) [17]. При выраженных болях, обусловленных моторными нарушениями возможно назначение спазмолитиков (дротаверин по 40 мг 3-4 раза в день, мебеверин по 200мг 2 раза в день за 20 мин. до еды/) и прокинетиков (метоклопрамид по 5-10 мг 2-3 раза в сутки). Препараты висмута беременным противопоказаны. Эрадикационная терапия инфекции Н.pylori у беременных не проводится.
Гастродуоденальные язвы у больных пожилого и старческого возраста локализуются преимущественно в желудке (по малой кривизне тела или в субкардиальном отделе), имеют иногда очень большие размеры, часто протекают со стертой и неопределенной клинической симптоматикой, отличаются наклонностью к развитию осложнений (прежде всего, желудочно-кишечных кровотечений). При обнаружении у пожилых больных язв в желудке важное значение имеет проведение дифференциального диагноза с инфильтративно-язвенной формой рака желудка.
Диагностика
Диагноз и план обследования
Ведущим симптомом обострения ЯБ являются боли в подложечной области, которые могут иррадиировать в левую половину грудной клетки и левую лопатку, грудной или поясничный отдел позвоночника, Боли возникают сразу после приема пищи (при язвах кардиального и субкардиального отделов желудка), через полчаса-час после еды (при язвах тела желудка). При язвах пилорического канала и луковицы двенадцатиперстной кишки обычно наблюдаются поздние боли (через 2-3 часа после еды), «голодные» боли, возникающие натощак и проходящие после приема пищи, а также ночные боли, Боли проходят после приема антисекреторных и антацидных препаратов [3].
При обострении ЯБ часто встречаются также отрыжка кислым, тошнота, запоры, Рвота кислым желудочным содержимым, приносящая облегчение и потому вызываемая больными искусственно, всегда считалась признаком ЯБ, однако, в настоящее время она встречается сравнительно редко.
Типичными для ЯБ являются сезонные (весной и осенью) периоды усиления болей и диспепсических симптомов. При обострении заболевания нередко отмечается похудание, поскольку, несмотря на сохраненный, а иногда даже повышенный аппетит, больные ограничивают себя в еде, опасаясь усиления болей.
В период обострения ЯБ при объективном исследовании часто удается выявить болезненность в эпигастральной области при пальпации, сочетающуюся с умеренной резистентностью мышц передней брюшной стенки. Также может обнаруживаться локальная перкуторная болезненность в этой же области (симптом Менделя). Однако эти признаки не являются строго специфичными для обострения ЯБ.
Клинический анализ крови при неосложненном течении ЯБ чаще всего остается без существенных изменений. Иногда отмечается незначительное повышение содержания гемоглобина и эритроцитов, но может обнаруживаться и анемия, свидетельствующая о явных или скрытых кровотечениях. Лейкоцитоз и повышение СОЭ встречаются при осложненных формах язвенной болезни (например, пенетрации язвы).
Определенное место в диагностике обострений ЯБ занимает анализ кала на скрытую кровь. При интерпретации его результатов необходимо помнить, что положительная реакция кала на скрытую кровь встречается и при многих других заболеваниях, что требует их обязательного исключения.
Важную роль в диагностике ЯБ играет исследование кислотообразующей функции желудка, которое в последние годы проводится с помощью суточного мониторирования внутрижелудочного рН. При язвах двенадцатиперстной кишки и пилорического канала обычно отмечаются повышенные показатели секреции HCl, при язвах тела и субкардиальногог отдела желудка – нормальные или сниженные, Обнаружение и подтверждение гистаминустойчивой ахлоргидрии практически всегда исключает диагноз ЯБ двенадцатиперстной кишки и ставит под сомнение доброкачественный характер язвы желудка.
Основное значение в диагностике ЯБ имеют рентгенологический и эндоскопический методы исследования. При рентгенологическом исследовании обнаруживается прямой признак ЯБ – «ниша» на контуре или на рельефе слизистой оболочки и косвенные признаки заболевания (местный циркулярный спазм мышечных волокон на противоположной по отношению к язве стенке желудка в виде «указующего перста», конвергенция складок слизистой оболочки к «нише», рубцово-язвенная деформация желудка и луковицы двенадцатиперстной кишки, гиперсекреция натощак, нарушения гастродуоденальной моторики.
В настоящее время к рентгенологическому исследованию с целью диагностики ЯБ прибегают не столь часто, как раньше. Его применяют в тех случаях, когда по каким-то причинам (например, наличие противопоказаний) не удается провести эндоскопическое исследование, когда с целью дифференциального диагноза с инфильтративно-язвенной формой рака необходимо оценить перистальтику стенки желудка, когда нужно оценить характер эвакуации из желудка.
Эндоскопическое исследование подтверждает наличие язвенного дефекта, уточняет его локализацию, глубину, форму, размеры, позволяет оценить состояние дна и краев язвы, выявить сопутствующие изменения слизистой оболочки, нарушения гастродуоденальной моторики. При локализации язвы в желудке проводится биопсия с последующим гистологическим исследованием, позволяющим исключить злокачественный характер язвенного поражения.
Для определения дальнейшей тактики лечения исключительно большое значение имеют результаты исследования наличия у больного ЯБ инфекции Н.pylori. В зависимости от целей этого исследования и условий, в которых оно проводится, в клинической практике могут применяться различные методы диагностики инфекции Н.pylori.
Морфологический (гистологический) метод также относится к распространенным методам первичной диагностики инфекции Н.pylori при проведении биопсии. Исследование биоптатов слизистой оболочки желудка с применением различных окрасок (акридиновым оранжевым, красителем Гимзы, серебрением по Вартину-Старри) позволяет не только с высокой степенью надежности выявить наличие Н.pylori, но и количественно определить степень обсеменения. При использовании эндоскопических методов диагностики Н.pylori берут, как минимум, 2 биоптата из тела желудка и 1 биоптат из антрального отдела.
Если больному не проводится эзофагогастродуоденоскопия, то для диагностики инфекции Н.pylori предпочтительные применять уреазный дыхательный тест с применением мочевины, меченной изотопами 13С или 14C. Этот метод предполагает использование масс-спектрографа для улавливания этих изотопов в выдыхаемом воздухе. В России дыхательный уреазный тест стал доступен благодаря отечественным разработкам. При этом анализ изотопического соотношения 13 СО 2 / 12 СО2 проводится с помощью оригинальной диодной лазерной спектроскопии [6].
Серологический метод выявления антител к Н.pylori применяется в научных исследованиях в основном с целью оценки инфицированности Н.pylori различных групп населения, поскольку не требует проведения эндоскопии, наличия сложных приборов, специально обученного персонала, но его можно использовать и для первичной диагностики инфекции Н.pylori в широкой клинической практике. К недостаткам серологического метода относится то, что он не позволяет отличить текущую инфекцию от перенесенной (т.е., его нельзя применять для контроля эрадикации), а также обладает более низкой чувствительностью у детей.
В то же время серологический метод имеет и ряд преимуществ: он позволяет обнаружить Н.pylori у больных с низкой обсемененностью, может применяться при язвенных кровотечениях, на его результаты не влияют предшествующая антисекреторная терапия и прием антибиотиков. Однако достоверность результатов серологического метода обеспечивается только в том случае, если определяемые антитела относятся к классу IgG [16].
Микробиологический (бактериологический) метод получения культуры Н.pylori имеет то преимущество, что с его помощью можно определить чувствительность микроорганизмов к тому или иному антибактериальному препарату. Однако этот метод является достаточно дорогостоящим. Кроме того, он сопряжен с определенными трудностями, обусловленными необходимостью наличия специальных сред, определенной температуры, влажности, качества атмосферного воздуха и т.д. Все это приводит к тому, что рост колоний микроорганизмов удается получить далеко не всегда. Неудобство метода связано и с тем, что его результатов приходится ждать, как правило, не менее 10-14 дней. В настоящее время он применяется для определения индивидуальной чувствительности к бактериям в случаях неэффективности лечения. Определение конкретного штамма Н.pylori (CagA, VacA и т.д.) не играет роли в решении вопроса об антигеликобактерном лечении. Обнаружение любого штамма Н.pylori служит показанием к проведению его эрадикации.
Для контроля эрадикации, который проводят через 4-6 недель после окончания эрадикационной терапии, лучше всего применять уреазный дыхательный тест или определение антигена Н.pylori в кале.
Дифференциальный диагноз
Язвенную болезнь необходимо дифференцировать с симптоматическими язвами желудка и двенадцатиперстной кишки. К симптоматическим гастродуоденальным язвам относятся стрессовые и лекарственные язвы, язвы при эндокринных заболеваниях и при некоторых других заболеваниях внутренних органов [7].
Стрессовые язвы часто протекают малосимптомно, отличаются наклонностью к желудочно-кишечным кровотечениям (их частота достигает 40-45%) и характеризуются высокой летальностью, обусловленной часто тяжелым течением фонового заболевания.
Гастродуоденальные язвы и эрозии, обусловленные приемом НПВП, также часто имеют множественный характер, нередко протекают малосимптомно и манифестируются внезапными желудочно-кишечными кровотечениями (меленой или рвотой содержимым типа «кофейной гущи»). Риск их развития у таких пациентов возрастает в 4-5 раз.
К язвам желудка и двенадцатиперстной кишки, возникающим на фоне эндокринных заболеваний, относят гастродуоденальные язвы у больных с синдромом Золлингера-Эллисона и гиперпаратиреозом.
Патогенез гастродуоденальных язв при синдроме Золлингера-Эллисона связан с резкой гиперсекрецией соляной кислоты в результате наличия у больных гастринпродуцирующей опухоли (чаще всего в поджелудочной железе). Эти язвы обычно бывают множественными, локализуются не только в желудке и двенадцатиперстной кишке, но и в тощей кишке, а иногда и пищеводе, протекают с выраженным болевым синдромом, упорной диареей. При обследовании таких больных отмечается резко повышенный уровень желудочного кислотовыделения (особенно в базальных условиях), определяется увеличенное содержание сывороточного гастрина (в 3-4 раза по сравнению с нормой). В распознавании синдрома Золлингера-Эллисона помогают провокационные тесты с (секретином, глюкагоном), ультразвуковое исследование и КТ поджелудочной железы.
Гастродуоденальные язвы у больных гиперпаратиреозом отличаются от язвенной болезни (помимо тяжелого течения с частыми рецидивами, наклонностью к кровотечениям и перфорации) наличием признаков повышенной функции паращитовидных желез (мышечной слабости, болей в костях, жажды, полиурии). Диагноз ставится на основании определения содержания кальция и фосфора в сыворотке крови, выявления признаков гиперпаратиреоидной остеодистрофии, характерных симптомов поражения почек и неврологических расстройств.
Кроме того, выделяют симптоматические язвы при хронических заболеваниях внутренних органов: у больных с циррозами печени (гепатогенные язвы), хроническим панкреатитом (панкреатогенные), хроническими неспецифическими заболеваниями легких, распространенным атеросклерозом, полицитемией, системным мастоцитозом, карциноидным синдромом. Язвы желудка и двенадцатиперстной кишки при болезни Крона, которые иногда также относят к симптоматическим гастродуоденальным язвам, на самом деле представляют собой самостоятельную форму болезни Крона с поражением желудка и двенадцатиперстной кишки.
При обнаружении язвенных поражений в желудке необходимо обязательно проводить дифференциальный диагноз между доброкачественными язвами, малигнизацией язв и инфильтративно-язвенной формой рака желудка. В пользу злокачественного характера поражения свидетельствуют его очень большие размеры (особенно у больных сравнительно молодого возраста), локализация язвенного дефекта на большой кривизне желудка, наличие повышения СОЭ и гистаминустойчивой ахлоргидрии.
Лечение
Больные с неосложненным течением ЯБ подлежат консервативному лечению. В большинстве случаев оно проводится амбулаторно. Однако при выраженном болевом синдроме, высоком риске развитии осложнений (например, большие и гигантские размеры язв), необходимости дообследования с целью верификации диагноза (например, при неясном характер язвенного поражения желудка), тяжелых сопутствующих заболеваниях целесообразна госпитализация пациентов.
Основные принципы диетического питания больных язвенной болезнью, выработанные много лет назад, сохраняют свою актуальность и в настоящее время. Остаются в силе рекомендации частого (5-6 раз в сутки), дробного питания, соответствующие правилу: “шесть маленьких приемов пищи лучше, чем три больших”, механического, термического и химического щажения слизистой оболочки желудка. В большинстве случаев показано назначение диеты № 1 по М.И.Певзнеру. Прежде рекомендовавшиеся диеты 1а и 1б как физиологические неполноценные в настоящее время практически не применяются.
Из пищевого рациона необходимо исключить продукты, раздражающие слизистую оболочку желудка и возбуждающие секрецию соляной кислоты: крепкие мясные и рыбные бульоны, жареную и наперченную пищу, копчености и консервы, приправы и специи (лук, чеснок, перец, горчицу), соления и маринады, газированные фруктовые воды, пиво, белое сухое вино, шампанское, кофе, цитрусовые.
Следует отдавать предпочтение продуктам, обладающим выраженными буферными свойствами (т.е. способностью связывать и нейтрализовывать соляную кислоту). К ним относятся мясо и рыба (отварные или приготовленные на пару), яйца, молоко и молочные продукты). Разрешаются также макаронные изделия, черствый белый хлеб, сухой бисквит и сухое печенье, молочные и вегетарианские супы. Овощи (картофель, морковь, кабачки, цветная капуста) можно готовить тушеными или в виде пюре и паровых суфле. В пищевой рацион можно включать каши, кисели из сладких сортов ягод, муссы, желе, сырые тертые и печеные яблоки, какао с молоком, некрепкий чай.
Нужно помнить и о таких простых, но в то же время важных рекомендациях, как необходимость принимать пищу в спокойной обстановке, не спеша, сидя, тщательно прожевывать пищу. Это способствует лучшему пропитыванию пищи слюной, буферные возможности которой являются достаточно выраженными.
Многообразие различных патогенетических факторов ЯБ обусловило в свое время появление большого числа лекарственных препаратов, избирательно воздействовавших, как предполагалось первоначально, на те или иные патогенетические механизмы заболевания.
В 1990 г. W.Burget и соавт. [11] опубликовали данные мета-анализа 300 работ, на основании которого пришли к заключению, что язвы желудка и двенадцатиперстной кишки рубцуются почти во всех случаях, если в течение суток удается поддерживать рН внутрижелудочного содержимого > 3 около 18 часов в сутки. С учетом этого правила в качестве базисной противоязвенной терапии в настоящее время могут рассматриваться только антациды, Н2-блокаторы и ингибиторы протонной помпы (ИПП).
| Препараты | Уровень доказательности |
| Антациды | 3С |
| Н2-блокаторы | 1А |
| Ингибиторы протонной помпы | 1А |
1. Антациды
В 80-х годах прошлого столетия Н2-блокаторы (циметидин, ранитидин, фамотидин, низатидин, роксатидин) были наиболее популярными противоязвенными препаратами. Они подавляют секрецию соляной кислоты за счета вытеснения гистамина из связи с Н2-рецепторами париетальных клеток. Эти препараты поддерживают показатели внутрижелудочного рН > 3 на протяжении суток в течение 8-10 часов. Многочисленные проведенные исследования показали, что применение Н2-блокаторов в течение 4-6 недель приводит к рубцеванию язвенного дефекта у 70-80% больных с дуоденальными язвами и у 55-60% пациентов с язвами желудка [22]. После того как в клинической практике в качестве базисной антисекреторной терапии стали широко применяться ИПП, Н2-блокаторы утратили свои позиции и в настоящее время применяются редко, главным образом, при невозможности применения ИПП или же в комбинации с ними с целью усиления антисекреторного действия.
Лишь препараты этой группы могут выполнить после их приема условия правила продолжительности повышения рН в желудке, необходимой для заживления гастродуоденальных язв. В настоящее время ИПП являются средством базисной терапии обострения ЯБ. Они назначаются с целью купирования болевого синдрома и диспепсических расстройств, а также для достижения рубцевания язвенного дефекта в возможно более короткие сроки. Многочисленные рандомизированные сравнительные исследования (включая мета-аналитические) свидетельствовали о значительно более высокой эффективности ИПП по сравнению с Н2-блокаторами в устранении клинических симптомов и достижении рубцевания язв [18].
При применении ИПП, метаболизирующихся системой цитохрома Р450, могут остро вставать вопросы конкурентного лекарственного взаимодействия с препаратами, метаболизм которых также осуществляется с помощью указанной системы. Среди всех ИПП самое низкое сродство к системе цитохрома Р450 проявляют пантопразол и рабепразол, основной метаболизм которых осуществляется без участия данной ферментной системы.
Лечение инфекции H.pylori
«Ахиллесовой пятой» консервативного лечения ЯБ является высокая частота рецидивов язв после прекращения курсового приема антисекреторных препаратов, которая составляет в среднем 70% в течение первого года после достижения рубцевания язвы. В настоящее время краеугольным камнем противорецидивного лечения ЯБ признано проведение эрадикационной антигеликобактерной терапии.
Проведение эрадикации инфекции Н.pylori у больных ЯБ приводит прежде всего к снижению частоты последующий рецидивов ЯБ в течение года с 70% до 4-5%, и эта частота остается столь же низкой и в последующие годы [21]. Кроме того, проведение эрадикации Н.pylori у больных с язвенными кровотечениями (сразу после перевода на пероральный прием лекарственных препаратов) способствует значительному снижению риска возникновения ранних рецидивов таких кровотечений. После эрадикации Н.pylori уменьшается также частота рецидивов язв после хирургического лечения.
В рекомендациях согласительного совещания Европейской рабочей группы по изучению H.pylori «Маастрихт-3» (Флоренция, 2005) было также подчеркнуто, что эрадикация H.pylori предотвращает прогрессирование хронического гастрита, снижает риск развития рака желудка и уменьшает (хотя и не полностью) частоту возникновения эрозий и язв у больных, принимающих НПВП [10].
Схемы эрадикационной терапии обязательно включают в себя наряду с антибиотиками ИПП. Целесообразность их назначения обусловливается несколькими обстоятельствами. Проведенные исследования показали, что Н.pylori выживают при значениях рН 4,0-6,0 и хорошо размножаются при значениях рН 6,0-8,0 [18]. ИПП повышают показатели внутрижелудочного рН, и это приводит к тому, что размножающиеся в таких условиях бактерии становятся более чувствительными к действию антибиотиков. Кроме того, ИПП уменьшают объем желудочного сока, в результате чего повышается концентрация антибиотиков в желудочном содержимом, увеличивают вязкость желудочного сока и замедляют эвакуацию содержимого из желудка, вследствие чего возрастает время контакта антибиотиков и микроорганизмов. Наконец, ИПП сами обладают антигеликобактерной активностью. Перечисленные свойства ИПП делают их обязательным компонентом различных схем эрадикации.
Согласно рекомендациям последнего согласительного совещания Европейской рабочей группы по изучению H.pylori «Маастрихт-4» (Флоренция, 2010), выбор той или схемы эрадикации зависит от частоты резистентности штаммов Н.pylori в данном регионе к кларитромицину, Если показатели резистентности к кларитромицину в регионе не превышают 10%, то в качестве схемы первой линии назначается стандартная тройная терапия без предварительного тестирования. Если показатели устойчивости находятся в пределах 10-50%, то вначале определяется чувствительность к кларитромицину с помощью молекулярных методов (ПЦР в режиме реального времени) [16].
5. Подробное инструктирование пациента и контроль за точным соблюдением назначенного режима приема лекарственных средств.
Как вариант эрадикационной терапии первой линии (например, при непереносимости препаратов группы пенициллина) может быть назначена классическая четырехкомпонентная схема на основе висмута трикалия дицитрата (120 мг 4 раза в сутки) в комбинации с ИПП (в стандартной дозе 2 раза в сутки), тетрациклином (500 мг 4 раза в сутки), метронидазолом (по 500 мг 3 раза в сутки) в течение 10 дней.
Квадротерапия с висмута трикалия дицитратом применяется также как основная схема терапии второй линии при неэффективности стандартной тройной терапии, Другой схемой терапии второй линии служит эрадикационная схема, включающая в себя ИПП (в стандартной дозе 2 раза в сутки), левофлоксацин (в дозе 500 мг 2 раза в сутки) и амоксициллин (в дозе 1000 мг 2 раза в сутки). Тройная терапия с левофлоксацином может быть назначена только гастроэнтерологом по взвешенным показаниям.
Как альтернативные варианты терапии первой линии предложены также последовательная терапия и квадротерапия без препаратов висмута. При последовательной терапии больной получает первые 5 дней ИПП (в стандартной дозе 2 раза в сутки) в комбинации с амоксициллином (по 1000 мг 2 раза в сутки), а в последующие 5 дней – ИПП (в стандартной дозе 2 раза в сутки) в комбинации с кларитромицином (по 500 мг 2 раза в сутки) и метронидазолом (500 мг 2 раза в сутки). Квадротерапия без препаратов висмута включает в себя ИПП (в стандартной дозе 2 раза в сутки), амоксициллин (1000 мг 2 раза в сутки), кларитромицин (по 500 мг 2 раза в сутки) и метронидазол (по 500 мг 2 раза в сутки). Оба альтернативных варианта эрадикационной терапии применяются и в случаях устойчивости штаммов НР к кларитромицину, однако, подтверждение эффективности этих схем с России нуждается в проведении собственных исследований.
Терапия третьей линии основывается на определении индивидуальной чувствительности Н.pylori к антибиотикам [8].
Неэффективность консервативного лечения ЯБ проявляется в двух вариантах: часторецидивирующим течением заболевания (с частотой рецидивов более 2 раз в год) и формированием труднорубцующихся язв, не заживающих в течение 12 недель непрерывного лечения. К факторам, способствующим частым рецидивам язв и их замедленному заживлению, относятся: персистирование инфекции Н.pylori, прием НПВП, наличие у больного скрыто протекающего синдрома Золлингера-Эллисона и низкая приверженность больных к лечению (курение, злоупотребление алкоголем, неправильный прием лекарственных препаратов) [21].
К наиболее типичным ошибкам при проведении эрадикационной терапии относится прежде всего отсутствие тестирования на наличие инфекции Н.pylori у больных ЯБ, в результате чего такие пациенты получали только антисекреторную терапию.
К распространенным ошибкам эрадикационной терапии относится и использование в схемах эрадикации лекарственных препаратов, не входящих в утвержденные схемы (например, Н2-блокаторов вместо ингибиторов протонной помпы, метронидазола в тройных схемах эрадикации и др.) или их применение в недостаточных дозах. К снижению эффективности эрадикации приводит и назначение 7-дневных курсов эрадикации в тех случаях, когда следовало бы использовать 10-14 дневные (например, при проведении повторных курсов эрадикации).
Одной из наиболее частых ошибок является отказ (по разным причинам) от проведения контроля эрадикации в установленные сроки. Поэтому, когда спустя какое-то время у больного язвенной болезнью вновь возникает рецидив заболевания и вновь выявляется инфекция Н.pylori, эта ситуация расценивается как результат повторного инфицирования Н.pylori, хотя на самом деле речь в таких случаях чаще всего идет о неэффективной предшествующей эрадикации.
Таким образом, прежде чем вынести заключение о неэффективности консервативного лечения язвенной болезни у того или иного пациента, необходимо убедиться, что это лечение (в частности, обследование на наличие инфекции Н.pylori и ее эрадикация) было проведено в строгом соответствии с существующим протоколом.
Что касается показаний к хирургическому лечению ЯБ, то к ним в настоящее время относятся только осложненные формы заболевания (перфорация язвы, декомпенсированный рубцово-язвенный стеноз привратника, профузные желудочно-кишечные кровотечения, которое не удается остановить консервативным методами, в том числе и с применением эндоскопического гемостаза). При соблюдении необходимого протокола консервативного лечения случаи его неэффективности (как показание к операции) могут быть сведены до минимума.
Обнаружение при эндоскопическом исследовании признаков активного язвенного кровотечения (струйного или с медленным выделением крови) служит показанием к применению эндоскопических методов остановки кровотечения, которые в таких случаях эффективно уменьшают риск повторных кровотечений, снижают показатели летальности, частоту экстренных хирургических вмешательств.
Чаще всего используют различные термоактивные способы эндоскопической остановки кровотечения, К таким методам относятся лазеротерапия, мультиполярная электрокоагуляция, термокоагуляция. С гемостатической целью применяют также инъекционное введение в область язвы различных склерозирующих и сосудосуживающих препаратов (растворов адреналина, полидоканола, этанола и др.). Методом выбора при эндоскопическом лечении язвенных кровотечений в настоящее время считаются электрокоагуляция, термокоагуляция, инъекционная склеротерапия, а также комбинированное применение термокоагуляции и инъекционной терапии.
Современные подходы к лечению язвенной болезни желудка и двенадцатиперстной кишки
Язвенная болезнь желудка и двенадцатиперстной кишки традиционно относится к числу наиболее распространенных и широко обсуждаемых заболеваний желудочно-кишечного тракта. В последние годы появилось большое количество информации, позволившей кардинально пересмотреть проблемы этиологии, патогенеза, стандартов диагностики и лечения этой патологии. С современных позиций любая гастродуоденальная язва рассматривается как своеобразный дисбаланс между факторами агрессии, действующими на слизистую оболочку верхнего отдела желудочно-кишечного тракта, и факторами ее защиты. К факторам агрессии относится гиперсекреция соляной кислоты, о чем было известно достаточно давно. Связанная с ней гиперпродукция и гиперактивация пепсиногена, нарушение гастродуоденальной моторики, курение, прием целого ряда лекарственных препаратов, в первую очередь, нестероидных, противовоспалительных и глюкокортикостероидов и, безусловно, инфекция пилорического геликобактера, которая в настоящее время рассматривается как важнейший этиологический фактор язвенной болезни. Все эти факторы способны привести к развитию гастродуоденальной язвы в том случае, если их воздействие на слизистую оказывается сильнее факторов защиты. К важнейшим защитным факторам относятся: секреция желудочной слизи, которая располагается на поверхности слизистой оболочки; продукция гидрокарбонат-ионов и их обратная диффузия в слизистой оболочке, приводящая к нейтрализации свободных протонов, являющихся результатом диссоциации молекул соляной кислоты; регенераторный потенциал эпителиальных клеток; кровоток в слизистой оболочке желудка или двенадцатиперстной кишки и синтез цитопротекторных простагландинов.
Всё это необходимо учитывать для диагностики и лечения язвенной болезни. Тем не менее, цели терапии язвенной болезни хорошо очерчены уже давно. Это, конечно же, устранение болевого и диспепсического синдромов, заживление в контрольные сроки язвенных дефектов, максимально возможное удлинение периода ремиссии и профилактика обострений. С современных позиций этих целей невозможно достигнуть без реализации основного принципа медикаментозной терапии язвенной болезни, принципа эрадикации, предполагающего полное уничтожение всех вегетативных и кокковых форм этой бактерии в слизистой оболочке. При этом порог эрадикации, который на сегодня рекомендуется международными стандартами, должен быть не менее 80. Что это значит? Это не значит, что схема лечения, которая используется у конкретного пациента, должна обеспечить 80% или больше эрадикации бактерии Helicobacter Pylori, это значит, что в популяции, в которой используется та или иная схема или метод лечения, пациентов с полной эрадикацией должно быть не менее 80%. Достижение эрадикации существенно снижая частоту развития рецидивов язвенной болезни, не только улучшает качество жизни пациентов, но и значимо снижает затраты, связанные с лечением язвенной болезни.
Для проведения антихеликобактерной терапии необходимо учитывать целый ряд весьма важных особенностей. Прежде всего, должна быть правильная диагностика. Далее, необходимо преодолевать резистентность Helicobacter Pylori к антибактериальным препаратам, бороться с неэффективностью схем эрадикационной терапии, которая постепенно появляется, с побочными эффектами. И, разумеется, необходимо учитывать стоимость и экономичность лечения.
Для решения этих вопросов и были разработаны международные рекомендации, регламентирующие действия клиницистов при лечении язвенной болезни. Мы уже говорили об эффективности эрадикационных схем. Безусловно, эти схемы должны быть хорошо переносимыми, достаточно простыми в использовании и экономически оправданными. Еще на совещании Маастрихт-2 в 2000 году был определен спектр показаний, при которых необходимо проводить эрадикацию (в скобках указан уровень доказательности):
Длительность лечения. То, о чем уже давно на основе своего опыта и размышления говорили клиницисты, нашло отражение в рекомендациях Маастрихт-3. Отмечено, что 14-дневная эрадикационная терапия оказывается примерно на 12% более эффективной, чем 7-дневные схемы лечения. Поэтому сегодня мы можем рекомендовать пролонгацию эрадикационной терапии хотя бы до 12-14 дней. Обращает на себя внимание, что во всех схемах в качестве краеугольного камня лечения используются ингибиторы протонной помпы. Это связано с определенными фармакодинамическими особенностями данной группы препаратов. В частности, in vitro доказана определенная, хотя и не очень выраженная собственная активность ингибиторов протонной помпы, бактерицидной в отношении Helicobacter Pylori. Она разнится среди препаратов данной группы. Значительно более важно то, что все ингибиторы протонной помпы, поднимая интрагастральный pH, создают лучшие условия для действия антибактериальных компонентов эрадикационных схем: амоксициллина, кларитрамицина, которые оказываются значительно более устойчивыми в среде с такими значениями pH и более длительно действуют. Увеличение pH от 2 до 7 единиц увеличивает период полураспада амоксициллина в 11 раз, кларитрамицина – в 200 раз. Конечно же, это повышает эффективность такой комбинации. Важно и другое, при таких значениях pH начинается активное размножение Helicobacter Pylori, а именно на делящиеся бактерии действуют антибактериальные компоненты эрадикационной схемы. И поэтому в сочетании с антибактериальными компонентами ингибиторы протонной помпы оказываются необходимыми для проведения эрадикационной терапии. Необходимы они и в последующем, поскольку они нивелируют действие другого важнейшего фактора агрессии в отношении гастродуоденальной слизистой, соляной кислоты. Снижая уровень желудочной кислотности, ингибиторы протонной помпы способствуют уменьшению действия этого повреждающего фактора на гастродуоденальную слизистую. Именно поэтому необходимо продолжать монотерапию ингибиторами протонной помпы после завершения курса эрадикационной терапии, чтобы обеспечить адекватную эпителизацию слизистой оболочки.
Возникает вопрос: какой ингибитор протонной помпы выбрать из имеющегося на сегодняшний день широкого спектра препаратов этой группы? Мне хотелось бы обратить ваше внимание на то, что по данным большинства крупных независимых международных исследований, у нас имеется несколько ингибиторов протонной помпы, которые по сравнению с другими обладают значительно более выраженным и более длительным антисекреторным эффектом. Препаратом с максимальной выраженностью антисекреторного эффекта в тех дозировках, в которых он применяется, считается эзомепразол (нексиум), представляющий собой оптический изомер омепразола. При сравнении с другими ингибиторами протонной помпы данный препарат демонстрирует значительно более длительный и выраженный антисекреторный эффект. Важным является и то, что эзомепразол характеризуется максимальной площадью под кривой «концентрация-время», которая количественно характеризует степень выраженности этого антисекреторного эффекта. Имеет ли это какое-то значение? Да, безусловно, в целом ряде случаев это имеет значение. В частности, при проведении исследования на пациентах, страдающих язвенной болезнью двенадцатиперстной кишки, где сравнивались эзомепразол и омепразол, было показано, что 1-недельная тройная терапия с эзомепразолом обеспечивает столь высокий уровень подавления желудочной секреции, что оказывается возможным достигнуть всех целей лечения язвенной болезни без последующего 3-недельного приема ингибитора протонной помпы в виде монотерапии. Подобные результаты, являющиеся прямым следствием выраженного антисекреторного эффекта эзомепразола, были получены в большом количестве различных клинических исследований. В частности, в исследованиях PAIR PROTOCOL и ITT сравнивали эзомепразол с пантопразолом. По результатам этих исследований, в группе эзомепразола отмечался значительно более выраженный процент эрадикации, чем в группе пантопразола. По данным мета-анализа, в котором сравнивалась эффективность тройной схемы терапии на основе эзомепразола и других ингибиторов протонной помпы, однократный прием эзомепразола в дозе 40 мг оказался не менее эффективным, чем двукратный по 20 мг. Несмотря на то, что при двукратном приеме отмечалось тенденция к более выраженным конечным результатам, эти данные были недостоверны, и можно говорить о том, что однократный прием 40 мг эзомепразола оказывается вполне достаточным. И что наиболее важно, побочные эффекты при приеме данной схемы встречались значительно реже, чем при приеме схем с другими ингибиторами протонной помпы.
Каковы же правила применения противоязвенной антибактериальной терапии? Если по окончании терапии не проходит полного излечения, не возникает эрадикации Helicobacter Pylori, не рекомендуется повторять эту схему, так как, скорее всего, мы имеем дело с антибиотикорезистентным штаммом Helicobacter Pylori, и требуется сразу переводить пациента на другую схему. Если применение одной, а затем и другой схемы лечения не приводит к эрадикации, следует определить чувствительность штамма Helicobacter Pylori к антибиотикам, включенным в данные схемы, для того, чтобы выбрать одну из резервных схем. Появление бактерии в организме больного спустя год после лечения расценивается как рецидив инфекции, а не реинфекция, и требует назначения более эффективной резервной эрадикационной схемы.
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ И ПРОФИЛАКТИКА ОБОСТРЕНИЙ И ОСЛОЖНЕНИЙ ЯЗВЕННОЙ БОЛЕЗНИ
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
В статье кратко изложены современные представления о патогенезе язвенной болезни желудка и двенадцатиперстной кишки. Подчеркивается необходимость эрадикации инфекции Helicobacter pylori с целью предотвращения рецидивов язв и развития осложнений, в том числе язвенных кровотечений. Приведены схемы медикаментозной терапии и дана сравнительная оценка различных препаратов, применяемых при язвенной болезни.
The paper briefly outlines recent views of the pathogenesis of peptic ulcer, underlines the need for eradication of Helicobacter pylori infection to prevent recurrent ulcers and complications, including ulceratve hemorrhage, gives drug regimens and comparatively evaluates various drugs used in peptic ulcer.
Главный гастроэнтеролог Минздрава России проф. П.Я. Григорьев, РГМУ
Prof. P.Ya. Grigoryev, Russian State Medical University, Head Gastroenterologist, Ministry of Health of the Russian Federation
По данным регистарации заболеваемости каждый 10-й взрослый житель России страдает тем или иным заболеванием органов пищеварения. В некоторых регионах заболеваемость существенно превосходит средние показатели по стране. Особенно широко и повсеместно распространены среди взрослого и даже детского населения язвенная болезнь (ЯБ) и сопутствующий ей хронический активный гастродуоденит (ХАГД). Из числа больных ЯБ, находящихся под диспансерным наблюдением, каждый 9-й поступает в стационар в связи с возникающими осложнениями (язвенное кровотечение, перфорация язвы и др.), по поводу которых по жизненным показаниям большинству пациентов выполняют операцию.
От осложнений, связанных с неадекватным медикаментозным лечением больных ЯБ, в России ежегодно умирают около 6000 человек трудоспособного возраста.
Более 100 лет врачи были уверены, что ЯБ возникает от сресса, в результате нарушений режима питания, курения, приема крепких алкогольных напитков и под влиянием отягощенной наследственности. Позже было установлено, что язвы в слизистой оболочке (СО) желудка и двенадцатиперстной кишки образуются в результате преобладания агрессивных факторов (в основном соляной кислоты и пепсина) над факторами защиты гастродуоденальной СО (секреция слизи и бикарбонатов, локальный синтез простагландинов, достаточная регенерация покровного эпителия, сохранное кровоснабжение и др.). В действительности же оказалось, что усиление эндогенных факторов агрессии (избыточное кислотообразование) и ослабление резистентности гастродуоденальной СО (гастрит, дуоденит) обусловлены заселением желудка и двенадцатиперстной кишки спиралевидными бактериями, получившими название Helicobacter pylori (HP). Теперь стало ясно, что основным принципом медикаментозной терапии ЯБ желудка (ЯБЖ) и ЯБ двенадцатиперстной кишки (ЯБДПК) должно быть обязательное использование препаратов с антикислотной и антибактериальной (антихеликобактерной) активностью. Кроме того, было установлено, что без уничтожения (эрадикации) инфекции HP не наступает полной и стойкой ремиссии ЯБ.
К факторам, затрудняющим устранение Нр-инфекции СО желудка и двенадцатиперстной кишки, относят: невыполнение больным предписаний врача по режиму приема лекарств, развитие резистентности Нр к используемому препарату, курение, значительную выраженность воспалительного процесса в гастродуоденальной СО и неадекватную комбинацию лекарственных средств, используемую для эрадикации HP.
Установлено, что под влиянием современного антикислотного препарата, применяемого в адекватной дозе, купируются симптомы болезни, в короткие сроки рубцуются язвы, ослабляется побочное действие антибактериальных препаратов, но сохраняются активность и инфицированность СО хеликобактериями, а эрадикация HP с помощью адекватной комбинации медикаментозных средств обеспечивает безрецидивное течение ЯБ, регрессию гастрита и дуоденита, а также профилактику лимфомы и рака желудка.
Антикислотные препараты
Программа лечения больных язвенной болезнью
Программа лечения больных ЯБ, ассоциированной с Нр, включает:
| 1. КСВ по 120 мг 4 раза в день. + метронидазол по 250 мг 4 раза в день + тетрациклин по 0,5 г 4 раза в день. Курс лечения 14 дней. |
Язвенная болезнь
Общая информация
Краткое описание
Одобрено Научно-практическим Советом Минздрава РФ
Язвенная болезнь (ЯБ) представляет собой хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, ведущим проявлением которого служит образование дефекта (язвы) в стенке желудка и двенадцатиперстной кишки.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Общепринятой классификации ЯБ не существует. Прежде всего, в зависимости от наличия или отсутствия инфекции Н. pylori выделяют ЯБ, ассоциированную и не ассоциированную с инфекцией Н. pylori. Последнюю форму иногда также называют идиопатической. Также различают ЯБ как самостоятельное заболевание (эссенциальная язвенная болезнь) и симптоматические язвы желудка и двенадцатиперстной кишки (лекарственные, «стрессовые», при эндокринной патологии, при других хронических заболеваниях внутренних органов), которые возникают на фоне других заболеваний и по механизмам своего развития связаны с особыми этиологическими и патогенетическими факторами.
Этиология и патогенез
Агрессивное звено язвообразования включает в себя увеличение массы обкладочных клеток (часто наследственно обусловленное), гиперпродукцию гастрина, нарушение нервной и гуморальной регуляции желудочного кислотовыделения, повышение выработки пепсиногена и пепсина, нарушение гастродуоденальной моторики (задержка или, наоборот, ускорение эвакуации из желудка, обсеменение слизистой оболочки желудка микроорганизмами Helicobacter pylori (H. pylori).
Решающая роль в развитии ЯБ в настоящее время отводится микроорганизмам H. pylori, обнаруженным в 1983 г. австралийскими учеными Б. Маршаллом (B. Marshall) и Дж.Уорреном (J. Warren).
Обсеменение слизистой оболочки желудка Н. pylori сопровождается развитием поверхностного антрального гастрита и дуоденита и ведет к повышению уровня гастрина с последующим усилением секреции соляной кислоты. Избыточное количество соляной кислоты, попадая в просвет двенадцатиперстной кишки, в условиях относительного дефицита панкреатических бикарбонатов способствует прогрессированию дуоденита и, кроме того, обусловливает появление в двенадцатиперстной кишке участков желудочной метаплазии (перестройки эпителия дуоденальной слизистой оболочки по желудочному типу), которые быстро заселяются Н. pylori. В дальнейшем при неблагоприятном течении, особенно при наличии дополнительных этиологических факторов (наследственная предрасположенность, 0(I) группа крови, курение, нервно-психические стрессы и др.) в участках метаплазированной слизистой оболочки формируется язвенный дефект.
Эпидемиология
В последние годы отмечена тенденция к снижению госпитализации пациентов с неосложненными формами ЯБ как в зарубежных странах [6], так и в России. Анализ частоты и распространенности ЯБ в Российской Федерации, по статистическим данным Министерства здравоохранения РФ, за период с 2006 по 2017 г. заболеваемость ЯБ снизилась со 128,7 до 79,5 на 100 000 населения [7, 8]. В то же время во всем мире отмечено увеличение частоты осложнений ЯБ (кровотечений, перфорации), что обусловливается растущим приемом НПВП [6]. В Великобритании от осложнений язвенных поражений желудка и двенадцатиперстной кишки, связанных с приемом НПВП, ежегодно погибает более 2000 пациентов, в США – более 16500 пациентов [9].
Клиническая картина
Cимптомы, течение
Ведущим симптомом обострения ЯБ являются боли в подложечной области, которые могут иррадиировать в левую половину грудной клетки и левую лопатку, грудной или поясничный отдел позвоночника, Боли возникают сразу после приема пищи (при язвах кардиального и субкардиального отделов желудка), через полчаса-час после еды (при язвах тела желудка). При язвах пилорического канала и луковицы двенадцатиперстной кишки обычно наблюдаются поздние боли (через 2-3 часа после еды), «голодные» боли, возникающие натощак и проходящие после приема пищи, а также ночные боли, Боли проходят после приема антисекреторных и антацидных препаратов [5].
Клинические симптомы, наблюдаемые при обострении язвенной болезни, не являются патогномоничными и могут встречаться при других заболеваниях (например, хроническом гастрите и дуодените с синдромом функциональной диспепсии), поэтому диагноз ЯБ должен обязательно подтверждаться инструментальными методами исследования.
Типичными для ЯБ являются сезонные (весной и осенью) периоды усиления болей и диспепсических симптомов.
Язвенное кровотечение наблюдается у 15-20% пациентов с ЯБ. Факторами риска его возникновения служат прием ацетилсалициловой кислоты и НПВП, инфекция Н. pylori и размеры язв >1 cм [6]. Язвенное кровотечение проявляется рвотой содержимым типа «кофейной гущи» (гематемезис) или черным дегтеобразным стулом (мелена). При массивном кровотечении и невысокой секреции соляной кислоты, а также локализации язвы в кардиальном отделе желудка в рвотных массах может отмечаться примесь неизмененной крови. Иногда на первое место в клинической картине язвенного кровотечения выступают общие жалобы (слабость, потеря сознания, снижение артериального давления, тахикардия), тогда как мелена может появиться лишь спустя несколько часов.
Под пенетрацией понимают проникновение язвы желудка или двенадцатиперстной кишки в окружающие ткани: поджелудочную железу, малый сальник, желчный пузырь и общий желчный проток. При пенетрации язвы возникают упорные боли, которые теряют прежнюю связь с приемом пищи, повышается температура тела, в анализах крови выявляется повышение СОЭ. Наличие пенетрации язвы подтверждается рентгенологически и эндоскопически.
Стеноз привратника формируется обычно после рубцевания язв, расположенных в пилорическом канале или начальной части двенадцатиперстной кишки. Нередко развитию данного осложнения способствует операция ушивания прободной язвы данной области. Наиболее характерными клиническими симптомами стеноза привратника являются рвота пищей, съеденной накануне, а также отрыжка с запахом сероводорода. При пальпации живота в подложечной области можно выявить «поздний шум плеска» (симптом Василенко), у худых пациентов становится иногда видимой перистальтика желудка. При декомпенсированном стенозе привратника может прогрессировать истощение пациентов, присоединяются электролитные нарушения.
Определенные особенности клинической картины присущи симптоматическим язвам, возникающим на фоне других заболеваний или при приеме лекарственных препаратов.
Диагностика
3) инструментального обследования (обнаружение язвенного дефекта при эндоскопическом и рентгенологическом исследовании желудка и двенадцатиперстной кишки)
Характерные для пациентов с ЯБ жалобы и данные анамнеза указаны в подразделе Клиническая картина.
Характерные для пациентов с ЯБ данные физикального обследования приведены в подразделе Клиническая картина.
Комментарии: Клинический анализ крови при неосложненном течении ЯБ чаще всего остается без существенных изменений, но может обнаруживаться и анемия, свидетельствующая о явных или скрытых кровотечениях.
Комментарии: Патогенез гастродуоденальных язв при синдроме Золлингера-Эллисона связан с резкой гиперсекрецией соляной кислоты в результате наличия у пациентов гастринпродуцирующей опухоли (чаще всего в поджелудочной железе). Эти язвы обычно бывают множественными, локализуются не только в желудке и двенадцатиперстной кишке, но и в тощей кишке, а иногда и пищеводе, протекают с выраженным болевым синдромом, упорной диареей. При обследовании таких пациентов отмечается резко повышенный уровень желудочного кислотовыделения (особенно в базальных условиях), определяется увеличенное содержание сывороточного гастрина (в 3-4 раза по сравнению с нормой). В распознавании синдрома Золлингера-Эллисона помогают провокационные тесты (с секретином, глюкагоном), ультразвуковое исследование и КТ поджелудочной железы, эндоскопическое ультразвуковое исследование.
Комментарии: Плановое эндоскопическое исследование подтверждает наличие язвенного дефекта, уточняет его локализацию, форму, размеры, глубину, состояние дна и краев язвы, позволяет выявить признаки пенетрации, рубцовой деформации и стенозирования просвета органа. Плановое эндоскопическое исследование дает возможность обнаружить другие сопутствующие изменения слизистой оболочки и определить нарушения гастродуоденальной моторики. Для оценки стадии язвенного процесса (обострение, заживление, рубцевание) целесообразно использовать общепринятую классификации Sakita и Miwa.
Пациентам с язвой двенадцатиперстной кишки рекомендуется выполнить контрольное эндоскопическое исследование в тех случаях, если сохраняется отчетливая клиническая симптоматика, несмотря на проведенное лечение, для исключения рефрактерной язвенной болезни и непептической этиологии язвы.
В настоящее время к рентгенологическому исследованию с целью диагностики ЯБ прибегают не столь часто, как раньше. Его применяют в тех случаях, когда по каким-то причинам (например, наличие противопоказаний) не удается провести эндоскопическое исследование, когда с целью дифференциального диагноза с инфильтративно-язвенной формой рака необходимо оценить перистальтику стенки желудка, когда нужно оценить характер эвакуации из желудка.
Комментарии: Данный метод позволяет определить наличие свободного газа в брюшной полости, объем и характер выпота, локализовать патологические изменения, в том числе определить расположение перфорационного отверстия.
Для контроля эрадикации, который проводят через 4-6 недель после окончания эрадикационной терапии, лучше всего применять 13 С-уреазный дыхательный тест или определение антигена Н.pylori в кале. Во избежание ложноотрицательных результатов прием ингибиторов протонного насоса (ИПН) необходимо прекратить за 2 недели до предполагаемого контрольного исследования. Кроме того, отрицательный результат исследования на инфекцию Н. pylori должен быть обязательно подтвержден другим методом диагностики.
Лечение
Пациенты с неосложненным течением ЯБ подлежат консервативному лечению. В большинстве случаев оно проводится амбулаторно. Однако при выраженном болевом синдроме, высоком риске развитии осложнений (например, большие и гигантские размеры язв), необходимости дообследования с целью верификации диагноза (например, при неясном характер язвенного поражения желудка), тяжелых сопутствующих заболеваниях целесообразна госпитализация пациентов.
Следует отдавать предпочтение продуктам, обладающим выраженными буферными свойствами (т.е. способностью связывать и нейтрализовывать соляную кислоту). К ним относятся мясо и рыба (отварные или приготовленные на пару), яйца, молоко и молочные продукты). Разрешаются также макаронные изделия, черствый белый хлеб, сухой бисквит и сухое печенье, молочные и вегетарианские супы. Овощи (картофель, морковь, кабачки, цветная капуста) можно готовить тушеными или в виде пюре и паровых суфле. В пищевой рацион можно включать каши, кисели из сладких сортов ягод, муссы, желе, сырые тертые и печеные яблоки, какао с молоком, некрепкий чай.
Нужно помнить и о таких простых, но в то же время важных рекомендациях, как необходимость принимать пищу в спокойной обстановке, не спеша, сидя, тщательно прожевывать пищу. Это способствует лучшему пропитыванию пищи слюной, буферные возможности которой являются достаточно выраженными.
Лечение язвенной болезни двенадцатиперстной кишки СУКРАТ-ГЕЛЕМ
Почему имеющиеся блокаторы желудочной секреции недостаточно эффективны? В чем преимущество цитопротективных препаратов в форме геля? Исходя из современной концепции ульцерогенеза, терапия больных язвенной болезнью основывается либо на применении препа
Почему имеющиеся блокаторы желудочной секреции недостаточно эффективны?
В чем преимущество цитопротективных препаратов в форме геля?
Исходя из современной концепции ульцерогенеза, терапия больных язвенной болезнью основывается либо на применении препаратов, направленных на подавление агрессивных факторов, способствующих язвообразованию, либо на использовании лекарственных средств, повышающих защитные свойства слизистой оболочки.
Одним из недостатков различных блокаторов желудочной секреции является кратковременный лечебный эффект, наблюдающийся лишь в период приема препарата. После отмены препарата одной из главных причин рецидивов заболевания является восстанавливающаяся кислотопродуцирующая функция желудка.
На этом основании весьма перспективными в лечении язвенной болезни можно считать цитопротективные препараты, основным механизмом действия которых является повышение защитных свойств слизистой оболочки желудка и двенадцатиперстной кишки. Из общего многообразия лекарственных средств, обладающих цитопротективным эффектом, наибольшее распространение получили препараты типа сукральфата (вентер, алсукрал, антепсин и т. д.).
 |  |
| Рисунок 1. Слизистая оболочка желудка до приема сукрат-геля | Рисунок 2. Слизистая оболочка желудка через 20 мин после приема сукрат-геля |
Известно, что максимальный терапевтический эффект препаратов на основе сукральфата достигается при суточной дозе в 4 г; прием лекарства осуществляется четыре раза в день. Итальянской фирмой Lisapharma разработана новая форма сукральфата в виде суспензии геля. Одной из отличительных особенностей нового препарата является повышенная адгезия как к изъязвленной, так и к неизъязвленной слизистой оболочке, что позволяет сократить периодичность приема и суточную дозу препарата, не снижая терапевтического эффекта.
Основные показания к применению сукрат-геля — язвенная болезнь желудка и двенадцатиперстной кишки, симптоматические гастродуоденальные эрозии и язвы, острые и хронические гастриты, в том числе обусловленные приемом нестероидных противовоспалительных препаратов, рефлюкс-эзофагит, пептическая язва гастроэнтероанастомоза, а также профилактика рецидивов вышеуказанной патологии.
Целью исследования стало изучение клинической эффективности сукрат-геля в период обострения язвенной болезни двенадцатиперстной кишки (ЯБДК).
В условиях стационара проведено обследование и лечение сукрат-гелем 13 больных (10 мужчин и 3 женщины) с неосложненной формой язвенной болезни двенадцатиперстной кишки. Возраст больных от 18 до 62 лет (средний возраст 39 лет). Больные получали по одному пакетику сукрат-геля (в одном пакетике объемом в 5 мл содержится 1 г сукральфата геля) 2 раза в день за час до еды.
 |  |
| Рисунок 3. Слизистая оболочка желудка через 1 ч после приема сукрат-геля | Рисунок 4. Луковица двенадцатиперстной кишки через 5 ч после приема сукрат-геля |
Контрольную группу составили 20 больных ЯБДК (14 мужчин и 6 женщин), которые получали вентер по 1 г в сутки. Возраст больных — от 20 до 58 лет (средний возраст — 38 лет).
До начала лечения сукрат-гелем у всех больных отмечались различные диспепсические расстройства, чаще в виде тошноты и изжоги; у 12 из 13 пациентов наблюдались различной интенсивности и продолжительности боли в эпигастральной и/или пилородуоденальной области. В контрольной группе диспепсические расстройства выявлены у 18 пациентов, а болевой синдром был отмечен у 16 из 20 больных.
До начала лечения всем больным проводили эндоскопическое исследование пищевода, желудка и двенадцатиперстной кишки.
Размеры язв двенадцатиперстной кишки (все язвы локализировались в луковице) при лечении сукрат-гелем — от 0,3 см до 1,0 см (учитывался наибольший размер язв).
Средний диаметр язв составил 0,6 см. Размеры язв у пациентов контрольной группы колебались от 0,3 см до 1,1 см (в среднем 0,5 см).
Первое контрольное эндоскопическое исследование верхних отделов пищеварительного тракта проводилось спустя три недели после начала лечения, затем через каждые семь дней.
У всех больных до начала лечения проведено исследование кислотопродуцирующей функции желудка с помощью внутрижелудочной рН-метрии. С целью изучения влияния сукрат-геля на рН желудка в базальную фазу желудочной секреции больные получали 1 пакетик препарата с последующим исследованием внутрижелудочного рН в течение часа.
Исследование показало, что у большинства больных диспепсические расстройства на фоне лечения сукрат-гелем купировались в течение 2-8 дней, а при приеме вентера этот срок составлял от 3 до 10 дней.
При оценке результатов лечения больных также учитывалось, когда исчезли боли и произошло заживление язв (см. табл. 1).
Таблица 1. Частота заживления язв двенадцатиперстной кишки при лечении сукрат-гелем и вентером
| Лечение | Количество больных | Сроки заживления язв | ||
| Через три недели | Через четыре недели | Через пять недель | ||
| Сукрат-гель | 13 | у 12 из 13 | у 13 из 13 | — |
| Вентер | 20 | у 17 из 20 | у 19 из 20 | у 20 из 20 |
На фоне лечения сукрат-гелем у всех больных исчезли боли (в среднем за 5 дней), в то время как у одного больного из контрольной группы они сохранялись на протяжении 4 недель.
Как видно из таблицы, частота заживления язв двенадцатиперстной кишки через три недели при лечении сукрат-гелем составляла 92%, а при лечении вентером — 85%. Обращает на себя внимание тот факт, что заживление язв при лечении сукрат-гелем протекало несколько быстрее, чем рубцевание язв при лечении вентером.
Исследование кислотообразующей функции желудка показало, что как сукрат-гель, так и вентер не оказывали влияния на изменение внутрижелудочного рН. Заживление язв луковицы двенадцатиперстной кишки не зависело от уровня базальной и стимулированной кислотности желудочного сока.
Побочных эффектов в отмеченные сроки лечения сукрат-гелем в данной группе больных не отмечено. Не выявлено также изменений в клинических и биохимических анализах крови.
Таким образом, проведенные исследования указывают, что сукрат-гель у больных язвенной болезнью двенадцатиперстной кишки достаточно эффективно купирует боли и диспепсические расстройства, а также способствует заживлению язвенных дефектов.
Механизм действия сукральфата еще окончательно не выяснен. Однако имеются многочисленные доказательства цитопротективного эффекта, оказываемого сукральфатом, в результате влияния его на биосинтез простагландинов в слизистой оболочке.
Исследования, проведенные в Центральном НИИ гастроэнтерологии, показали, что у больных язвенной болезнью в период обострения заболевания значительно снижены процессы эндогенного биосинтеза простагландинов. В частности, отмечено существенное уменьшение (более чем в два раза) содержания простагландинов групп Е и F2 в биоптатах слизистой оболочки, полученных непосредственно из краев язв, по сравнению с контрольной группой, а также уменьшение их количества в желудочном соке (в среднем на 50–70%). На фоне лечения сукральфатом был отмечен существенный рост уровня простагландинов, особенно групп Е и F2, в слизистой оболочке, полученной как из области заживления язвы, так и из непораженной слизистой [1].
Следует также отметить, что клинический эффект при лечении больных сукрат-гелем получен при суточной дозе сукральфата в два раза меньшей по сравнению с вентером. Это объясняется физико-химическими особенностями препарата, выпускаемого в виде геля [2, 3]. С одной стороны, препарат в такой форме обладает большей однородностью со слизью, покрывающей слизистую оболочку, и хорошо смешивается с ней. С другой стороны, сукрат-гель обладает выраженными адгезивными свойствами, что позволяет ему более прочно и на более длительное время фиксироваться не только в области кратера язвенного дефекта, но и на окружающей слизистой оболочке (рис. 1–4).
Последние исследования доказали, что сукрат-гель обладает широким спектром. В частности, было установлено, что сукральфат ингибирует активность пепсина желудочного сока и защищает слизистую оболочку от его пептического действия, а также обладает способностью снижать ульцерогенный эффект при приеме ацетилсалициловой кислоты и раздражающее действие желчных кислот на слизистую оболочку. Интересны сведения, указывающие на улучшение микроциркуляции в слизистой оболочке при лечении сукральфатом, что способствует активизации трофических процессов и в конечном итоге приводит к ускорению процессов регенерации.
Таким образом, изученные механизмы действия сукрат-геля не без основания позволяют считать его одним из перспективных противоязвенных препаратов цитопротективного ряда. Возможность осуществлять прием сукрат-геля два раза в сутки без снижения терапевтической эффективности делает его препаратом выбора при лечении неосложненной формы язвенной болезни двенадцатиперстной кишки. Отсутствие побочных эффектов и удобство приема позволяют проводить лечение и в амбулаторных условиях.
Особенности лечения язвенной болезни у пожилых и старых
Язвенная болезнь в России, по статистическим сводкам, остается основной гастроэнтерологической нозологией, поэтому и вопросы этиопатогенеза, и вопросы лечения будут оставаться приоритетными в ближайшие годы. Язва у лиц пожилого и старческого возраста им
Язвенная болезнь в России, по статистическим сводкам, остается основной гастроэнтерологической нозологией, поэтому и вопросы этиопатогенеза, и вопросы лечения будут оставаться приоритетными в ближайшие годы.
Язва у лиц пожилого и старческого возраста имеет свои особенности. Так, изменяется трофика слизистой (С. А. Чорбинская, 1996), в результате чего язвы у пожилых и старых больше по размерам, медленнее заживают, более склонны к осложнениям и малигнизации. Если говорить о лечении, то у пожилых и старых метаболизм лекарственных препаратов становится более медленным и обычно принятые дозы препаратов создают большую терапевтическую концентрацию и медленнее элиминируют, что требует для этих больных подбора специальных схем лечения и корректировки доз фармпрепаратов.
Этиология язвенной болезни по-прежнему остается неясной, а патогенез (ульцерогенез) язвы связывают с изменениями в соотношении местных факторов «агрессии и защиты», при этом агрессивные факторы, вне зависимости от их количественной характеристики, преобладают.
В последние 20 с лишним лет особенно активно изучается роль бактерий Helicobacter (Н.) pylori в патогенезе язвенной болезни, которые относятся к факторам агрессии, стимулируя синтез соляной кислоты. Получены также весьма веские данные, позволяющие думать об участии Н. pylori в хронизации язвы. Эпидемиологические данные последнего времени свидетельствуют, что 70–80% язв двенадцатиперстной кишки и около 60% язв желудка связаны с персистенцией Н. pylori. С 1994 г. в лечении язвенной болезни, ассоциированной с персистенцией Н. pylori, используется эрадикация Н. pylori, и положительные результаты эрадикации свидетельствуют о том, что язвенная болезнь изменяет характер своего течения (удлиняется ремиссия, болезнь изменяет тип своего течения, предупреждаются осложнения), так что эффективность эрадикации перестала вызывать сомнения.
Европейская ассоциация гастроэнтерологов (Маастрихт I, II, III — 1996, 2000, 2005 гг.) приняла и дала рекомендации о проведении эрадикационного лечения, внося в каждые рекомендации коррективы. Так, Маастрихт II внес особые положения, которые заключались в следующем:
Маастрихт III подтвердил целесообразность этих положений.
В последующие годы в России были проведены многоцентровые исследования (Москва, Ставрополь, Хабаровск), которые подтвердили первый пункт этих рекомендаций, свидетельствующий о достаточности только эрадикационного лечения для рубцевания язвы (О. Н. Минушкин, 2004; В. Д. Пасечников, С. А. Алексеенко и др.). Второе положение этих рекомендаций в отечественной литературе (за редким исключением) оценено не было.
Учитывая вышеизложенное, мы решили оценить эффективность различных схем эрадикации в зависимости от возраста больных, а также эффективность эрадикационного лечения пожилых и старых, используя меньшие, чем рекомендуется, дозы антибактериальных препаратов.
Работа состояла из двух частей. В первой части мы проанализировали результаты эрадикационного лечения 182 больных, страдавших Н. pylori-ассоциированной язвенной болезнью двенадцатиперстной кишки, разбив всех больных на три группы: 1-я группа — больные от 18 до 39 лет (71 человек); 2-я группа — больные от 40 до 60 лет (71 человек); 3-я группа — больные от 61 до 74 лет (40 человек).
Вторая часть работы заключалась в оценке эффективности эрадикационного лечения у больных пожилого и старческого возраста меньшими, чем рекомендуется, дозами антибактериальных препаратов.
С этой целью провели лечение 50 больных (20 мужчин и 30 женщин) язвенной болезнью двенадцатиперстной кишки в возрасте от 60 до 89 лет. Согласно Международной классификации населения по возрастным группам больные были разделены на две возрастные группы: 1-я группа (пожилые — от 60 до 74 лет) — 35 больных, средний возраст в этой группе составил 64,2 года; 2-я группа (старые — от 75 до 89 лет) — 15 человек, средний возраст — 76,6 года.
Критерием эффективности лечения служило достижение эрадикации Н. pylori.
Во втором разделе работы (исследование среди пожилых и старых) эрадикационное лечение включало из ИПП (омез 20 мг 2 раза), амоксициллин (хиконцил) 500 мг 2 раза, кларитромицин (фромилид, клацид) 250 мг 2 раза в течение 12 дней, т. е. больные получали половину рекомендованной дозы препаратов; продолжительность лечения составила 12 дней (рекомендации Маастрихта III).
Результаты исследования степени обсемененности Н. pylori в слизистой оболочке желудка у больных представлены на рисунках 1, 2.
 |
| Рисунок 1. Результаты изучения степени обсемененности Н. pylori в ПОЖ (%) |
Как следует из рисунка 1, исходно в ПОЖ у больных в 1 группе преобладала слабая и умеренная степени обсемененности Н. pylori; во 2-й и 3-й группах — умеренная степень, а слабая и выраженная степени обсемененности Н. pylori встречались с одинаковой частотой. Таким образом, степень обсемененности Н. pylori в ПОЖ не зависела от возраста.
Как видно из рисунка 2, исходно в теле желудка у больных в 1, 2 и 3-й группах преобладала слабая степень обсемененности Н. pylori, а умеренная и выраженная степени обсемененности Н. pylori встречались с одинаковой частотой в 1-й и 2-й группах, а в 3-й группе отсутствовала выраженная степень обсемененности. Таким образом, интенсивность обсемененности слизистой Н. pylori в теле желудка у пожилых была умеренной и слабой.
 |
| Рисунок 2. Результаты изучения степени обсемененности Н. pylori в теле желудка (%) |
У больных изучали также морфологические формы хронического гастрита в каждой группе. Полученные результаты представлены на рисунках 3, 4.
 |
| Рисунок 3. Результаты изучения частоты встречаемости разных форм хронического гастрита в ПОЖ (%) |
Как видно из рисунка 3, в ПОЖ у больных всех возрастных групп соотношение частоты неатрофического и атрофического гастритов было одинаково.
Из рисунка 4 видно, что в теле желудка с возрастом увеличивалась частота атрофического гастрита.
 |
| Рисунок 4. Результаты изучения частоты встречаемости разных форм хронического гастрита в теле желудка (%) |
В зависимости от возраста у больных изучались показатели кислотной продукции, уровни гастрина и соматостатина в крови, результаты которых представлены в таблице.
Как следует из таблицы, в 1-й группе преобладала гиперацидность и реже встречалась нормацидность, во 2-й группе нормацидность встречалась в 2 раза чаще, чем гиперацидность, а в 3-й группе преобладала нормацидность. Во всех трех группах отмечена гипергастринемия, которая с возрастом не изменялась, а уровень соматостатина в крови с возрастом уменьшался.
 |
| Рисунок 5. Результаты оценки эрадикационной схемы «ИПП+кларитромицин + амоксициллин» |
Таким образом, в формально морфологическом и функциональном отношении все три группы мало отличались. Исключение составила 3-я группа, в которой преобладала нормацидность.
Критерием эффективности лечения было достижение эрадикации Н. pylori в слизистой оболочке. Так как разделение по возрастным группам было осуществлено в процессе анализа влияния возраста на результаты эрадикации, то общая эффективность эрадикации по смешанным группам составила от 82 до 90%. Характеризуя больший или меньший процент эрадикации, мы анализировали результаты успеха по входящим в эрадикационную схему компонентам. Больший процент эрадикации показали больные, в схему лечения которых входил нексиум (90–94%). Мы думаем, что это связано с быстрым началом блокирующего секрецию эффекта и равномерным распределением концентрации препарата в течение суток.
 |
| Рисунок 6. Результаты оценки эрадикационной схемы «ИПП + кларитромицин + тинидазол» |
Дальнейший анализ осуществлялся в зависимости от возраста больных. Результаты эрадикации по возрастным группам представлены на рисунках 5–8.
Как следует из рисунка 5, после курса эрадикационной терапии данной схемы эрадикация Н. pylori была достигнута в 100% случаев у больных 3-й группы, в 90% случаев — у пациентов 1-й группы и в 87% случаев — у пациентов 2-й группы. Побочные реакции, проявлявшиеся в виде послабления стула, тошноты, ощущения горечи во рту, метеоризма, отмечались у 20% больных; симптомы были слабые и не требовали отмены препарата.
 |
| Рисунок 7. Результаты оценки эрадикационной схемы «ИПП + кларитромицин + фуразолидон» |
Согласно представленным данным (рис. 6), эрадикация Н. pylori была достигнута в 100% случаев у больных 3-й группы, в 90% случаев — у больных 2-й группы, и в 87% случаев — у больных 1-й группы. Переносимость препаратов была хорошая. Побочные реакции, зафиксированные у 28% больных (чувство горечи во рту, обложенность языка, тошнота), легко переносились и не требовали отмены препарата.
Как видно из рисунка 7, после курса терапии данной схемы эрадикация Н. pylori была достигнута в 100% случаев у больных 2-й и 3-й групп и в 90% случаев — у больных 1-й группы. Побочные реакции, отмеченные в 15% случаев, были невыраженные и не требовали отмены препарата.
 |
| Рисунок 8. Результаты оценки эрадикационной схемы «ИПП + кларитромицин + викрам» |
Как следует из рисунка 8, после курса терапии данной схемой эрадикация Н. pylori была достигнута в 100% случаев у пациентов 1-й и 3-й групп и в 87% случаев — у пациентов 2-й группы. Переносимость препаратов хорошая, побочные эффекты, отмеченные у пациентов во 2-й группе, не потребовали отмены препаратов.
Когда проводится лечение вообще и эрадикационное лечение в частности, мы получаем усредненные показатели результатов по группе в целом. Общий процент успеха может быть связан с разными обстоятельствами: активность и распространенность процесса, чувствительность возбудителя к избранному антибиотику, состояние иммунной системы, возраст и многие другие факторы. В данной ситуации мы получили средние показатели, которые характеризовали успех лечения в группе в целом. Затем мы разделили больных по возрастным группам, причем выделили группу пожилых и старых, которые в формально морфологическом и функциональном отношении не отличались от других возрастных групп и получали такую же терапию, но результат эрадикации у них составил 100% — это в данной ситуации говорит о том, что основной успех был обусловлен возрастом больных, в котором метаболизм антибактериальных препаратов оказался таковым, что концентрация антибиотиков стала выше и общий эффект лечения выше.
Таким образом, данные позволяют говорить о том, что у пожилых и старых пациентов могут быть использованы меньшие дозы антибактериальных препаратов в схемах эрадикационного лечения.
Что касается результатов исследования эрадикационного лечения больных пожилого и старческого возраста, обследование перед лечением установило, что обсемененность слизистой антрально-пилорического отдела желудка преимущественно была умеренной и выраженной степени — в группе пожилых, а в группе старых — преимущественно умеренной — у 50% (слабой — у 20%, выраженной — у 30%). Эндоскопическая рН-метрия установила преимущественно нормацидность. Эффективность эрадикации составила 86%. Осложнений терапии, которые бы потребовали отмены лечения, не было. У 12% больных фиксировалось послабление стула и у 6% — тошнота, которые не потребовали изменения характера лечения.
Оценивая результаты лечения следует признать, что получен хороший результат эрадикационного лечения. Наши данные подтверждают особое положение, которое было выдвинуто рекомендациями Маастрихта II и подтверждено Маастрихтом III.
Общие выводы
Литература
О. Н. Минушкин, доктор медицинских наук, профессор
УНМЦ УД Президента РФ, Москва
Язвенная болезнь и беременность
Язвенная болезнь – многофакторное, хроническое, циклически протекающее заболевание, с разнообразной клинической картиной и изъязвлением слизистой оболочки желудка и двенадцатиперстной кишки в период обострения.
Язвенная болезнь встречается у одной из 4000 беременных. Возможно, что приводимые данные занижены, поскольку диагностика этого заболевания в период беременности немного затруднена. Однако, существует мнение о том, что риск развития язвенной болезни во время беременности существенно снижается.
Существует классификация язвенной болезни по форме:
и по локализации:
Согласно современным представлениям, ведущую роль в развитии заболевания играет спиралевидная бактерия Helicobacter pylori. 80-85% жителей России являются носителями хеликобактерий, но заболевают язвенной болезнью не все. Для развития заболевания необходимы дополнительные факторы:
У беременных с язвенной болезнью обострения наблюдаются чаще в 1 триместре, в весенне-осенний период, за 2-3 недели до родов и в раннем послеродовом периоде. Главный признак болезни – боли в эпигастральной и мезогастральной областях, связанные с приемом пищи. В некоторых случаях язва может протекать бессимптомно. Боли бывают «голодными», проходящими после приема пищи и, наоборот, возникающими после приема пищи, в зависимости от локализации язвы. Болевой синдром может сопровождаться изжогой, тошнотой, отрыжкой воздухом или съеденной пищей, рвотой. Следует учитывать большую вероятность развития железодефицитной анемии, нарушений стула в виде запоров или диареи.
Самое грозное осложнение язвенной болезни – желудочно-кишечное кровотечение. В случае появления кровотечения резко повышается риск гибели плода и развития осложнений у матери. Как правило, желудочно-кишечное кровотечение является показанием для экстренного хирургического вмешательства. Иногда именно кровотечение является первым проявлением так называемых «немых» или бессимптомных язв. Классическими признаками желудочно-кишечного кровотечения может быть рвота с примесью крови темного цвета («кофейной гущи»), головокружение, обмороки, бледность кожи. Затем может появиться гипотония, неоформленный стул темного, почти черного цвета. В настоящее время подобные грозные осложнения язвенной болезни во время беременности встречаются все реже, это связано и со своевременной диагностикой (независимо от срока беременности выполняется эзофагогастродуоденоскопия), и с хорошей информированностью о своем заболевании пациенток.
Женщины с язвенной болезнью желудка и двенадцатиперстной кишки во время беременности должны наблюдаться не только у акушера-гинеколога, но и у терапевта (гастроэнтеролога). В весенне-осенний период, при осложнении течения беременности развитием токсикоза, за 2 недели до родов и в раннем послеродовом периоде целесообразно проводить курс профилактической противоязвенной терапии. При назначении лечения обязательно учитывается возможное влияние препарата на плод и тонус матки. Медикаментозная терапия показана при отсутствии эффекта от соблюдения диеты 1-1б, включения так называемых «пищевых» антацидов, минеральных вод Ессентуки 4, 17, «Миргородская» и угрозе развития осложнений. Обострение язвенной болезни должно быть подтверждено клинически, а также лабораторными, эндоскопическими методами. Современный арсенал лекарственных средств включает в себя антациды (Гевискон, Ренни, Маалокс), во 2 триместре возможно использование ингибиторов протонной помпы (Лосек МАПС), спазмолитиков (Дротаверин, Но-шпа) и др. Критерием эффективности лечения является регресс болевого синдрома и явлений диспепсии, отрицательные результаты анализа кала на скрытую кровь, рубцевание язвы при эндоскопическом контроле. Эрадикация (полное уничтожение) хеликобактериоза во время беременности не проводится.
Информацию для Вас подготовила:
Регистрационный номер:
Торговое наименование:
Международное непатентованное или группировочное наименование:
Лекарственная форма:
Состав:
Описание
Круглые двояковыпуклые таблетки, покрытые оболочкой кремово-белого цвета, с надписью «gbr 152» выдавленной на одной стороне и графическим рисунком в виде квадрата с прерывистыми сторонами и закругленными углами выдавленным на другой.
Фармакотерапевтическая группа:
антисептическое кишечное и вяжущее средство.
Код АТХ:
Фармакологические свойства
Фармакодинамика
Противоязвенное средство с бактерицидной активностью в отношении Helicobacter pylori. Обладает также противовоспалительным и вяжущим действием. В кислой среде желудка осаждаются нерастворимые висмута оксихлорид и цитрат, образуются хелатные соединения с белковым субстратом в виде защитной пленки на поверхности язв и эрозий. Увеличивая синтез простагландина Е, образование слизи и секрецию гидрокарбоната, стимулирует активность цитопротекторных механизмов, повышает устойчивость слизистой оболочки желудочно-кишечного тракта к воздействию пепсина, соляной кислоты, ферментов и солей желчных кислот. Приводит к накоплению эпидермального фактора роста в зоне дефекта. Снижает активность пепсина.
Фармакокинетика
Висмута субцитрат практически не всасывается из желудочно-кишечного тракта. Выводится преимущественно с калом. Незначительное количество висмута, поступившее в плазму, выводится из организма почками.
Показания к применению
Язвенная болезнь желудка и двенадцатиперстной кишки в фазе обострения, в том числе ассоциированная с Helicobacter pylori.
Хронический гастрит и гастродуоденит в фазе обострения, в том числе ассоциированный с Helicobacter pylori.
Синдром раздражённого кишечника, протекающий преимущественно с симптомами диареи.
Функциональная диспепсия, не связанная с органическими заболеваниями желудочно-кишечного тракта.
Противопоказания
Декомпенсированная почечная недостаточность, беременность, лактация, индивидуальная непереносимость препарата, детский возраст до 4 лет.
Беременность и период лактации
Применение препарата Де-Нол® во время беременности и в период лактации противопоказано.
Способ применения и дозы
Взрослым и детям старше 12-ти лет препарат назначают по 1 таблетке 4 раза в сутки за 30 минут до приема пищи и на ночь или по 2 таблетки 2 раза в сутки за 30 минут до приема пищи.
Детям от 8 до 12 лет препарат назначают по 1 таблетке 2 раза в сутки за 30 минут до еды.
Детям от 4 до 8 лет назначают в дозе 8 мг/кг/сутки; в зависимости от массы тела ребенка назначают по 1-2 таблетки в сутки (соответственно, в 1-2 приема в день). При этом суточная доза должна быть наиболее близка к расчетной дозе (8 мг/кг/сутки).
Таблетки принимают за 30 мин до еды с небольшим количеством воды.
Продолжительность курса лечения 4-8 недель. В течение следующих 8 недель не следует применять препараты, содержащие висмут.
Для эрадикации Helicobacter pylori целесообразно применение Де-Нола в комбинации с другими антибактериальными средствами, обладающими антихеликобактерной активностью.
Побочное действие
Передозировка препарата
Передозировка препарата, вызванная длительным приёмом доз, превышающих рекомендуемые, может привести к нарушению функции почек. Эти симптомы полностью обратимы при отмене Де-Нола.
При появлении признаков отравления препаратом необходимо сделать промывание желудка, применить активированный уголь и солевые слабительные. В дальнейшем лечение должно быть симптоматическим. В случае нарушения функции почек, сопровождающегося высоким уровнем висмута в плазме крови, можно ввести хелатообразователи (Д-пеницилламин, унитиол). В случае выраженного нарушения функции почек показан гемодиализ.
Взаимодействие с другими лекарственными средствами
В течение получаса до и после приёма Де-Нола не рекомендуется применение внутрь других лекарственных средств, а также приём пищи и жидкости, в частности, антацидов, молока, фруктов и фруктовых соков. Это связано с тем, что они при одновременном приёме внутрь могут оказывать влияние на эффективность Де-Нола.
Совместное применение Де-Нола с тетрациклином уменьшает всасывание последнего.
Особые указания
Препарат не следует применять более 8 недель. Также не рекомендуется во время лечения превышать установленные суточные дозы для взрослых и детей. В период лечения Де-Нолом не следует применять другие препараты, содержащие висмут. По окончании курсового лечения препаратом в рекомендуемых дозах концентрация активного действующего вещества в плазме крови не превышает 3-5 8 мкг/л, а интоксикация наблюдается лишь при концентрации выше 100 мкг/л.
При применении Де-Нола возможно окрашивание кала в темный цвет вследствие образования сульфида висмута. Иногда отмечается незначительное потемнение языка.
Влияние на способность управлять транспортными средствами и механизмами
Данные о влиянии препарата Де-Нол® на способность управлять транспортными средствами и механизмами отсутствуют.
Форма выпуска
При производстве на АО «Р-Фарм», Россия, в инструкции по медицинскому применению указывают следующую информацию:
По 8 таблеток в блистере из фольги алюминиевой и ламинированного алюминиевой фольгой ПВХ.
При производстве на ЗАО «ЗиО-Здоровье», Россия, в инструкции по медицинскому применению указывают следующую информацию:
По 8 таблеток в блистере из фольги алюминиевой и фольги алюминиевой ламинированной.
При расфасовке на АО «ОРТАТ», Россия, в инструкции по медицинскому применению указывают следующую информацию:
По 8 таблеток в блистере из фольги алюминиевой и ламинированного алюминиевой фольгой ПВХ.
Для всех производителей, осуществляющих вторичную упаковку, в инструкции по медицинскому применению указывают:
По 4, 7 или 14 блистеров вместе с инструкцией по применению в картонной пачке.
Условия хранения
Хранить при температуре не выше 25°C.
Хранить в недоступном для детей месте.
Срок годности
4 года. Не применять по истечении срока годности, указанного на упаковке
Условия отпуска из аптек
Владелец регистрационного удостоверения
ООО «Астеллас Фарма Продакшен», Россия 109147, г. Москва, ул. Марксистская, д. 16
При производстве на АО «Р-Фарм», Россия, в инструкции по медицинскому применению указывают следующую информацию:
Производитель
АО «Р-Фарм», Россия, Ярославская обл., г.о. г. Ярославль, г. Ярославль, ул. Громова, д. 15
При производстве на АО «Р-Фарм», Россия и расфасовке и/или упаковке на АО «ОРТАТ», Россия, в инструкции по медицинскому применению указывают следующую информацию:
Производитель
АО «Р-Фарм», Россия, Ярославская обл., г.о. г. Ярославль, г. Ярославль, ул. Громова, д. 1 Упаковано/Выпускающий контроль качества
АО «ОРТАТ», 157092, Россия, Костромская обл., Сусанинский район, с. Северное, мкр. Харитоново
При производству на ЗАО «ЗиО-Здоровье», Россия, в инструкции по медицинскому применению указывают следующую информацию:
Производитель
ЗАО «ЗиО-Здоровье», 142103, Россия, Московская обл., г. Подольск, ул. Железнодорожная, д. 2
Претензии потребителей принимаются владельцем регистрационного удостоверения по адресу:
109147, Россия, г. Москва, ул. Марксистская, д. 16
Современные схемы эрадикационной терапии инфекции Helicobacter pylori
Современные схемы эрадикационной терапии инфекции Helicobacter pylori
Для проведения эрадикационной терапии инфекции Helicobacter pylori врач должен выбрать схему лечения оптимальную для конкретного больного. Часто это оказывается не таким простым, так как важным бывает учитывать целый ряд факторов: необходимо остановиться на каком-то определенном режиме терапии, подобрать конкретные компоненты этой схемы, установить продолжительность лечения, проанализировать клиническую ситуацию, разумно оценить стоимость лекарств, входящих в схему.
Основные принципы эрадикационной терапии инфекции H.pylori известны. Процитируем их по тексту «Рекомендаций по диагностике и лечению инфекции Helicobacter pylori у взрослых при язвенной болезни желудка и двенадцатиперстной кишки» Российской Гастроэнтерологической Ассоциации и Российской группы по изучению H.pylori [1]: Основой лечения является использование комбинированной (трехкомпонентной) терапии:
Второе Маастрихтское соглашение устанавливает на первое место среди показаний к антигеликобактерной терапии язвенную болезнь желудка и язвенную болезнь двенадцатиперстной кишки, не зависимо от фазы заболевания (обострение или ремиссия), включая их осложненные формы. Эрадикационная терапия при язвенной болезни является необходимым лечебным мероприятием, и обоснованность ее использования при этом заболевании базируется на очевидных научных фактах. Второе Маастрихтское соглашение подчеркивает, что при неосложненной язвенной болезни двенадцатиперстной кишки нет необходимости продолжать антисекреторную терапию после проведения курса эрадикационной терапии. Ряд клинических исследований показал, что после удачного эрадикационного курса заживление язвы, действительно, не требует дальнейшего назначения медикаментов. Рекомендуется также проводить диагностику инфекции H.pylori у больных язвенной болезнью, получающих поддерживающую или курсовую терапию антисекреторными средствами, с назначением антибактериального лечения. Проведение эрадикации у этих больных дает существенный экономический эффект, что связано с прекращением длительного приема антисекреторных препаратов.
В качестве показаний для эрадикационной терапии названы также MALT-лимфома, атрофический гастрит, состояние после резекции желудка по поводу рака. Кроме того, антигеликобактерная терапия может быть показана лицам, являющимся ближайшими родственниками больных раком желудка, и проведена по желанию пациента (после подробной консультации с врачом).
Важно отметить, что число возможных схем антигеликобактерной терапии сокращено. Для тройной терапии предлагается всего две пары антибиотиков. Для квадротерапии в качестве антибактериальных агентов предусмотрены только тетрациклин и метронидазол.
Терапия первой линии: Ингибитор протонной помпы (или ранитидин висмут цитрат) в стандартной дозе 2 раза в день + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день или метронидазол 500 мг 2 раза в день.
Тройная терапия назначается как минимум на 7 дней.
В случае отсутствия успеха лечения назначается терапия второй линии: Ингибитор протонной помпы в стандартной дозе 2 раза в день + Висмута субсалицилат/субцитрат 120 мг 4 раза в день + метронидазол 500 мг 3 раза в день + тетрациклин 500 мг 4 раза в день. Квадротерапия назначается как минимум на 7 дней.
Если препараты висмута не могут быть использованы, в качестве второго лечебного курса предлагаются тройные схемы лечения на основе ингибиторов протонной помпы. В случае отсутствия успеха второго курса лечения дальнейшая тактика определяется в каждом конкретном случае.
Последним тезисом Согласительного доклада является следующий: антибиотики, специфически направленные против H.pylori, пробиотики и вакцины могут войти в арсенал антигеликобактерной терапии в будущем, но в настоящее время эти препараты и лечебные подходы находятся в стадии разработки, и практических рекомендаций не существует.
Из рекомендаций Второго Маастрихтского соглашения исключена схема лечения блокатор протонного насоса + амоксициллин + производное нитроимидазола (метронидазол). Эта комбинация является привычной для России, где метронидазол в силу своей низкой стоимости и «традиционного» использования в качестве «репаранта» при язвенной болезни является практически неизменным антигеликобактерным агентом. К сожалению, при наличии штамма H.pylori, резистентного к производным нитроимидазола, эффективность данной схемы лечения значительно снижается, что доказано не только в европейских иссследованиях, но и в России. По результатам рандомизированного контролируемого мультицентрового исследования эрадикация инфекции в группе, получавшей метронидазол 1000 мг, амоксициллин 2000 мг и омепразол 40 мг в сутки на протяжении 7 дней была достигнута в 30% случаев (доверительный интервал для вероятности 95% составил 17%-43%) (В.Т. Ивашкин, П.Я. Григорьев, Ю.В. Васильев и соавт., 2001). Таким образом, можно только присоединиться к мнению европейских коллег, которые исключили эту схему из рекомендаций.
К сожалению, эрадикационная терапия инфекции H.pylori не обладает стопроцентной эффективностью. Не со всеми положениями Второго Маастрихтского соглашения можно однозначно согласиться, и без вдумчивого анализа перенести их в нашу страну.
Так российские врачи часто используют схемы тройной терапии на основе препарата висмута в качестве лечения первой линии. Мультицентровое исследование Российской группы по изучению H.pylori (2000 г.) показало доступность и эффективность такого подхода в нашей стране, в том числе на примере схемы субцитрат коллоидного висмута + амоксициллин + фуразолидон.
Антигеликобактерная терапия должна совершенствоваться, и Второе Маастрихтское соглашение имеет существенное значение для ее оптимизации.
Таблица 1. СХЕМЫ ЭРАДИКАЦИОННОЙ ТЕРАПИИ ИНФЕКЦИИ Helicobacter pylori
по Маастрихтскому соглашению (2000)
| Терапия первой линии Тройная терапия Омепразол 20 мг 2 раза в день или | Лансопразол 30 мг 2 раза в день или Пантопразол 40 мг 2 раза в день + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день или + кларитромицин 500 мг 2 раза в день + метронидазол 500 мг 2 раза в день Ранитидин висмут цитрат 400 мг 2 раза в день | + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день или + кларитромицин 500 мг 2 раза в день + метронидазол 500 мг 2 раза в день Терапия второй линии | Квадротерапия Омепразол 20 мг 2 раза в день или | Лансопразол 30 мг 2 раза в день или Пантопразол 40 мг 2 раза в день + Висмута субсалицилат/субцитрат 120 мг 4 раза в день + метронидазол 500 мг 3 раза в день + тетрациклин 500 мг 4 раза в день
| |||
Литература
Профилактика НПВС-гастропатий у больных с факторами риска желудочно-кишечных повреждений
Нестероидные противовоспалительные средства (НПВС) представляют собой одну из наиболее востребованных групп препаратов. По данным Американской ассоциации ревматологов, более 5% населения планеты используют НПВС. Однако частота повреждений верхних отделов
Нестероидные противовоспалительные средства (НПВС) представляют собой одну из наиболее востребованных групп препаратов. По данным Американской ассоциации ревматологов, более 5% населения планеты используют НПВС. Однако частота повреждений верхних отделов желудочно-кишечного тракта (ЖКТ) — эрозивно-язвенные поражения, перфорации, кровотечения — при регулярном применении этих препаратов может достигать 40% [1]. Серьезную проблему представляет применение НПВС у больных с факторами риска повреждения верхних отделов ЖКТ. Обострение язвенной болезни, эрозивный гастродуоденит или рефлюкс-эзофагит, а также указания на них в анамнезе являются противопоказаниями к применению НПВС. Однако выраженность болевого синдрома нередко заставляет проводить противовоспалительную терапию и у таких больных.
К факторам риска относят наличие эрозивно-язвенных поражений желудка и двенадцатиперстной кишки и кровотечений из верхних отделов ЖКТ в анамнезе, возраст старше 65 лет, тяжелый ревматоидный артрит, использование больших доз или одновременный прием разных НПВС, комбинацию НПВС с глюкокортикоидами, сопутствующую антикоагулянтную терапию, женский пол, наличие Нelicobacter pylori, курение [2, 3].
При наличии факторов риска предлагаются различные подходы для определения тактики ведения больных.
При наличии двух и более факторов риска частота осложнений терапии НПВС возрастает, что оправдывает выбор двух профилактических тактик одновременно, например применение селективных ингибиторов ЦОГ-2 и ИПП. Количество больных с патологией верхнего отдела ЖКТ, нуждающихся в терапии НПВС, достаточно велико, что и явилось причиной для проведения настоящего исследования.
Целью работы явилась оценка эффективности, переносимости и безопасности применения препарата найз (нимесулид) в дозировке 100 мг 2 раза в день в течение 4 нед для лечения заболеваний суставов и позвоночника (остеоартрита, остеоартроза и остеохондроза) у больных с сопутствующими эрозивно-язвенными поражениями верхних отделов ЖКТ в стадии ремиссии/умеренного обострения на фоне профилактической терапии препаратом омез (омепразол) в дозировке 20 мг 2 раза в сутки.
Задачи исследования сводились к следующему:
Критериями включения в исследование служили:
В исследование не включались пациенты:
Найз (таблетки по 100 мг) назначался в дозе 100 мг 2 раза в день. Продолжительность лечения составляла 28–35 дней — в зависимости от выраженности обострения патологии суставов. В период исследования не допускался прием других НПВС, анальгетиков и глюкокортикостероидов. Одновременно с найзом назначался омез в дозе 20 мг 2 раза в день на весь период приема препарата.
Перед назначением комбинированной терапии диагноз неврологической, ревматологической патологии был верифицирован невропатологом, ревматологом с применением достаточных диагностических процедур. С учетом гастроэнтерологического анамнеза, проводили эзофагогастродуоденоскопию (ЭГДС) до и после курса лечения. До и после окончания терапии проводилось изучение общего и биохимического (билирубин, аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), гамма-глютаматтранспептидаза (гамма-ГТ), щелочная фосфатаза) анализов крови.
Субъективная оценка эффективности лечения состояла в выборе пациентом одного из следующих показателей: значительное улучшение; улучшение; отсутствие эффекта; ухудшение.
Субъективная оценка переносимости — выбор одного из следующих показателей: хорошая, удовлетворительная, плохая.
Объективная оценка проводилась врачом на основании динамики клинических, лабораторных и инструментальных показателей. Позитивная динамика двух-трех показателей считалась значительным улучшением, одного-двух — улучшением. Неэффективным лечение признавалось при отсутствии динамики показателей. Преобладание отрицательной динамики расценивалось как ухудшение.
Оценка безопасности применения основывалась на сопоставлении результатов: общего и биохимического анализов крови до и после лечения; ЭГДС до и после лечения. Появление эрозивно-язвенных повреждений слизистой или ухудшение исходного состояния слизистой расценивались как побочный эффект, связанный с приемом найза.
Всего в исследовании приняли участие 30 больных (14 мужчин, 16 женщин) в возрасте от 22 до 70 лет (средний возраст составил 53,7 ± 3,0 года). Болевой синдром был вызван остеохондрозом различных отделов позвоночника у 18 из них, остеоартрозом различных суставов — у 10, ревматоидным полиартритом — у 2 пациентов.
Для оценки симптоматики заболеваний суставов и позвоночника использовался ряд показателей, частота и характеристики которых представлены в таблице 1.
Что касается функциональной недостаточности, у 4 пациентов отмечена нулевая степень, у 13 — I степень, у 11 — II степень, у 2 — III степень.
Все пациенты имели отягощенный гастроэнтерологический анамнез.
В связи с необходимостью назначения противовоспалительной терапии всем больным до лечения проводилась ЭГДС.
Cреди пациентов с язвенной болезнью двенадцатиперстной кишки в анамнезе (9 больных) к моменту начала противовоспалительной терапии более 2/3 имели эрозивно-язвенные поражения. У 4 больных с обострением язвенной болезни двенадцатиперстной кишки и 1 больного с обострением язвенной болезни желудка лечение найзом было начато на фоне рубцующихся язвенных дефектов. При эрозивных гастритах и бульбитах, в связи с болями в позвоночнике или суставах, терапию найзом проводили, не дожидаясь заживления эрозий. Кроме того, у 5 больных при эндоскопическом исследовании был обнаружен рефлюкс-эзофагит (у 4 — катаральный, у 1 — эрозивный I степени).
Результаты исследования
Динамика клинических проявлений. Основной причиной назначения противовоспалительной терапии являлся болевой синдром, связанный с патологией позвоночника и суставов. Динамика основной симптоматики под влиянием терапии найзом представлена в таблице 2.
Функциональная недостаточность на фоне проводимой терапии характеризовалась следующим образом: 0 степень отмечалась до лечения у 4 пациентов, после лечения — у 19; I степень — у 13 до лечения и у 9 — после терапии; II степень — у 11 до и у 2 — после, III степень — у 2 до и ни у одного — после лечения.
Таким образом, курсовое лечение найзом приводило к достоверному уменьшению интенсивности болей при движении и пальпации, сокращению длительности утренней скованности и степени функциональной недостаточности.
Динамика лабораторных данных. В рамках оценки безопасности применения лекарственного средства проводилось исследование общего и биохимического анализов крови до и после лечения. Результаты представлены в таблице 3.
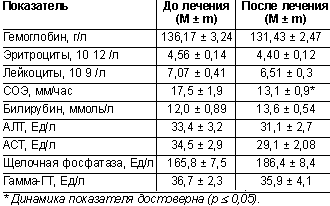 |
| Таблица 3. Результаты изучения лабораторных данных до и после лечения |
Приведенные данные демонстрируют отсутствие динамики лабораторных показателей, что свидетельствует о безопасности применения найза в использованных дозах в течение 28 дней. Достоверное снижение СОЭ отражает уменьшение воспалительной реакции после терапии.
Динамика эндоскопической картины. Из 4 пациентов с язвенной болезнью двенадцатиперстной кишки, принятых в исследование с остаточными язвами, заживление наблюдалось у 3 человек. В одном случае появилась острая язва луковицы двенадцатиперстной кишки и эрозивный эзофагит III степени. У 3 пациентов с язвенной болезнью двенадцатиперстной кишки в анамнезе, исходно имевших эрозивный бульбит и эрозивный гастрит, отмечалось заживление эрозий на фоне лечения. У 1 из 2 больных, к началу исследования имевшего рубцово-язвенную деформацию луковицы двенадцатиперстной кишки и поверхностный гастрит, появился эрозивный эзофагит II степени, состояние слизистой оболочки желудка и двенадцатиперстной кишки не изменилось. Обращает на себя внимание тот факт, что появление эрозивного эзофагита манифестировало появлением изжоги и отмечалось у больных в возрасте 70 лет.
У пациентов с язвенной болезнью желудка в анамнезе наблюдали заживление остаточного язвенного дефекта (1 больной) и эрозивного гастрита (1 больной).
В группе больных с эрозивным антральным гастритом в анамнезе, заживление эрозий наблюдали у 8 из 10 человек, однако у одного из них на фоне заживления эрозий возник эрозивный эзофагит I степени. У оставшихся 2 пациентов ухудшения состояния слизистой оболочки желудка отмечено не было. Ни у одного из 7 больных с эрозивным антральным гастритом в анамнезе, имевших на момент включения в исследование очаговый антральный гастрит, ухудшения состоянии слизистой оболочки не отмечено.
У 2 больных с резекцией 2/3 желудка (по поводу язвенной болезни двенадцатиперстной кишки) повреждений слизистой оболочки верхних отделов ЖКТ после терапии найзом обнаружено не было, более того, у пациентки с исходным эрозивным эзофагитом I степени при контрольном исследовании отмечена эпителизация эрозии пищевода.
Таким образом, отрицательная эндоскопическая динамика при использовании комбинированной терапии наблюдалась у 3 больных (10%) в виде эрозивного эзофагита I–III степени, и в одном случае сочеталась с появлением острых язв луковицы двенадцатиперстной кишки. При этом все эти пациенты отметили появление изжоги.
Оценка эффективности, безопасности и переносимости терапии. Субъективная оценка эффективности состояла в выборе пациентом одного из следующих показателей: значительное улучшение, улучшение, отсутствие эффекта, ухудшение. Субъективная оценка переносимости предполагала выбор больным одного из следующих показателей: хорошая, удовлетворительная, плохая. Значительное улучшение отметили 8 больных, улучшение — 22; хорошая переносимость наблюдалась у 26 пациентов, удовлетворительная — у 4.
Эффективность комбинированной терапии получила высокую оценку: улучшение отметили 73,3% больных, значительное улучшение — 26,7%. Переносимость была охарактеризована пациентами как хорошая в 86,6% и как удовлетворительная в 13,3% случаев. Удовлетворительную оценку лечению дали 3 человека в связи с появлением рефлюкс-эзофагита, которые отметили появление изжоги и тошноты, у одного пациента отмечались сухость во рту и тошнота. Следует отметить, что наблюдаемые побочные эффекты были выражены слабо, возникали на 2–4-й день лечения и не привели к отмене препарата.
Объективная оценка результатов лечения проводилась врачом на основании динамики клинических, лабораторных и инструментальных показателей. Позитивная динамика двух-трех показателей считалась значительным улучшением, одного-двух — улучшением. Неэффективным лечение признавалось при отсутствии динамики показателей. Преобладание отрицательной динамики расценивалось как ухудшение. Значительное улучшение отмечено у 8 больных, улучшение — у 22.
Врачебная оценка эффективности противовоспалительного действия найза совпадала с оценкой эффективности по данным пациентов.
Оценка безопасности применения основывалась на сопоставлении результатов общего и биохимического анализов крови до и после лечения; ЭГДС до и после лечения. Появление эрозивно-язвенных повреждений или ухудшение исходного состояния слизистой оболочки желудка и двенадцатиперстной кишки расценивалось как побочный эффект, связанный с приемом найза.
Динамика общего и биохимического анализов крови у всех пациентов отсутствовала. Исключение составило уменьшение СОЭ после лечения, что свидетельствовало о снижении воспаления.
Появление эрозивных повреждений слизистой оболочки пищевода наблюдали у 3 больных, в одном случае — в сочетании с появлением острой язвы двенадцатиперстной кишки. Таким образом, применение комбинированной терапии для лечения заболеваний суставов и позвоночника (остеоартрита, остеоартроза и остеохондроза) у больных с сопутствующими эрозивно-язвенными поражениями верхних отделов ЖКТ было безопасным в 90% случаев.
Основным повреждающим фактором НПВС является снижение локального синтеза простагландинов. Последние клинические и экспериментальные данные указывают на то, что традиционные НПВС замедляют заживление пептических язв, влияя на действие ростовых факторов, снижая пролиферацию эпителиальных клеток и ангиогенез в крае язвы, замедляя созревание грануляционной ткани [10]. Применение селективных ингибиторов ЦОГ-2 также приводит к замедлению заживления желудочных язв, сравнимому с таковым при использовании традиционных НПВС [10]. Появляются сообщения о гастроинтестинальных кровотечениях, об эзофагитах, возникших при использовании селективных ингибиторов ЦОГ-2 [5, 6].
По результатам наших собственных исследований были выявлены три случая появления эрозивного эзофагита I–III степени, и в одном случае он развивался в сочетании с острыми язвами двенадцатиперстной кишки. Причины неэффективности препарата омез у этих больных могут быть следующими: больные резистентны к действию омеза, т. е. являются non-responders; подавление кислотной продукции было адекватным, но сопровождалось нарушениями моторики верхних отделов ЖКТ, как при гастроэзофагеальной рефлюксной болезни, видимо, с рефлюксом желчи в пищевод и развитием эрозивного эзофагита. Вторая причина представляется более вероятной у 2 больных в возрасте 70 лет, первая причина — у пациента 53 лет.
При появлении жалоб на изжогу, тошноту необходимо провести эндоскопическое исследование верхних отделов ЖКТ и суточной рН-метрии на фоне терапии омезом. Сохранение кислотной продукции в этой ситуации должно привести к пересмотру кислотосупрессивной терапии. При адекватном подавлении желудочной секреции будет оправданным добавление к терапии прокинетиков, сукральфата или магалфила в обычных дозах.
В заключение хотелось бы отметить, что лечение найзом в сочетании с омезом у больных с поражением опорно-двигательного аппарата и сопутствующей патологией желудка и двенадцатиперстной кишки в стадии обострения приводило к улучшению основной (в 100% случаев) и сопутствующей (в 90% случаев) патологии ЖКТ. 10% больных имели осложнения (эрозивный эзофагит, острая язва луковицы двенадцатиперстной кишки).
При появлении или усугублении изжоги, боли в эпигастральной области, тошноты больным, принимающим НПВС, показана ЭГДС для решения вопроса о дальнейшей тактике ведения пациента, возможности дальнейшей терапии НПВС. Следует также учитывать, что соответствия между клиническими проявлениями НПВС-гастропатии и эндоскопическими «находками» не существует, поэтому эндоскопический контроль, особенно в ранние сроки лечения (первые 1–2 мес), является обязательным и адекватным методом профилактики тяжелых осложнений.
Использование комбинированной терапии найз + омез для лечения заболеваний суставов и позвоночника (остеоартрита, остеоартроза и остеохондроза) возможно у больных с сопутствующими эрозивно-язвенными поражениями верхних отделов ЖКТ и множественными факторами риска развития гастроинтестинальных побочных эффектов НПВС. При этом НПВС-гастропатия развивается в 3 раза реже, чем при использовании неселективных НПВС.
По вопросам литературы обращайтесь в редакцию.
О. Н. Минушкин, доктор медицинских наук, профессор
Л. В. Масловский, кандидат медицинских наук, доцент
В. М. Леонов
МЦ УД Президента РФ, Москва
Язва желудка и двенадцатиперстной кишки
Язвенная болезнь может проявляться как внезапная, тяжелая язва (например, в ответ на стресс) или как хроническое рецидивирующее заболевание. Основным симптомом язвенной болезни желудка и двенадцатиперстной кишки является давление или боли в эпигастральной области, которые появляются через 1-3 часа после еды.
Боли, которые зависят от приема пищи и появляются во время еды, могут свидетельствовать о наличии язвенной болезни желудка.
Причины язвенной болезни
Язвенная болезнь желудка и двенадцатиперстной кишки является одним из самых распространенных желудочно-кишечных заболеваний — она поражает около 5-10% взрослых. Мужчины заболевают в два раза чаще, а при язвенной болезни двенадцатиперстной кишки — в четыре раза чаще, чем женщины.
В желудке и двенадцатиперстной кишке наиболее важные процессы переваривания пищи происходят с участием соляной кислоты, пепсина и желчи. Это необходимые факторы, и в то же время агрессивные, раздражающие слизистую оболочку желудка. К счастью, у организма также есть защитные механизмы, такие как секреция слизи и бикарбоната, и способность быстро восстанавливать эпителий. Если баланс между агрессивными и защитными факторами нарушается, развивается воспаление, эрозии или изъязвления.
Прорывом в гастроэнтерологии стало обнаружение бактерии Helicobacter pylori в желудке. Эта бактерия встречается у 95% людей с язвой двенадцатиперстной кишки и примерно у 75% страдающих язвой желудка. Простое обнаружение бактерий еще не является болезнью, поскольку они встречаются примерно у 50% здоровых людей старше 50 лет (и эта частота увеличивается с возрастом).
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Helicobacter-pylori.jpg?fit=450%2C270&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Helicobacter-pylori.jpg?fit=900%2C540&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Helicobacter-pylori.jpg?resize=900%2C540&ssl=1″ alt=»Helicobacter pylori» width=»900″ height=»540″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Helicobacter-pylori.jpg?w=900&ssl=1 900w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Helicobacter-pylori.jpg?resize=450%2C270&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Helicobacter-pylori.jpg?resize=768%2C461&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Helicobacter pylori
Заражение происходит через пищеварительный тракт, обычно уже в детстве. Роль Helicobacter pylori в формировании язвы заключается в повышении секреции гастрина и соляной кислоты.
Стресс вызывает язву?
На развитие язвенной болезни желудка и двенадцатиперстной кишки также влияет ряд других факторов, таких как:
Редкие причины язвенной болезни желудка и двенадцатиперстной кишки включают: синдром Золлингера-Эллисона, болезнь Крона, гиперпаратиреоз, саркоидоз, HSV — вирус простого герпеса и цитомегаловирус.
Язвы вызывают боль в животе, жжение и боль за грудиной
Язвенная болезнь желудка и двенадцатиперстной кишки может проявляться как внезапная, тяжелая язва, например, в ответ на стресс, или как хроническое рецидивирующее заболевание. Это особенно верно для язв двенадцатиперстной кишки.
Основным симптомом является давление или боль в эпигастральной области, которая появляется через 1-3 часа после еды.
Для язвы двенадцатиперстной кишки более характерны боли при голодании или ночные боли, но точный диагноз на этом основании не может быть поставлен. Требуется специальное обследование — гастроскопия.
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гастроскопия.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гастроскопия.jpg?fit=826%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/%D0%93%D0%B0%D1%81%D1%82%D1%80%D0%BE%D1%81%D0%BA%D0%BE%D0%BF%D0%B8%D1%8F.jpg?resize=900%2C599&ssl=1″ alt=»Гастроскопия» width=»900″ height=»599″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гастроскопия.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гастроскопия.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гастроскопия.jpg?resize=826%2C550&ssl=1 826w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гастроскопия.jpg?resize=768%2C511&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Гастроскопия
Диета при язвенной болезни
Продукты, усиливающие заболевания желудка и двенадцатиперстной кишки, включают сырые фрукты, острую, кислую, жареную и запеченную пищу. Боль уменьшается после употребления молока или после приема антацидов.
Иногда боль может распространяться в спину, например, при язвах, проникающих в поджелудочную железу. Пациенты могут чувствовать метеоризм или изжогу. Также наблюдается сезонность заболевания с обострениями весной и осенью. Иногда язва не дает никаких симптомов, а в крайних случаях ее первым симптомом является желудочно-кишечное кровотечение.
Длительное пептическое изъязвление, чередующееся с активными и заживающими язвами, может вызвать стеноз привратника, значительно затрудняющий движение желудочного содержимого. У больных часто бывает обильная рвота, наблюдается постепенное снижение массы тела, кахексия, возникает анемия. Осложнения также включают желудочно-кишечное кровотечение и перфорацию язвы.
Исследование Helicobacter Pylori
Диагностика язвенной болезни желудка и двенадцатиперстной кишки обычно основывается на гастрофиброскопии, во время которой можно проверить Helicobacter pylori и взять образцы для гистопатологического исследования. Тест положительный, если цвет реагента изменяется после контакта с сегментом слизистой оболочки желудка.
Гистопатологическое исследование, в свою очередь, важно для дифференциации язвенной болезни и рака желудка, которые также могут принимать форму язвы.
Рентгенологическое исследование при диагностике язвы практически не проводится, так как оно менее точное и не дает вышеуказанных диагностических возможностей, а также подвергает пациента облучению.
Заменить гастроскопию можно дыхательным тестом на Хеликобактер Пилори. Это современное исследование, занимающее буквально пару минут. Плюсы методики — неинвазивность, отсутствие противопоказаний и простота исполнения.
Лечение язвенной болезни
Выявление Helicobacter pylori также значительно изменило лечение язвенной болезни желудка и двенадцатиперстной кишки. Хирургические методы теперь практически не применяются. Ранее пациента с язвой желудка ожидала резекция 2/3 желудка. Такие операции были очень калечащими, а также давали ряд негативных симптомов.
Для язв двенадцатиперстной кишки использовали методику разреза нерва в желудке, что уменьшало секрецию соляной кислоты.
В настоящее время лечение является в основном консервативным. Хирургическое лечение проводится только при полной неэффективности медикаментозного лечения и в случае осложнений — кровотечения, перфорации, стеноза привратника или при подозрении на рак.
Лечение является многоуровневым и состоит из:
Лекарства от язвы желудка и двенадцатиперстной кишки ассортимент
Современные медикаментозные методы лечения язвы желудка и двенадцатиперстной кишки имеют в арсенале четыре различные схемы.
1-, 2-, 3-, 4-компонентные схемы лечения язвенной болезни
Монотерапия и каждый из последующих терапевтических протоколов, обеспечивающих эффективное лечение язвенной болезни, 2, 3, 4 компонентная схема, применяются сегодня для эрадикации хеликобактер пилори. Задача лечения – купировать симптомы, и обеспечить условия для быстрого рубцевания.
1-компонентная схема лечения язвенной болезни
1-компонентная схема лечения предполагает применение:
Она оказывается эффективна лишь в 30% эпизодов язвенной болезни желудка и двенадцатиперстной кишки, поэтому специалисты предпочитают монотерапии комплексные медикаментозные методы лечения.
2-компонентная схема лечения язвенной болезни
2-компонентная схема терапии язвенной болезни желудка и двенадцатиперстной кишки имеет несколько вариаций: например, специалист назначает сочетание:
Она дает результат лишь в половине случаев. Часто неудача бывает обусловлена резистентностью патологической флоры к метронидазолу. Согласно медицинским исследованиям только в период с 1991 по 1995 год эффективность применения метронидазола упала более, чем на половину.
3-компонентная схема лечения язвенной болезни
«Классическая» 3 компонентная схема лечения язвенной болезни желудка и двенадцатиперстной кишки также имеет несколько вариантов:
Т.е. неизменными бывают два основных компонента де-нол и метронидазол. А дополнять дуэт могут либо синтетический пенициллин, либо макролиды, либо тетрациклин, либо фторхинолоны. Эффективность трехвалентной терапии язвы оценивается в 70%.
Кроме антибактериальной терапии, хорошие результаты дает ее сочетание с антисекреторными препаратами – омепразолом и Н2-блокаторами. Применение омепразола позволяет поднять эффективность трехкомпонентной схемы до 95%, и сократить прием антибиотиков до 2 раз в день. Применение ранитидина или его комбинации с висмутом увеличивает результативность терапии до 94%.
4-х компонентная схема лечения язвенной болезни
Чтобы полностью исключить резистентность к антибиотикам и метронидазолу, предпочтительно применять четырехвалентную терапию. Лишь 5% пациентов впоследствии возвращаются к врачу с рецидивами.
Современная 4 х компонентная схема лечения язвенной болезни включает:
Таблетки от гастрита и язвы, как разобраться в обширном списке?
Лечение любого заболевания – это целый комплекс процедур и лекарственных препаратов. Иногда смотришь в список и думаешь, что врач, наверно, перестраховался! Ведь гастрит и язва такие изученные болезни! Может, не нужно принимать все что назначено? А вдруг одно лечим, а другое калечим?
Язвенное поражение желудка и гастрит, хоть и затрагивают одну систему организма, являются разными заболеваниями. Поэтому и принципы лечения, и медицинские препараты могут отличаться, но при этом перекликаться друг с другом. Рассмотрим таблетки от гастрита и язвы.
Методика лечения заболевания
Язва — это нарушение целостности слизистой оболочки желудка.
Язва – это нарушение целостности слизистой оболочки желудка или двенадцатиперстной кишки.
Причин, вызывающих это заболевание множество, но основной является поражение микроорганизмом Хеликобактер Пилори. Тактика лечения язвы включает в себя использование следующих групп препаратов:
Это вещества снижают выработку желудочного сока и его агрессивное действие на слизистые оболочки. Эта группа препаратов включает в себя ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов, М1 –холинолитики.
Ингибиторы протонной помпы назначаются при подтвержденном поражении Хеликобаркер пилори. Эти вещества снижают агрессивность соляной кислоты до 80%. Врачи назначают следующие препараты:
На фоне приема препаратов этой группы происходит усиление действия антибиотиков и антибактериальных веществ. Принимают их за 1 час до приема пищи. Блокаторы Н2-гистаминовых рецепторов оказывают подобное ингибиторам протонной помпы действие. Пить их можно в любое время независимо от приема пищи. Врачи назначают:
M1-холинолитики снижают выработку соляной кислоты и фермента пепсина. В настоящее время назначают препарат «Пирензепин» по 50 мг 2 раза в сутки. Таблетки следует выпивать перед приемом пищи.
Препараты висмута
Лекарственные средства на основе висмута оказывают обволакивающее действие на внутреннюю оболочку желудка, защищая ее от действия желудочного сока.
Кроме этого, препараты висмута подавляют рост и размножение Хеликобактера. Врачи назначают следующие препараты:
Ранитидин вистмута цитрат – комплексный препарат висмута с блокатором Н2-гистаминовых рецепторов
Все эти лекарственные средства принимают через 1–1,5 часа после приема пищи. Препараты висмута окрашивают фекалии в черный цвет. Это не является противопоказанием для дальнейшего лечение висмутом.
Антибиотики и антибактериальные препараты, пирокинетики и антациды
Антибиотики — лекарства, направленные на подавление Хеликобактер-пилори.
Из антибиотиков выбирают средства широкого профиля – кларитромицин, тетрациклин, амоксициллин.
В случае поражения устойчивым штаммом Хеликобактера лекарства подбираются индивидуально после анализа на чувствительность к антибиотикам.
Эта группа лекарственных средств направлена на подавление Хеликобактера. В качестве антибактериального препарата традиционно используется трихопол или метронидазол.
Если Хеликобактер не обнаружен, а язва вызвана другими причинами, то антибиотики для лечения не используются. Пирокинетики улучшают продвижение пищи по ЖКТ, снимают диспепсию, изжогу, чувство тяжести в желудке. Традиционно назначают церукал, метоклопрамид, мотилиум. Эти препараты не используются для лечения язвы самостоятельно.
Антациды назначают для снятия изжоги. Выбор этих препаратов огромен – маалокс, гастрал, алмагель. Курс приема антацидов не должен превышать 14 дней. Дополнительно пациентам показаны витаминные комплексы, спазмолитики – но-шпа, дротаверин, баралгин.
При нетяжелом состоянии лечение проводится амбулаторно. В тяжелых случаях – кровотечении, подозрении на прободение – только в условиях лечебного учреждения.
Гастрит методика лечения
Гастрит — воспалительный процесс, затрагивающий слизистую оболочку.
Гастрит – это воспалительный процесс, затрагивающий слизистую оболочку желудка. Различают острую и хроническую форму заболевания.
Методика лечения зависит от вида гастрита и причин его вызвавших. При остром процессе врач назначит:
Для купирования хронического гастрита схема лечение выглядит иначе:
Этот класс препаратов показан только при поражении слизистой оболочки Хеликобактером пилори.
При остром процессе назначают препараты цефалоспоринового ряда, при хроническом – пенициллин, кларитромицин, тетрациклин. Кроме этого, показаны бактериофаги – стафилококковый, клебсиеллезный и нитрофураны – энтерофурил.
Антибиотики назначаются в таблетированной или инъекционной форме в зависимости от тяжести и длительности процесса.
Блокаторы рецепторов допамина и растворы электролитов
Регидрон — препарат для лечения гастрита.
Гастрит часто сопровождается тошнотой, рвотой и болями в эпигастрии. Иногда развивается диарея. Для купирования обезвоживания и выведения полезных микроэлементов показан прием растворов электролитов.
Обычно назначают регидрон или раствор декстрозы. Препараты вводятся перорально при легкой и средней тяжести гастрита, внутривенно – при тяжелом воспалительном процессе.
Блокаторы допаминовых рецепторов служат для устранения симптомов диспепсии – тошноты и рвоты.
Традиционно назначают церукал, метоклопрамид, эгронил. Эти препараты улучшают двигательную активность ЖКТ, препятствуют обратному забросу содержимого кишечника в полость желудка.
Абсорбенты и антигистаминные средства
Энтеросгель — используется для лечения острого гастрита.
Адсорбенты назначают при остром гастрите. Эти вещества собирают на своей поверхности токсины и выводят из организма. В протокол лечения входят следующие препараты:
При аллергическом гастрите показано использование антигистаминных средств. При остром или хроническом воспалении эти препараты назначают в качестве превентивной меры. Некоторые препараты принимают по 3 раза в сутки – супрастин, другие – лоратадин, цетрин, эльцет – достаточно 1 раз в сутки.
Антациды при гастрите
Фосфалюгель — используется при лечении острого и хронического гастрита.
Эти препараты должны отвечать следующим критериям – нейтрализовать соляную кислоту, эффективно выводить токсины, снижать раздражения стенок желудка, производить обезболивающий эффект.
Всасывающиеся антациды – ренни, смесь Бурже – вступают в химическую реакцию с желудочным соком.
После окончания действия препарата соляная кислота начинает продуцироваться в большем количестве, чем до приема антацида. Поэтому при лечении гастрита эти средства не используются.
При остром и хроническом процессе показаны невсасывающиеся антациды. Выбор этих препаратов широк – алмагель, маалокс, фосфалюгель, тальцид, викалин.
Блокаторы протонной помпы, обезболивающие и спазмолитики, препараты висмута при гастрите
Лансопразол — препарат, снижающий выработку соляной кислоты.
Ингибиторы протонной помпы снижают выработку соляной кислоты. Тем самым слизистая не травмируется дополнительно едким реагентом. Назначают следующие препараты:
Препараты висмута и прочие вещества этого класса являются обволакивающими, защитными средствами. Дополнительно они подавляют патогенную микрофлору и Хеликобактера пилори. При гастрите назначают:
Для лечения атрофических процессов пациентам назначают витамины группы В, желудочный сок, комплекс пепсинсодержащих препаратов. Обязательно при лечении язвы различной этиологии, воспалительных процессов в ЖКТ следует придерживаться диеты. Исключить любую раздражающую желудок и кишечник пищу и напитки.
Хотя для лечения язвы и гастрита применяют одни и те же группы препаратов, следует помнить, что диагноз у каждого пациента уникален. Как и лечение. Не экспериментируйте на себе! Пройдите обследование у гастроэнтеролога и принимайте выписанные врачом препараты. В противном случае шансы на выздоровление минимальны, а осложнения не заставят себя ждать.
Язвенная болезнь желудка и двенадцатиперстной кишки
Что такое?
Язвенная болезнь желудка (ЯБ) — это хроническая патология, которая характеризуется наличием язвенных повреждений в желудке, склонностью к прогрессированию и различным осложнениям. Для данной болезни характерны периоды обострений и ремиссий. Самое опасное состояние – это кровотечение, прободение стенки и злокачественное перерождение язвы.
Чаще всего язва желудка возникает вследствие появления инфекции H.pylori, вызывающей острое воспаление, которое быстро перерастает в хроническое состояние, способствуя повышенному выделению соляной кислоты. Особенному риску появления этой бактерии подвержены люди старше 60 лет, а также больные, принимающие несколько лекарственных препаратов, негативно воздействующих на желудок.
Классификация
Общепринятой классификации язвенной болезни не существует. В зависимости от наличия или отсутствия инфекции Н. pylori выделяют ЯБ, ассоциированную и не ассоциированную с инфекцией Н. pylori. Последнюю форму иногда также называют идиопатической.
Также различают ЯБ как самостоятельное заболевание (эссенциальная язвенная болезнь) и симптоматические язвы желудка и двенадцатиперстной кишки (лекарственные, «стрессовые», при эндокринной патологии, при других хронических заболеваниях внутренних органов), которые возникают на фоне других заболеваний и по механизмам своего развития связаны с особыми этиологическими и патогенетическими факторами.
В зависимости от локализации выделяют язвы желудка (кардиального и субкардиального отделов, тела желудка, антрального отдела, пилорического канала), язвы двенадцатиперстной кишки (луковицы, постбульбарного отдела, а также сочетанные язвы желудка и двенадцатиперстной кишки. При этом язвы могут располагаться на малой или большой кривизне, передней и задней стенках желудка и двенадцатиперстной кишки.
Симптомы и проявление язвы желудка
Болезнь по-разному протекает в периоды ремиссий и обострений. В основном признаки язвы желудка и двенадцатиперстной кишки следующие:
Причины появления язвенной болезни желудка
Главные причины появления заболевания – это поражение желудка инфекцией бактериями хеликобактер пилори (Helicobacter pylori), а также длительный прием медикаментов, которые обладают ульцерогенным (провоцирующим появление язв) эффектом. К вторичным причинам появления болезни относятся:
Тактика ведения больных со стрессовыми язвами
Статьи
| Предупреждение! Препарат рецептурного отпуска! Использовать только после назначения врача! |
И.М.Стасева
Многопрофильная клиника «Центр эндохирургии и литотрипсии», Москва
Стрессовыми симптоматическими язвами верхних отделов желудочно-кишечного тракта называют обычно острые, чаще поверхностные и множественные язвенные поражения гастродуоденальной зоны, возникающие у тяжелых больных на фоне ожогов, тяжелых травм, включая церебральные, сепсиса, полисистемной органной недостаточности, геморрагического шока и других критических состояний.
Еще в 1823 г. J.Swan описал пятна и полоски, похожие на струпья, глубокие и совершенно черные, обнаруженные в слизистой оболочке желудка детей, умерших от распространенных ожогов. В дальнейшем В.Curling (1842 г.) привел 12 случаев гастродуоденальных язв у больных с обширными ожогами тела. С этого времени указанные язвенные поражения желудка и двенадцатиперстной кишки стали именоваться язвами Курлинга. В 1867 г. Т.Billroth описал новый вид стрессовых язв, сообщив о случае язвенного кровотечения, остро возникшего после тиреоидэктомии. Он впервые предположил также существование взаимосвязи между сепсисом и последующим развитием язв желудка. В 1932 г. Н.Сu-Shing, описав возможность язвообразования в желудке у больных с кровоизлиянием в головной мозг, открыл тем самым новую разновидность гастродуоденальных стрессовых язв, возникающих после черепно-мозговых травм, нейрохирургических операций, при опухолях мозга и получивших в литературе название язв Кушинга (П.Я.Григорьев, А.В.Яковенко, 2004). Эти язвы чаще располагаются в желудке, проксимальных отделах двенадцатиперстной кишки или пищеводе и часто осложняются кровотечением или перфорацией.
Помимо упомянутых язв Курлинга и Кушинга, а также гастродуоденальных язвенных поражений, развивающихся после обширных операций (особенно связанных с трансплантацией органов), тяжелых ранений, множественных травм и на фоне сепсиса, к стрессовым язвам относят также поражения, возникающие при шоке, обморожениях, критических состояниях у больных с тяжелой легочной, сердечной, почечной и печеночной недостаточностью, столбняком, полиомиелитом, брюшным тифом, разлитым перитонитом и другими тяжелыми заболеваниями (П.Я.Григорьев, А.В.Яковенко, 2004).
Таким образом выделяют следующие виды стрессовых язв:
В то же время необходимо помнить, что представленные состояния могут не только вызывать образование острых стрессовых язв, но и способствовать обострению ранее существовавшей язвенной болезни.
При стрессовых ситуациях (распространенные ожоги и травмы, обширные операции) эрозивно-язвенные поражения желудка и двенадцатиперстной кишки развиваются у 65–80% больных. Встречаемость стрессовых язв оценивается авторами неоднозначно и колеблется при распространенных ожогах (язвы Курлинга) от 11 до 78%, при нейрохирургических операциях и черепномозговых травмах (язвы Кушинга) – от 14 до 75%. Приведенные различия в оценках связаны, скорее всего, с нередко бессимптомным течением таких поражений, когда они впервые распознаются лишь на вскрытии.
В последние годы статистика показывает, что частота стрессовых язв увеличивается, что связывается с ростом стрессовых ситуаций, тяжелого травматизма, а также улучшением диагностики и интенсивным лечением больных.
Стрессовые язвы чаще всего локализуются в теле желудка (в том числе и на большой кривизне), реже в его антральном отделе и луковице двенадцатиперстной кишки. Обычно острые язвы бывают множественными, и их диаметр не превышает 1 см.
Как следствие нарушения микроциркуляции (кровообращения в мелких сосудах) происходят кровоизлияния в слизистую оболочку. Кровоизлияния могут быть мелкими или крупными. Затем в месте кровоизлияния в условиях сниженной защиты слизистой оболочки происходит разрушение ее поверхностного слоя – образуется эрозия. Эрозия постепенно углубляется и, достигая мышечного слоя желудка или двенадцатиперстной кишки, превращается в язву. Чаще всего такие симптоматические стрессовые язвы образуются на слизистой оболочке дна и тела желудка, реже – в двенадцатиперстной кишке.
Эрозии и язвы встречаются более чем у 50% пациентов с перечисленными состояниями. Но не всегда эти язвы диагностируются. Достаточно часто они излечиваются самостоятельно при стабилизации состояния больного и лечении основного заболевания. Опасность стрессовых язв состоит в возможности возникновения опасных для жизни осложнений: массивных кровотечений из язв или перфорации язвы с развитием воспаления брюшины (перитонит).
Патогенез
Патогенез стрессовых гастродуоденальных язв достаточно сложен и включает в себя многие звенья.
Механизмом развития любой язвы служит нарушение взаимодействия факторов агрессии и защиты слизистой оболочки желудка и двенадцатиперстной кишки. Факторы агрессии начинают преобладать над факторами защиты. Но следует иметь в виду, что морфология и патогенез острого эрозивно-язвенного повреждения желудка и двенадцатиперстной кишки во многом отличаются от хронических гастродуоденальных эрозий и язв.
Уже через несколько часов после стресса в теле и на дне желудка появляются множественные плоские точечные субэпителиальные кровоточащие дефекты слизистой оболочки диаметром 1–2 мм с незначительной перифокальной воспалительной реакцией. В дальнейшем происходит распространение эрозий и субэпителиальных петехиальных кровоизлияний на все отделы желудка, дистальный отдел пищевода и двенадцатиперстную кишку (обычно на 4–5-й день). Эрозии могут сливаться, образуя значительные дефекты слизистой оболочки диаметром 1–3 см и более без четких границ. Поражения слизистой оболочки становятся более глубокими, возможно образование острых язв, при которых дефект стенки достигает мышечного слоя. Дно острых язв обычно покрыто фибрином или сгустком крови. Их диаметр – 2–3 мм и более. Вокруг острой язвы нет периульцерозного воспалительного вала, встречающегося при хронических язвах.
Предложено много теорий патогенеза стрессовых эрозий и язв; большинство из них отводит главную роль ишемии слизистой оболочки и повреждению стенки желудка соляной кислотой. Наличие гиперхлоргидрии не доказано, но у экспериментальных животных при отсутствии кислоты эрозии не развивались. В.А.Кубышкин и К.В.Шишин (2005 г.) полагают, что основным патогенетическим механизмом образования эрозивно-язвенного поражения является усиление факторов внутрижелудочной агрессии по отношению к факторам защиты. Оценка кислотообразующей функции желудка с помощью внутрижелудочной pH-метрии показала, что в первые 10 дней после операции происходит максимальная стимуляция кислотообразующей функции желудка, при этом ее «пик» приходится на 3–5-е сутки, т.е. на период наиболее вероятного язвообразования. При этом наибольшее повышение протеолитической активности регистрируется в области дна – места, наиболее часто подверженного эрозивноязвенному процессу.
Механизм развития язв включает в себя выброс в кровь стрессовых гормонов глюкокортикостероидов и катехоламинов, которые:
Б.Р.Гельфанд и соавт. (2004 г.) полагают, что наиболее выраженные нарушения микроциркуляции у больных в ряде тяжелых состояний возникают именно в проксимальных отделах пищеварительной трубки вследствие наибольшего содержания в их артериях α-адренорецепторов. В этой связи основными причинами возникновения гастродуоденальных стресс-язв являются локальная ишемия, активация свободнорадикального окисления при недостаточности систем антиоксидантной защиты, снижение содержания простагландина Е1, которые реализуются возникновением очагов типичных ишемических некрозов. Восстановление регионарного кровообращения после длительной гипоперфузии приводит к неокклюзионному нарушению спланхнического кровотока, что, приводя к реперфузионному синдрому, еще больше усугубляет повреждение слизистой оболочки гастродуоденальной зоны.
Определенную роль в патогенезе стрессовых язв играет увеличение в крови содержания провоспалительных цитокинов, которые снижают кровоток в слизистой оболочке желудочно-кишечного тракта и ее защитные свойства.
В ответ на стресс происходит активация гипоталамуса, повышение выработки адренокортикотропного гормона с последующим увеличением продукции кортикостероидов в корковомвеществе надпочечников. Кортикостероидные гормоны, в свою очередь, уменьшают продукцию желудочной слизи и ухудшают ее качественный состав, снижая содержание сиаловых кислот, и приводят тем самым к повреждению защитного слизистого барьера. Кроме того, кортикостероиды нарушают регенерацию эпителиальных клеток слизистой оболочки желудка, способствуют повышенному образованию гистамина из гистидина (за счет активации фермента гистидиндекарбоксилазы). Происходит деградация пристеночной слизи и повреждение поверхностного эпителия слизистой оболочки желудка.
Кортикостероиды, а также выделяющиеся в большом количестве на фоне стресса катехоламины ухудшают процессы микроциркуляции, вызывая ишемию слизистой оболочки желудка. Ухудшению кровообращения в желудке способствуют и другие тяжелые нарушения (гиповолемический шок, плазмопотеря), наблюдающиеся, например, при обширных ожогах.
Повышение функциональной активности гипоталамуса в результате стресса сопровождается также повышением тонуса блуждающего нерва, что ведет к усилению кислотно-пептического фактора язвообразования. Возрастанию кислотной продукции дополнительно способствует увеличение выработки гистамина и катехоламинов, стимулирующих выработку гастрина.
Определенное значение в патогенезе стрессовых язв имеют и нарушения гастродуоденальной моторики (парез желудка, усиление дуоденогастрального рефлюкса желчи).
Диагностика
Оптимальным способом диагностики острых язв является эндоскопическое исследование, рентгеноконтрастное исследование желудка и анализ кала на скрытую кровь, а при невозможности проведения эзофагогастродуоденоскопии – селективная ангиография (целиакография).
Клиническая картина
Симптомы и течение симптоматических язв желудка полиморфны, могут протекать определенное время бессимптомно, маскируясь клиническими проявлениями основного заболевания (инфаркт миокарда, травма, ожоговая болезнь и т.д.), могут наблюдаться боли в животе и диспепсические явления, неопределенного характера иногда заболевание протекает с типичной симптоматологией язвенной болезни.
Острые эрозии и язвы протекают бессимптомно и выявляются, как правило, при возникновении массивного кровотечения (рвоты кровью или кофейной гущей, примеси крови в отделяемом по назогастральному зонду, мелены или гематохезии). Характерна редкость болевого синдрома, в то время как развитие желудочно-кишечных кровотечений при стрессовых гастродуоденальных язвах достигает, по данным разных авторов, 80%. У 36% больных со стрессовыми язвенными поражениями наблюдается прободение язвы. Кровотечение и пенетрация являются наиболее грозными осложнениями стрессовых язв.
Летальность при стрессовых гастродуоденальных язвах колеблется, по данным литературы, от 6 до 87,5% и часто обусловливается течением и прогнозом основного заболевания, на фоне которого возникли стрессовые язвы.
Профилактика и лечение стрессорных язв
Основными принципами профилактики развития острых эрозии и язв являются:
Абсолютными показаниями для проведения профилактики развития стрессовых язв являются:
Профилактика возникновения стрессовых язв желудка и двенадцатиперстной кишки прежде всего направлена на своевременное и тщательное лечение основного заболевания, поддержание нормального объема крови, обеспечению функций дыхания и кровообращения, коррекции КОС и электролитного баланса, борьбе с инфекционными осложнениями.
Пантопразол (препарат «Контралок») в отличие от омепразола и эзомепразола не аккумулируется в организме после приема повторных доз. Так, после внутривенного введения пантопразола в дозе 40 мг/сут в течение 5 дней показатели фармакокинетики оказались сопоставимыми с таковыми, полученными после однократного внутривенного введения препарата. При этом было установлено, что площадь под кривой концентрация-время (AUC) составила 5,35 мг×ч/л, максимальная концентрация в плазме крови – 5,26 мг/л, а период полувыведения (Т1/2) – 1,11 ч. При фармакокинетических исследованиях пантопразола при пероральном приеме в дозах от 10 до 80 мг и внутривенном введении в дозе 240 мг его содержание в сыворотке/плазме крови имело линейный характер. Эти свойства существенно отличают пантопразол (Контролок) от омепразола, при внутривенном введении которого с повышением дозы в том же диапазоне AUC изменялась непропорционально, а Т1/2 увеличивался уже после однократного внутривенного введения.
Пантопразол вызывает самое длительное угнетение секреции кислоты по сравнению с перечисленными ИПП. Это обусловлено специфическим связыванием его с расположенным в 822 положении цистеином, который погружен в транспортный домен желудочного кислотного насоса. Связывание именно с этой аминокислотой определяет самое длительное действие пантопразола по сравнению с другими ИПП. Это является важным фактором, поскольку восстановление продукции кислоты полностью зависит от самообновления белков протонного насоса (M.Fennerty, 2002).
Для блокады кислотной продукции препаратами выбора являются ИПП, вводимые парентерально, такие как Контролок, назначаемый по 40 мг каждые 12 ч. Так как кислотоассоциированные поражения слизистой оболочки желудка возникают в течение 24–48 ч от начала стрессовой ситуации, парентеральное введение ИПП должно начинаться сразу же после поступления больного в отделение интенсивной терапии. Парентеральное введение ИПП жизненно необходимо больным при невозможности их перорального приема и нарушения всасывания (рвота, диарея), при гастроинтестинальном кровотечении, для профилактики кислотноаспирационного синдрома во время проведения анестезии, а также для проведения дифференциального диагноза при наличии загрудинных болей. По мере стабилизации состояния больного и его перевода на энтеральное питание инъекционное введение ИПП отменяется и назначается их пероральный прием, продолжительность которого и суточная доза определяются индивидуально.
Различия в фармакокинетике данных препаратов обусловлены также особенностями их взаимодействия с системой цитохрома Р-450. В клиническом плане, помимо антисекреторного эффекта, чрезвычайно важными свойствами, которые учитываются при выборе ИПП, являются низкий уровень взаимодействия с другими лекарственными средствами и отсутствие кумулятивного эффекта при длительном применении. По этим параметрам выделяется пантопразол, у которого потенциал лекарственных взаимодействий значительно уже, чем у других представителей группы ИПП. Способность пантопразола взаимодействовать с другими одновременно введенными препаратами очень мала из-за его низкого аффинитета к метаболизирующему изоферменту цитохрома Р-450 и проходящей во II фазе реакции конъюгации. Так, в ряде клинических исследований показано, что пантопразол не взаимодействует с рядом препаратов (антацидными препаратами, антипирином, кофеином, оральными контрацептивами, этанолом, глибекламидом, левотироксином, метопрололом, пироксикамом, теофиллином, амоксициллином, кларитромицином, диклофенаком, напроксеном, диазепамом, карбамазепином, дигоксином, нифедипином, варфарином, циклоспорином, такролимусом и др.), что позволяет использовать его в комплексном лечении у больных в критических состояниях, для поддержания жизненных фукнций которых требуется применение широкого ассортимента лекарственных средств.
Антациды широко применялись для профилактики острых эрозий и язв в 1970-е годы. Нейтрализация свободной соляной кислоты в желудке достигалась частым (каждые 1–2 ч) введением препарата. Необходим мониторинг рН желудка и индивидуальная титрация антацидов для поддержания в желудке рН>4. Значительные побочные эффекты (системный алкалоз) и недостаточное подавление кислотопродукции по сравнению с другими антисекреторными препаратами ограничивают использование антацидов с профилактической целью. С другой стороны, пероральное применение препаратов у больного в критическом состоянии (искусственная вентиляция легких, состояние после операций на гастродуоденальной зоне, парез желудочно-кишечного тракта) технически весьма проблематично, поскольку необходимо ежечасное введение препаратов. Кроме того, выделение углекислого газа в процессе взаимодействия соляной кислоты и карбонатов может приводить к растяжению желудка и регургитации желудочного содержимого в трахею и бронхи (синдром Мендельсона, аспирационная пневмония). Ранее в многочисленных контролируемых исследованиях доказано преимущество антагонистов H2-рецепторов гистамина над антацидами и сукральфатом при профилактике массивных кровотечений из острых эрозий и язв. Однако у больных на фоне приема препаратов нередко отмечаются побочные реакции со стороны центральной нервной системы (дезориентация, делирий, галлюцинозы), нарушения ритма сердца, коагулопатии. Кроме того, при применении антагонистов H2рецепторов гистамина развивается феномен «усталости рецепторов», а увеличение дозы препарата (для сохранения антисекреторной активности) повышает риск развития побочных эффектов.
Сукральфат не обладает кислотонейтрализующим действием и оказывает свой защитный эффект путем формирования пленки на слизистой оболочке желудка и двенадцатиперстной кишки. Следует отметить, что формирование полимерной пленки из сукралфата происходит только при рН 4 и создает условия, при которых не происходит полимеризации сукральфата, Поэтому егонельзя комбинировать с антисекреторными препаратами.
Препараты висмута прямо не влияют на секрецию соляной кислоты, однако уменьшают активность пепсина и обладают цитопротективным действием.
Мизопростол является аналогом простагландинов, обладает цитопротективным действием и ранее широко использовался для профилактики и лечения язв. Однако выраженные побочные эффекты, в первую очередь диарея и абдоминальный дискомфорт, а также нестабильный заживляющий эффект ограничивают их применение в клинической практике. Чрезвычайно важным является ранний перевод тяжелых больных на энтеральное питание.
Энтеральное питание препятствует транслокации бактерий через атрофичную слизистую оболочку тонкой кишки, улучшает моторно-эвакуаторную функцию желудочно-кишечного тракта, связывает соляную кислоту и пепсин, снижая ацидопептическую агрессию. Несмотря на то что в настоящее время отсутствуют контролируемые исследования, доказывающие эффективность энтерального питания для профилактики и лечения кровотечений из стрессовых эрозий и язв, многие авторы считают энтеральное питание важным компонентом профилактики развития острых поражений слизистой оболочки желудочно-кишечного тракта.
Хирургические способы лечения следует применять при стрессовых язвах лишь по строгим показаниям, поскольку послеоперационная летальность в таких случаях (учитывая тяжесть основного заболевания) достигает 50%. Развившееся кровотечение (отсутствие профилактики или ее неэффективность) является показанием к выполнению эзофагогастродуоденоскопии. Возможности эзофагогастродуоденоскопии для остановки кровотечения из множественных распространенных эрозий ограничены. Однако при выявлении одиночных кровоточащих эрозий и язв эндоскопический гемостаз достигается в 90% наблюдений. Большинство авторов считают, что хирургическое вмешательство при кровотечении из острых эрозий и язв показано лишь при неэффективности других методов лечения.
Заключение
Острые поражения слизистой оболочки верхних отделов желудочно-кишечного тракта являются актуальной проблемойсовременной гастроэнтерологии. Выявление группы риска и проведение эффективной профилактической антисекреторной терапии – обязательная часть лечения этой тяжелой категории больных. Наибольший антисекреторный потенциал имеют парентеральные ИПП, в частности препарат Коктралок, обдадающий высокой эффективностью, предсказуемой фармакокинетикой и низким потенциалом лекарственных взаимодействий.