Капли для новорожденных от коликов с первых дней жизни
Капли для новорожденных от коликов с первых дней жизни
Выбираем эффективные препараты от коликов для новорожденных
На третьей недели жизни малыша мамы сталкиваются с такой проблемой, как колики в животе. Если это уже не первый ребенок в семье, то такой период переживается спокойней. В любом случае, каждой маме нужно осознать, что колики – не болезнь, а лишь естественный период в жизни каждого новорожденного. В этой статье вы узнаете, что делать, чтобы помочь малышу, какие препараты от коликов подойдут для новорожденных?
Причины коликов у новорожденных
От коликов страдают очень многие детки
С медицинской точки зрения, колики – постоянная боль в животе, продолжительность которой достигает до четырех месяцев. Ведь целых девять месяцев кишечник находился в спокойном состоянии и бездействовал, а сейчас же ему нужно постоянно переваривать пищу. Поэтому от такой непривычной нагрузки системе пищеварения нужно время, чтобы настроиться на длительную работу.
В такой период ребенок становится капризным, может слишком много кушать или же, наоборот, начинаются проблемы со сном и т.д. Мамы сразу пугаются и думают, что их ребенок заболел и, естественно, начинают мучить малыша бесконечными походами по больничным кабинетам. На самом деле, вы только вредите ребенку. В такое время ему нужен постоянный покой и забота матери, а не обходы по врачам.
Нужно научиться воспринимать колики, как естественный период. К тому же, вы можете попасть на прием к не очень опытному педиатру, который выпишет прием совсем ненужных лекарств, тем самым только усугубляя ситуацию. В принципе, колики появляются почти у каждого новорожденного, поэтому избежать этой проблемы не удастся.
Можно только ослабить боль и помочь кишечнику адаптироваться к новой работе. Ведь представьте, если бы вы девять месяцев бездельничали, а потом вы шли бы на работу. Наверняка, вам бы тоже было трудно адаптироваться к новому режиму. Но бывает такое, что ребенка мучают совсем не колики, а действительно, что-то другое.
Для того чтобы понять, в чем состоит проблема, врачи часто используют очень эффективное «правило трех»: продолжительность коликов составляет 3 часа в сутки, начинаются где-то на 3 недели жизни и имеют продолжительность 3 месяца.
Если все это характеризует беспокойство вашего ребенка, то расслабьтесь и просто купите препараты, которые помогут ослабить боль, о них мы поговорим позже.
Как помочь малышу пережить колики?
Один из самых популярных препаратов — Эспумизан
Если с помощью вышеописанного «правила трех» вы убедились, что вашего ребенка, действительно, беспокоят колики, то не следует мучить его походами по больничным кабинетам. Вам нужно, наоборот, обеспечить спокойствие и покой малышу. После кормления ставьте малыша в вертикальное положение, так вы поможете выйти лишнему воздуху с организма, который ребенок заглатывал во время этого процесса.
Также можно положить на животик новорожденного грелку и поддержать примерно 10 минут, во время этого процесса следует помнить, что кожа у детей еще очень нежная и повредить ее не составит труда. Пройдите специальные курсы по обучению массажа живота для новорожденных или же посмотрите обучающие видеоролики в интернете. Такая процедура ускорит выход стула и облегчит боль от коликов.
Массаж должен расслаблять, если же малыш плачет, то пересмотрите свои действия, возможно, вы делаете только хуже. Если у вас нет времени на обучение или же вы просто боитесь заниматься массажем, то можете обратиться к специалисту. Конечно же, вышеописанные советы являются лишь вспомогательными средствами, здесь не обойтись без специальных препаратов, но о них позже. Есть ситуации, когда нужно обратиться к врачу немедленно.
К примеру, ваш малыш, несмотря на постоянный поток здоровой пищи, теряет свой вес. Возможно, дело не в коликах, или у кишечника появились еще какие-то проблемы. В таком случае нужно пройти обследования у врача, и в большинстве случаев оказывается, что дело было не только в пищеварительной системе.
Также сигналом для вызова врача является отсутствие реакции организма на лечение. Может быть такое, что не будут помогать ваши физические действия, к примеру, массаж, постановка в вертикальное положение. Но на препараты каждый здоровый организм реагирует, а значит боль должна уходить. Если таковой реакции нет, то смело идите в детскую поликлинику. Может, препарат не подходит именно вам, а может, дело совсем в другом.
Препараты от коликов
Для многих родителей колики — это настоящий кошмар
Если вы не захотите обращаться к врачу, а сразу отправитесь в аптеку за лекарством от коликов, то, скорее всего, продавец предложит вам не один и даже не два варианта, а десятки. И это нормально, ведь на сегодняшний день известно много различных препаратов, которые отличаются показанием к применению, побочными эффектами и т.д. В связи с таким большим разнообразием лекарств, их все можно разделить на группы:
Препараты, которые содержат пробиотики
Препарат от коликов: СабСимплекс
Препараты, которые содержат действующее вещество «симетикон»
Препараты, в состав которых входят ферменты
Ппрепарат от коликов: Боботик
Препараты, главным компонентом которых являются травы
Профилактика коликов
Большинство препаратов обладают приятным вкусом
Бывает такое, что уже попили препараты и колики прошли. Но иногда боли возвращаются, для этого необходимо постоянно делать профилактические процедуры. Как известно, колики начинают беспокоить на третьей недели жизни и продолжаются на протяжении трех месяцев («правило трех»).
Именно в это время нужно вести активную борьбу с болью и иногда применением одних лишь препаратов не обойтись. Также, вы должны понимать, что очень много зависит от матери, ведь ребенок потребляет тоже, что и она.
Если ребенок не находится на искусственном вскармливании, то мама должна исключить из своего рациона те продукты, которые вызывают газообразование в кишечнике. Здесь вы должны ознакомиться с перечнем продуктов, которые нельзя принимать во время грудного скармливания, некоторые из них:
Гимнастика также позволит избавиться от коликов. Кстати, эта процедура полезна и для развития мышц, костей и просто улучшает самочувствие у малыша. Здесь же стоит упомянуть про массаж живота. Самое легкое упражнение, которое вы можете сделать для ребенка без особых знаний: после кормления поводите пальчиком вокруг пупка, при этом не надавливая, а лишь касаясь. И гимнастика, и массаж будут полезны для ребенка до годика, независимо от того, беспокоят ли его колики.
Если у вас есть свободное время, то походите на специальные курсы, где узнаете все секреты этих процедур. В любом случае, это лучше самообучения, ведь вам будет наглядно помогать профессионал и вы избежите многих ошибок. Если времени у вас нет, но вы очень хотели бы делать эти процедуры для малыша, то можете обратиться в детскую поликлинику. Как правило, есть специалисты, которые выезжают на дом и делают массаж и гимнастику для новорожденных.
Препарат от коликов: Инфакол
Во время кормления ребенок должен правильно захватывать грудь: следите за тем, чтобы малыш не засовывал свою губу, плотно прижимался к груди, чтобы не наглотаться воздуха.
Одной из основных причин коликов является именно захватывание воздуха во время кормления. Поэтому следите за правильным положением малыша и вашей груди, тогда сможете избежать многих проблем.
Когда мы говорили о препаратах, то упоминали о полезности травяных настоев. Так вот, если вы уже принимаете какое-то лекарство, то нелишним будет и употребление различных травяных чаев. Не нужно заливать его в ребенка ведрами, достаточно несколько столовых ложек каждые пару часов, к тому же сам малыш может не сильно воспринимать такое лакомство.
В принципе, это основные профилактические действия, которые вы можете делать при коликах в дополнение к применению препаратов. Проблема с коликами может быть решена, если придерживаться всех вышеперечисленных советов. Некоторые из них, как мы уже упоминали, пойдут на пользу для малыша, позволят быстрее развиться физическим способностям.
Прежде чем начать давать какие-либо препараты, нужно обязательно проконсультироваться с врачом, чтобы избежать возможных проблем. И если видите осложнения, то сразу же идите в больницу. При комплексном лечении ваш малыш забудет, что такое колики, а вы будете наслаждаться здоровым сном ребенка.
Лекарства от коликов в животике для новорожденных
С рождением ребенка в каждой семье царит счастье и радость, но всем молодым родителям в скором времени предстоит столкнуться с первой и одной из распространенных проблем, появляющейся у новорожденных – кишечными коликами. Кишечные колики сами по себе не являются болезнью, это вполне нормальное явление, связанное с процессом становления пищеварительной системы. Какие же лекарства от коликов в животике для новорожденных помогут малышу и его родителям пережить этот тяжелый период?
Виды средств и состав
Все средства от детских колик нужно разделить на четыре типа:
Профилактические меры – что предпринять
«Плантекс» – старое проверенное средство
Инструкция, как принимать препарат, есть в каждой упаковке, чтобы узнать как давать препарат грудничку. Маленьким деткам со 2 недели жизни дают 1 пакетик в сутки. Как разводить лекарство грудному ребенку? Разделив содержимое средства на 3 равных части, чай следует давать малышу непосредственно после приготовления. Многие родители делают большую ошибку, неправильно давая препарат ребенку. Так, когда же давать средство малышу, до или после еды? Препарат лучше употреблять после приема пищи либо в перерывах между кормлением. Возьмите 1 часть гранул, разведите с водой или добавьте в бутылочку для кормления
Когда начинает действовать препарат зависит от выраженности коликов и длительности применения средства. Если родители постоянно дают Плантекс ребенку (как положено 3 раза в день), то и действовать он будет быстрее. Колики не успевают сильно проявиться, поэтому препарат действует быстрее. Если родители дают препарат только в то время когда, ребенок начинает плакать, поджимать ножки, выгибать спинку от боли в животике, то препарат подействует в течение получаса.
Нужно помнить также о возможной аллергии на экстракт или плоды фенхеля и любые вспомогательные вещества, содержащиеся в препарате. В списке противопоказаний – нарушенные механизмы всасывания глюкозы, лактазная недостаточность.
«Бэйби Калм» – натурально и безопасно
Как и вышеперечисленные средства от колик, капли израильского производства произведены из натуральных компонентов. По сути, это смесь масел, призванных устранять вздутие живота и нормализовать отхождение газов. «Бэйби Калм» содержит анис, укроп, мяту, действие которых усиливает и дополняет друг друга:
Для удобства применения маслянистая жидкость выпускается в стеклянном флаконе со специальным дозатором. Чувствительность к компонентам зависит от конкретного ребенка, поэтому скорость воздействия препарата от колик может отличаться. Для разведения масел и приготовления эмульсии используют очищенную воду. Её температура не должна быть высокой. Воду наливают до отметки и действуют согласно инструкции – дают ребенку 10 капель лекарственного раствора перед кормлением, добавляя в молоко, искусственную смесь, или непосредственно капают в ротик.
Передозировка лекарства невозможна. Речь может идти только об аллергических реакциях на растительные компоненты. В составе «Бэйби Калм» есть некоторое количество спирта, поэтому длительное применение его нежелательно, несмотря на заверения производителя об отсутствии побочного воздействия и малом соотношении вещества к масляной смеси.
«Бебинос»
В состав данного препарата входят фенхель, кориандр и ромашка. Это комбинированное средство, показаниями для которого являются колики, нарушения работы желудка, проблемы с пищеварением. Выпускается в виде капель.
Экстракт ромашки незаменим при воспалительных процессах в ЖКТ, наличии патогенной кишечной флоры, снимает спазмы, борется с аллергией, стимулирует выработку пищеварительных соков, необходимых для корректной работы всех органов.
Фенхель, как было сказано выше, устраняет вздутие, активизирует процесс пищеварения, нормализуя состояние кишечника.
Кориандр, помимо ветрогонного, обладает ещё и желчегонным эффектом.
Если младенец слишком чувствителен к компонентам капель, в том числе сорбиту и спирту, следует с осторожностью применять «Бебинос» и проконсультироваться с педиатром. Ромашка в составе препятствует аллергии, поэтому побочные эффекты крайне редки.
Для детей до года 3-6 капель нужно растворить в 30 мг. воды – эту дозу нужно повторять три раза в день. Предварительно нужно взболтать флакон с каплями, чтобы избавиться от возможного осадка.
Средство удобно хранить и использовать – у флакона имеется удобный дозатор.
Как и всякие натуральные средства, «Бебинос» не имеет ожидаемого времени воздействия, для него характерна индивидуальная реакция и скорость наступления лечебного эффекта.
Синтетические компоненты помогут при коликах
Используя общий компонент Симетикон, производители лекарственных средств предлагают на выбор группу патентованных составов.
Симетикон действует как пеногаситель, ликвидирующий газы в кишечной среде, окруженные слизью. За счет этого газ высвобождается и затем либо всасывается, либо покидает организм естественным путем. Характерно для данного компонента то, что он не влияет на работу ЖКТ и в неизменном виде выходит с калом, не вызывает привыкания, не воздействует на микрофлору и начинает действовать через 10-15 минут.
По отзывам родителей, лекарства на основе Симетикона начинают оказывать положительное воздействие при коликах намного раньше. В среднем, улучшение наступает на 5-10 минутах.
«Боботик»
Непрозрачные, бело-кремовые капли выпускаются в стеклянных флаконах с пробкой-дозатором. Эмульсия имеет приятный фруктовый аромат и вкус. Состав может давать осадок, поэтому перед применением следует встряхнуть флакон до получения однородной суспензии. Не содержит сахара.
Лекарство не подходит для новорожденных. Применяют его примерно с месячного возраста.
Если у ребенка наблюдается непроходимость, обструкция ЖКТ, препарат применять не стоит. Также в список противопоказаний входит типичная для подобных лекарственных средств индивидуальная гиперчувствительность к компонентам. Превышать дозировки не стоит, несмотря на то, что основной компонент не может навредить и производитель не объявляет о подобных случаях в аннотации.
«Саб симплекс»
Симетикон в составе «Саб симплекса» действует совершенно аналогичным образом. Перед тем, как дать капли малышу, флакон встряхивают и переворачивают вниз пипеткой. Отмеряя нужное количество капель, нужно помнить о дозировке. До года дают 15 капель за прием. Количество применений в сутки – от 2 (утром или днем во время кормления и перед сном) до 8. При искусственном вскармливании лекарство добавляется в бутылочку, можно разводить дозу в грудном молоке, воде, дозируя ложкой или шприцем перед прикладыванием.
У грудничков можно растягивать порции на несколько кормлений – при условии питания не по режиму, а по требованию, с частыми прикладываниями.
Противопоказания аналогичны (см. Боботик).
«Эспумизан»
Лекарство от немецкой фирмы «Берлин-Хеми» достаточно действенное средство от коликов для новорожденных. При этом его действие совершенно отличается от вышеперечисленных препаратов на основе плодов фенхеля. Основным веществом в составе «Эспумизана» является симетикон, который представляет собой высокомолекулярное полимерное соединение диметилсилоксана с добавлением от 4 до 7 % диоксида кремния.
Такой состав позволяет провоцировать разрыв пленки пузырьков газа в кишечнике, после чего содержимое этих пузырьков успешно выводится с каловыми массами или попросту всасывается в стенку кишки. Важно! «Эспумизан» можно применять длительное время — он не попадает в кровь и абсолютно безвреден для ребенка.
Эффект от применения лекарства наступает в первый день приема. Если в течение 7 дней приема нет никаких позитивных подвижек в здоровье малыша, следует обратиться к педиатру — скорее всего, ребенок страдает каким-то более серьезным заболеванием, а колики лишь симптом. Производители препарата не так давно выпустили новую форму для самых маленьких — эмульсия с банановым вкусом в удобной упаковке с дозатором.
Как сделать выбор?
Каждый организм индивидуален. Груднички не являются исключением. Заранее невозможно сказать: какое лекарство подойдет ребенку и поможет избавиться от коликов. Лучшие средства от коликов для новорожденных подбираются путем подбора. Если эффекта от применения одного препарата нет, назначают другой. Так находят оптимальный для малыша. Его используют до окончания острого периода. Даже препараты, действующим веществом в которых являются симетикон или диметикон, оказывают разное действие, в зависимости от выбранной лекарственной формы.
Выбирая препарат, стоит помнить, что назначать и подбирать дозу должен исключительно врач. Родители обязаны строго следить за состоянием малыша и при появлении первых аллергических реакций прекратить применение препарата. Частая смена положения ребенка, поглаживание и массаж животика положительно влияют на моторику кишечника. Такие упражнения тоже способствуют избавлению от коликов.
Колики у недавно родившихся малышей – это довольно частое явление. Малыш плачет, поджимает ножки, кричит. Более половины родителей сталкиваются с этой проблемой. Лекарства от коликов для новорожденных разнообразны, иногда ставят в тупик родителей. В этой статье мы рассмотрим основные группы лекарств от коликов в животике, механизм их действия и эффективность.
Дисбактериоз у грудничка
До момента рождения кроха находится в абсолютно стерильной среде, его желудочно-кишечный тракте не содержит каких-либо бактерий или микроорганизмов. В момент рождения, продвигаясь по родовым путям, ребенок впервые «знакомится» с естественной микрофлорой матери, которая в норме содержит лакто- и бифидобактерии и кишечную палочку. Признаки и основные симптомы, говорящие о том, что у грудного ребенка может быть нарушен баланс кишечной флоры:
В случае если врач поставил диагноз «дисбактериоз кишечника», то потребуется комплексное достаточно продолжительное лечение. На первом этапе назначаются бактериофаги – так называемые «прирученные» вирусы. Их действие направлено на уничтожение патогенной и условно-патогенной флоры (при этом они не затрагивают полезные бактерии). Параллельно с кишечными антисептиками назначаются сорбенты (для скорейшего вывода из организма токсинов) и ферменты (для помощи пищеварительной системе).
«Бифидумбактерин»
БАД подходит для новорожденных в любых формах, кроме таблеток. Лактоза, сахар и желатин входят в состав препарата, что обусловлено механизмом его воздействия на кишечную среду. Нужно помнить о компонентах пробиотика и не назначать его малышам, не способным к их адекватному усвоению. Преимущественно «Бифидумбактерин» дают в виде раствора порошка. Удобно это делать при помощи пипетки, растворяя в грудном молоке или адаптированной смеси.
Есть ряд требований, которые нужно помнить при прохождении курса:
Основной компонент данного препарата – бифидобактерии. Они подавляют рост патогенных бактерий и способствуют устранению вздутия живота. Компоненты пробиотика не оказывают вредного воздействия на организм новорожденного.
«Линекс»
Данный препарат известен большим количеством положительных отзывов и призван в короткие сроки улучшить состояние малыша, начиная с первых дней жизни. Нужно помнить, что состав не показан младенцам с лактазной недостаточностью, а также повышенной чувствительностью на компоненты препарата. Содержимое капсулы или саше разводят в воде или грудном молоке. Схема приема – 3 раза в день через определенный промежуток времени перед кормлением. Порошок не имеет четко выраженного вкуса и запаха, однако существуют определенные трудности с употреблением готового раствора, поэтому предпочтительнее давать препарат ребенку в момент, когда он испытывает наибольшее чувство голода.
Состав не только улучшит состояние микрофлоры, но также может стать дополнительным питанием и профилактикой спазмов у детей-«искусственников». Для новорожденных с коликами при непереносимости молока лактобактерии «Наринэ» успешно справляются с расщеплением лактозы и белка.
Доказано, что около 5% детей рождены с отсутствием необходимых ферментов.
Помимо традиционного лечения пробиотиком, в питании ребенка с коликами применяют продукты, заквашенные указанной культурой. Их можно давать с 3-дневного возраста, если грудное вскармливание недоступно. ½ пакета растворяется в 30-40 мл. воды (на курс нужно 14 суточных доз в размере 1 пакетика, который делится на два приема). Можно использовать для этих целей сок или морс.
Общее мнение педиатров – не назначать и не выбирать пробиотики самостоятельно, без анализов, осмотра, и т.д. Самолечение – риск для здоровья малыша.
Все пробиотики являются БАДами, а потому не имеют столь развитой доказательной базы, как патентованные лекарственные средства от колик. Они могут чрезмерно стимулировать иммунитет, не всегда приводя к положительным результатам. Дозу пробиотика следует принимать в течение 1-3 недель за 20-60 минут до кормления или через час после. Если состояние улучшается, ее можно сократить вдвое. Некоторые препараты имеют длительный курс до нескольких месяцев – его также должен подбирать специалист, исходя из результатов анализов.
В частности, «Хилак Форте», назначенный неверно, оказывает негативное воздействие на пищевод. Превышение дозировки чревато проявлениями на коже вплоть до крапивницы, вызывающей явный дискомфорт. В целом признаком того, что пробиотик подобран некорректно, может быть высокая температура, усиление болей в животе.
Функциональные нарушения как причина колик
При коликах часто возникают воспалительные процессы в кишечнике, выделяются токсины. Энтеросорбенты связывают и выводят вредные вещества, при этом не оказывают вредного воздействия на организм. Безопасные энтерособренты для малышей – Смекта, активированный уголь. Эти препараты всегда должны быть в домашней аптечке на случай отравления, кишечных инфекций. Эти проблемы очень часто возникают у детей разного возраста.
Ферментные препараты восполняют дефицит лактазы. Эта проблема часто возникает у детей в первые месяцы жизни из-за особенностей развития пищеварительной системы. При его нехватке непереработанная лактоза попадает в толстый кишечник, провоцирует образование газиков. Лекарства назначают и для улучшения двигательной активности кишечника.
Безопасный ферментный препарат для малышей – Лактазавр. Содержимое капсулы можно смешивать с грудным молоком или смесью, давать перед кормлением. Ферментные препараты и сорбенты не помогают при приступах коликов. Они устраняют их последствия или причины.
«Мезим» может приниматься однократно в качестве «скорой помощи» и курсом по назначению врача. Таблетку следует измельчить и развести в воде, чае, компоте. Если ребенку можно только воду или грудное молоко, позаботьтесь о том, чтобы он не выплюнул раствор. Для принятия лекарственной дозы используйте шприц без иглы.
Сроки и интенсивность ферментной терапии специальными препаратами обычно невысокие. Это обусловлено тем, что организм должен самостоятельно привыкать к подобной работе. Побочные эффекты также не способствуют длительности курса – малыша может начать беспокоить запор, понос, в отдельных случаях наблюдается рвота, аллергическая реакция. Ферментные препараты назначаются строго лечащим педиатром. Нужно также учитывать прием прочих лекарственных препаратов, если таковые были прописаны для лечения новорожденного.
Почему профилактика лучше?
Несмотря на весь спектр и разнообразие лекарств против коликов, самым эффективным способом избавиться от них является профилактика, проводимая с первых дней жизни. Что делать для этого? Общие рекомендации по предупреждению колик у новорожденного такие:
Каждый случай колик у маленького ребенка индивидуален. Поэтому всегда требуется консультация врача, чтобы установить истинную причину и определится с тактикой обследования, возможного лечения и профилактическими мероприятиями. Каждая внимательная и ответственная мать должна внимательно оценивать каждый приступ колик. Когда симптомы такого состояния покажутся ей сомнительными и особо тяжелыми – обращаться за медицинской помощью.
Когда колики у новорожденных проходят
На этот вопрос нельзя дать однозначного ответа. Когда колики у новорожденных проходят — в большинстве случаев они проходят к трем месяцам, но, в крайнем случае, могут продолжаться и до шести месяцев. Это в первую очередь связано с состоянием здоровья малыша. Каждый малыш индивидуален и продолжительность становления желудочно-кишечного тракта у всех разная.
Также и любой медикамент по-своему действует на организм, когда что-то подошло одному, может не подойти другому. Но в мире еще не было ребенка, которому лекарства от коликов в животике для новорожденных не помогло от колик, поэтому не отчаивайтесь в поисках «своего» препарата. Здоровья Вам и вашему малышу!
Боботик : инструкция по применению
Состав
вещество: симетикон (диметикон активированный двуокисью кремния) 66,66 мг/мл
Вспомогательные вещества: натрия сахаринат (E 954), метилпарагидроксибензоат (E 218), пропилпарагидроксибензоат (E 216), кармеллоза натрия, лимонной кислоты моногидрат (E 330), ароматизатор малиновый, вода очищенная.
Описание
Густая, непрозрачная жидкость белого или почти белого цвета с фруктовым запахом.
Название и адрес производителя
Медана Фарма АО
ул. В. Локетка 10
Фармакотерапевтическая группа
Прочие средства для лечения функциональных расстройств желудочно-кишечного тракта.
Код ATX: A 03 AX 13.
Показания к применению
Для симптоматического лечения при нарушениях со стороны желудочно-кишечного тракта, вызванных повышенным газообразованием, например, при метеоризме, при колике у младенцев (трехмесячные колики).
В рамках подготовки к эндоскопическим, ультразвуковым или радиологическим исследованиям желудочно-кишечной области.
Противопоказания
Повышенная чувствительность к симетикону или к какому-либо вспомогательному веществу
Обструктивные заболевания ЖКТ
Детский возраст до 28 дней
Взаимодействия с другими лекарственными средствами
Из некоторых сообщений следует, что симетикон может нарушать всасывание пероральных антикоагулянтов. Применение симетикона может давать ложноположительные результаты диагностических тестов с применением гваяковой смолы, однако не влияет на результаты быстрого уреазного теста (диагностика Helicobacter pylori).
Особые указания и меры предосторожности при применении
При применении лекарственного препарата Боботик не следует употреблять газированную жидкость.
Лекарственный препарат содержит метилпарагидроксибензоат и пропилпарагидроксибензоат, что может вызывать аллергические реакции (возможны реакции замедленного типа).
Беременность и лактация
Применение при беременности и кормлении грудью возможно, если, по мнению врача, польза для матери превышает потенциальный риск для плода и ребенка.
Влияние на способность к вождению транспортных средств и управлению механизмами
Способ применения и дозы
Перед употреблением флакон необходимо активно встряхнуть до получения однородной жидкости.
Для точного дозирования препарата во время отсчитывания капель флакон следует держать вертикально.
Усиленное газообразование и накопление газов в области ЖКТ:
Боботик обычно применяется после еды три раза в день и перед сном:
дети с младенческого возраста до 3 лет по 8 капель (20 мг симетикона) 4 раза в сутки
дети от 3 до 6 лет по 14 капель (35 мг симетикона) 4 раза в сутки
дети старше 6 лет и взрослые по 16 капель (40 мг симетикона) 4 раза в сутки
Для более удобного применения препарата, в частности маленьким детям, его можно предварительно смешать с небольшим количеством кипяченой остывшей воды, детского питания, либо негазированной жидкости.
Лечение продолжать до исчезновения недомоганий.
Подготовка к диагностическим процедурам:
Рентгенографическое исследование ЖКТ
За один день до исследования следует принять утром и вечером дозу:
дети с младенческого возраста до 3 лет по 10 капель (25 мг симетикона) 2 раза в сутки
дети от 3 до 6 лет по 16 капель (40 мг симетикона) 2 раза в сутки
дети старше 6 лет и взрослые по 20 капель (50 мг симетикона) 2 раза в сутки
Сонографическое исследование ЖКТ
За один день до исследования следует принять утром и вечером (в зависимости от возраста) такое же количество препарата, как при подготовке к рентгенографическому исследованию.
За три часа до начала исследования дозу повторить.
Открытый флакон следует использовать в течение 2 месяцев.
Передозировка
Препарат химически инертен и не всасывается из ЖКТ, до настоящего времени сведений о передозировке Боботика нет.
Побочное действие
В исследованиях не сообщалось о нежелательных эффектах, связанных с применением препарата Боботик.
О появлении всех побочных (необычных) эффектов, в том числе неуказанных в листке-вкладыше, необходимо сообщить лечащему врачу.
Срок годности
Не использовать после истечения срока годности, указанного на упаковке.
Условия хранения
Хранить в оригинальной упаковке при температуре от 15 до 25 °C.
Лекарственное средство следует хранить в местах недоступных для детей.
Условия отпуска из аптек
Упаковка
По 30 мл во флаконы темного стекла с полиэтиленовой пробкой-капельницей и завинчивающейся полиэтиленовой крышкой.
Флакон, снабженный этикеткой и листком-вкладышем, помещают в индивидуальные картонные коробки.
Эспумизан: инструкция по применению
Цены на товар в разных аптеках отличаются.» buttonclose=»true» position=»top» _nghost-sc96=»»>
«Эспумизан» состав
«Эспумизан» — препарат, уменьшающий образование газов в животе. В его составе содержится действующее вещество — симетикон. Он снижает поверхностное натяжение газовых пузырьков. Из-за этого они распадаются, и состояние человека улучшается.
«Эспумизан»: как принимать
«Эспумизан» при беременности
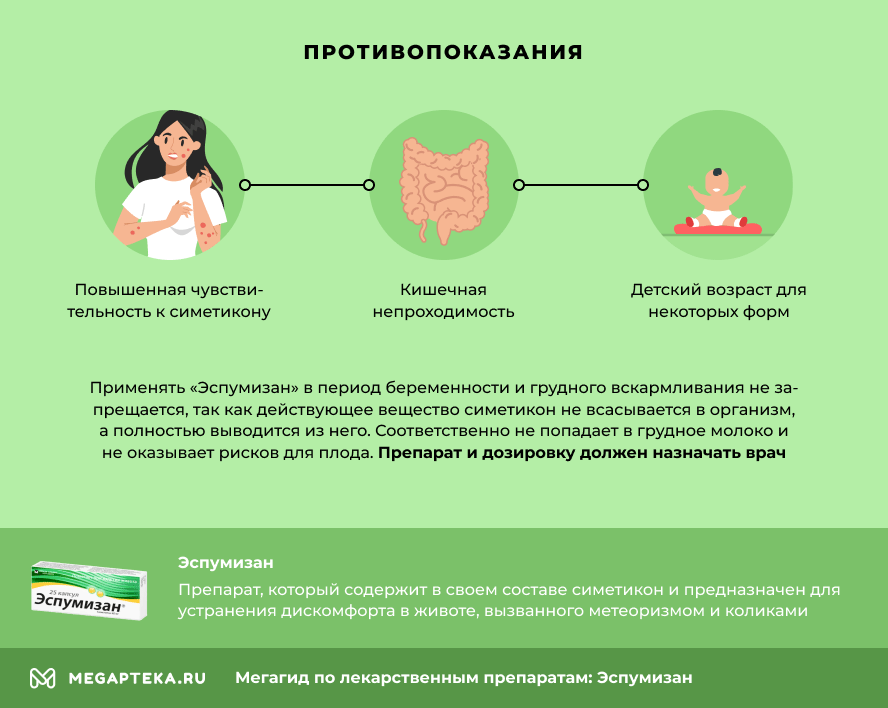
Применять «Эспумизан» в период беременности и грудного вскармливания не запрещается, если имеются показания к применению. Так как действующее вещество симетикон не всасывается в организм, а полностью выводится из него.
Соответственно не попадает в грудное молоко и не оказывает рисков для плода. Препарат должен назначать врач в рекомендуемых дозах.
«Эспумизан» дозировка
«Эспумизан беби» дозировка
«Эспумизан» чем заменить
Хотите разбираться в аналогах лекарств, чтобы умело подбирать препараты на свой бюджет? Наша методичка от экспертов-провизоров «Аналоги популярных лекарств» поможет вам в этом! Получить методичку просто: подпишитесь на наши соцсети и напишите в сообщения «аналоги».
Комфортик : инструкция по применению
Описание
Непрозрачная эмульсия белого или почти белого цвета с запахом ананаса.
Состав
действующее вещество: симетикон.
1 мл препарата содержит симетикона 40 мг (100 мг)
вспомогательные вещества: кислота бензойная, натрия бензоат, макрогола стеариловый эфир (2), макрогола стеариловый эфир (20), сахарин натрий, ароматизатор ананасовый, вода очищенная.
Фармакотерапевтическая группа
Средства, применяемые при функциональных расстройствах желудочно-кишечного тракта. Силиконы. Код АТХ А03АХ13.
Симетикон разрушает пузырьки газа физическим путем, изменяя их поверхностное натяжение и, тем самым, заставляя их спадаться. Благодаря данному свойству симетикон используется при симптоматическом лечении избыточного газообразования в области желудочно-кишечного тракта.
Симетикон является химически и физиологически инертным веществом, нетоксичным и не абсорбируемым мембраной клеток слизистой оболочки желудочно-кишечного тракта.
Показания к применению
Чувство переполнения и ощущения напряжения в животе;
В рамках подготовки к эндоскопическим, ультразвуковым, рентгенологическим, сонографическим исследованиям желудка и/или кишечника для вывода газов и воздуха из желудочно-кишечного тракта.
Способ применения и дозы
Симптоматическое лечение всех типов избыточного газообразования и скопления газов в желудочно-кишечном тракте
Дозировка 40 мг/мл
Взрослые: по 25-50 капель, по возможности, сопровождая прием капель небольшим количеством жидкости, после каждого приема пищи и перед сном.
Дети в возрасте 6 лет и старше: по 15-20 капель, по возможности, сопровождая прием капель небольшим количеством жидкости, после каждого приема пищи и перед сном.
Младенцы и дети до 6 лет: по 10-15 капель 2-3 раза в день во время еды или после еды.
Дозировка 100 мг/мл
Взрослые: по 10-20 капель, по возможности, сопровождая прием капель небольшим количеством жидкости, после каждого приема пищи и перед сном.
Дети в возрасте 6 лет и старше: по 6-8 капель, по возможности, сопровождая прием капель небольшим количеством жидкости, после каждого приема пищи и перед сном.
Младенцы и дети до 6 лет: по 4-6 капель 2-3 раза в день во время еды или после еды.
Профилактический прием при подготовке к исследованию желудка и/или кишечника.
Дозировка 40 мг/мл
По 50 капель 3-4 раза в день в течение 2 дней, предшествующих исследованию, 50 капель утром, натощак в день исследования и 50 капель непосредственно перед исследованием.
Дозировка 100 мг/мл
По 20 капель 3-4 раза в день в течение 2 дней, предшествующих исследованию, 20 капель утром, натощак в день исследования и 20 капель непосредственно перед исследованием.
1 мл лекарственного средства соответствует 27 каплям.
Перед употреблением флакон с каплями необходимо хорошо взбалтывать
Противопоказания
Непроходимость кишечника и обструктивные заболевания желудочно-кишечного тракта;
Повышенная чувствительность к любому из компонентов препарата;
Известная или подозреваемая перфорация и обструкция кишечника.
Побочное действие
В отдельных случаях возможны аллергические реакции на компоненты препарата: сыпь на коже, зуд, гиперемия.
Могут развиваться желудочно-кишечные расстройства, такие как тошнота, метеоризм.
Передозировка
До настоящего времени неизвестны случаи применения чрезмерной дозы препарата.
Меры предосторожности
Прием КОМФОРТИКА капель для приема внутрь больным диабетом
Применение КОМФОРТИКА капель для приема внутрь в педиатрии
Лекарственное средство предназначено для применения в том числе и в педиатрической практике.
При заболеваниях желудочно-кишечного тракта, сопровождающихся сильными коликами и рвотой, рекомендуется немедленно обратится к врачу.
Прием при беременности и в период кормления грудью
Специальных исследований на людях и животных не проводилось.
Прием при работе с механизмами и вождении автотранспорта
Лекарственное средство не оказывает системного воздействия на организм и может применяться при вождении автотранспорта и при работе с механизмами.
Взаимодействие с другими лекарственными средствами и продуктами питания
При одновременном приеме левотироксина и симетикона возможно снижение абсорбции и эффективности левотироксина, что может привести к гипотериозу. Рекомендуется отменить симетикон на время лечения левотироксином. Если необходимо совместное применение левотироксина и симетикона, введение двух препаратов должно осуществляться с разницей во времени не менее 4 часов, следует тщательно контролировать уровни ТТГ и/или другие показатели функции щитовидной железы.
При одновременном применении симетикона и карбамазепина существует риск передозировки карбамазепина.
Срок годности
2 года с момента производства. После вскрытия хранить не более 28 дней.
Не следует использовать препарат по истечению срока годности, указанного на упаковке.
Условия хранения
Хранить в оригинальной упаковке при температуре не выше 25°C.
Хранить в недоступном для детей месте.
Условия отпуска из аптек
Информация о производителе
ООО «Фортива Мед»
223012, Республика Беларусь, Минская обл., Минский р-н, г.п. Мачулищи, ул. Аэродромная, д. 4-2, каб. 21.
Лечение младенческой колики
Лечение младенческой колики.
Хотя, конечно, не совсем корректно говорить о лечении, раз речь идет не о заболевании.
Сразу оговоримся, что подразумеваются именно о коликах — все остальное уже исключено (ребенок осмотрен врачом, нет лактазной недостаточности, аллергии на БКМ (а если есть, то исключены молочные продукты или назначены препараты лактазы), исключены или корректируются другие патологии).
Также надо понимать, что колики бывают не только у здоровых детей. То есть, если у ребенка аллергия на БКМ, у него вполне параллельно с ней могут иметь место и обычные колики, которые не пройдут после исключения молочных продуктов из рациона.
Итак, как пережить колики самим и облегчить их протекание у малышей?
Сначала хотелось бы остановиться на двух моментах, которые никаких действий, направленных на ребёнка не предполагают, но тем не менее могут сыграть существенную роль в борьбе с коликами или предотвратить их.
Первое — если вы курите, не делайте этого во время беременности. Исследования показали, что у детей курящих мам в два раза чаще наблюдаются колики, чем у некурящих.
Второе — колики намного более выражены в семьях с высоким уровнем тревожности по поводу состояния здоровья ребёнка (высокий уровень жизни, поздний или долгожданный ребенок, первый ребёнок). Поэтому, успокойтесь — как ни банально, но колики — проходят и довольно быстро).
1. Общие рекомендации, не касающиеся непосредственно колики: исключить физические факторы:
✅заглатывание слишком больших объемов воздуха при кормлении (правильное прикладывание или правильно подобранная бутылочка),
➕Также при ГВ очень важно, чтобы ребенок съедал не только переднее, но и заднее молоко.
✅достаточная физическая активность малыша — стимулирование движения при разговоре с ребёнком, выкладывание на животик, ежедневное купание, ношение столбиком после кормления, массаж (самый простой, «мамин» — поглаживание, сгибание-разгибание ручек и ножек), массаж животика по часовой стрелке.
Все это нельзя назвать способами борьбы с коликами, это абсолютно обычные рекомендации всем родителям, но этого вполне будет достаточно, если колики протекают в легкой форме.
2. Теперь непосредственно том, что делать, если колики уже есть.
✅ Обязательно скорректировать диету кормящей маме (если малыш на ГВ) или подобрать другую смесь. ➕Следует избегать газообразующих продуктов, таких как огурцы, виноград, фасоль, кукуруза (мы намеренно не упоминаем продукты, в принципе не совместимые с ГВ, так как диета при ГВ — это отдельная тема).
3. Теперь о самом важном. Никаких 100% эффективных средств при коликах не существует. Все лечение чисто симптоматическое, устранить причину в данном случае невозможно, на это просто нужно время.
✅➕➖Напитки на основе фенхеля, ромашки — часто не помогают, при сильных коликах не помогают вообще, имеют накопительный эффект, требуют регулярного и частого приема, что довольно сильно усложняет жизнь мамы (но все-равно, следует попробовать этот способ, иногда это все-таки помогает). По идее, они снимают спазм кишечника, поэтому должны быть эффективны во всех случаях колик. Могут вызывать аллергию.
✅➖➕Препараты на основе симетикона будут эффективны только в случае газообразования и отсутствия спазмов кишечника (что большая редкость). Содержат в составе ароматизаторы, консерванты, эмульгаторы, сахарозаменители (все эти вещества имеют в списке побочных действий тошноту, рвоту, диарею, метеоризм(!)). Также могут вызывать аллергические реакции. Согласитесь — все это не лучшие вещества для детей, которые страдают к тому же проблемами с пищеварением.
✅➕ Самым перспективным и безопасным сегодня является прием пробиотиков (мы говорим о живых жидких пробиотиках, находящихся в собственной питательной среде). Несмотря на то, что первое двойное слепое рандомизированное плацебо-контролируемое исследование лечения коликов пробиотиками (сухими) было проведено еще в 2010 году и показало очень хорошие результаты, до сих пор нет общепринятых стандартов для их применения в этих целях (исследований было слишком мало).
Пробиотики — это единственные препараты, которые действуют на причину (точнее, часть причины) появления колик. Колики возникают вследствие незрелости пищеварительной и ферментативной систем. Созревание пищеварительной системы, в том числе, включает в себя созревание кишечника, микрофлоры и выстилка кишечной стенки биопленкой (пленка из полезных бактерий и продуктов их жизнедеятельности), которая будет как раз обеспечивать всасывание полезных веществ и защиту от проникновения в кровь вредных. Без этой пленки человек просто не может жить. Это наглядный пример взаимозависимости человека и бактерий. Только представьте — организм млекопитающего развился таким образом, что использует для своих нужд целую армию маленьких живых существ!
И еще представьте — если у взрослого человека вдруг исчезнет микрофлора и биопленка. У него не то что колики появятся, а он просто умрет через некоторое время, потому что никакие питательные вещества не будут усваиваться. А у маленького человека эта биопленка еще не сформировалась как следует, поэтому у него такое легкое питание — молоко, которое практически не надо переваривать. Но даже на него не хватает ферментов, и вот эти непереваренные частицы пищи скапливаются в кишечнике, где на помощь должна прийти микрофлора (мы уже писали о роли лактобактерий в переваривании лактозы), а она еще тоже не сформировалась, и не факт, что есть условия для её нормального формирования. И тут как раз на помощь приходят Нормофлорины — сейчас вы немного лучше понимаете, почему так важно, что бактерии находятся в питательной среде и флакон полон продуктов их метаболизма — фактически, вы получаете готовую биопленку‼️ с бактериями, ферментами, витаминами, минералами и пр.
Единственный минус — это то, что препарат не поможет сразу, 2-3 дня обычно должно пройти (максимум до 7 дней), очень важно правильно давать малышу, чтобы не спровоцировать обильное срыгивание или усиление газообразования. В идеале, если малыш на ГВ — маме тоже следует принимать пробиотики, причем начинать лучше еще во время беременности.
Нормофлорины при коликах
4. Ну и напоследок, способы помощи малышу, который не может сам освободить кишечник из-за сильного спазма и скопления газов.
✅газоотводная трубочка. Лучше всего купить специальную для новорожденных. Способ применения есть в инструкции.
✅ если вдруг газоотводной трубочки не оказалось, можно использовать обильно смазанную детским кремом ватную палочку, которая вводится в кишечник (самый кончик, который с ватой) и немного прокручивается по часовой стрелке и обратно. Ножки у малыша должны быть согнуты. Необходимо держать палочку пальцами прямо возле анального отверстия малыша, чтобы он, случайно дернув ножкой, не смог протолкнуть ее в кишечник и повредить его. Из-за спазма бывает трудно ввести в кишечник даже такую тонкую палочку, но когда мы ее вводим с минимальным усилием, стимулируется сокращение сфинктера и спазм снимается, сразу происходит опорожнение кишечника.
Оба способа должны сочетаться с массажем живота.
Лечебные смеси в питании грудных детей
Лечебное питание является мощным терапевтическим фактором, при котором правильно составленная диета становится ключевым механизмом, позволяющим воздействовать на нарушенные звенья метаболизма, нормализовать функции пищеварительной системы, активизировать
Лечебное питание является мощным терапевтическим фактором, при котором правильно составленная диета становится ключевым механизмом, позволяющим воздействовать на нарушенные звенья метаболизма, нормализовать функции пищеварительной системы, активизировать защитные силы организма, что во многом определяет течение и исход болезни. При отдельных видах патологии лечебное питание является единственным средством лечения.
Для организации лечебного питания больного ребенка первого года жизни важен правильный выбор продукта со специальным заданным составом, отвечающим особенностям заболевания и характеру нарушенных при этом обменных процессов.
В настоящее время в нашей стране существует широкий спектр специализированных продуктов лечебного и профилактического предназначения отечественного и зарубежного производства для диетологической коррекции различных заболеваний у грудных детей.
Специализированные смеси для детей с функциональными нарушениями желудочно-кишечного тракта
В последние годы в питании грудных детей со срыгиваниями, рвотами, запорами широко используются антирефлюксные молочные смеси [1, 2]. В зависимости от вида загустителя они подразделяются на две группы: смеси, содержащие камедь из плодов рожкового дерева («Нутрилак АР», «Нутрилон АР», «Фрисовом», «Хумана АР») или крахмал («Сэмпер Лемолак», «Энфамил АР», «Нутрилон Комфорт») (табл. 1).
В белковом компоненте большинства перечисленных антирефлюксных продуктов преобладают сывороточные белки, которые легко перевариваются и относительно быстро выводятся из желудка. Единственной казеинпредоминантной смесью является «Нутрилон АР». Казеин образует в желудке более плотный сгусток, что может препятствовать срыгиваниям и усиливает эффект камеди. Кроме того, в данной смеси умеренно снижено содержание жира (3,1 г/100 мл), что способствует более быстрой эвакуации пищи из желудка.
Камедь рожкового дерева представляет собой растворимые полисахариды, не содержащие крахмал, которые набухают в желудке ребенка, тем самым препятствуют срыгиваниям. Углеводы, входящие в состав камеди, являются пищевыми волокнами — неперевариваемыми полисахаридами, которые не подвергаются расщеплению в верхних отделах гастроинтестинального тракта, а ферментируются микроорганизмами толстой кишки, способствуя селективному росту индигенной микрофлоры.
Максимально допустимое содержание камеди в продукте составляет 1 г в 100 мл. В антирефлюксных смесях содержание камеди колеблется от 0,34 до 0,5 г в 100 мл. Пищевая камедь подразделяется на инстантную (быстрорастворимую) и натуральную (требующую разведения горячей водой для набухания), получаемую из семян среднеземноморской акации и содержащую 85% углеводов, 5% белка, 10% влаги.
В зависимости от вида добавленной в продукт камеди температура воды для разведения антирефлюксных смесей различна и составляет: для продуктов, содержащих инстантную камедь, 40–50°С («Хумана АР», «Нутрилак АР», «Нутрилон АР»); для продуктов с натуральной камедью значительно выше 70–80°С («Фрисовом 1» и «Фрисовом 2»).
Антирефлюксные продукты, содержащие камедь, вводятся в рацион ребенка постепенно, в каждое кормление. Возможно их добавление в бутылочку со стандартной молочной смесью, которую получает ребенок, но более эффективным является самостоятельное применение в начале кормления. Объем лечебного продукта подбирается индивидуально до прекращения срыгиваний.
Вторую группу антирефлюксных продуктов составляют смеси, в качестве загустителя содержащие рисовый, кукурузный или картофельный крахмал, богатые амилопектином («Сэмпер Лемолак», «Энфамил АР», «Нутрилон Комфорт 1» и «Нутрилон Комфорт 2»). Амилопектин представляет собой высокомолекулярное соединение — разветвленный полимер глюкозы, переваривание которого замедленно. Его расщепление происходит преимущественно в тонкой кишке под действием гликоамилазы. Амилопектин не обладает пребиотическими свойствами.
Антирефлюксные молочные смеси в первую очередь используются при регургитации (срыгиваниях) у детей грудного возраста. Срыгивания — обратный заброс пищевого химуса после проглатывания съеденной пищей. Нередко срыгивания обусловлены неадекватно проводимым вскармливанием (быстрое сосание, аэрофагия, перекорм, нарушения режима кормлений, неадекватный выбор смесей), а также перинатальными поражениями центральной нервной системы, пилороспазмом и др. Поэтому назначению антирефлюксных смесей должно предшествовать выявление причин, вызывающих срыгивания [3].
Смеси, содержащие камедь, могут также применяться в питании детей с функциональными запорами: хронической задержкой опорожнения кишечника более чем на 36 ч, увеличением интервалов между актами дефекации по сравнению с физиологической нормой, затруднением акта дефекации, отхождением малого количества кала повышенной плотности. Известно, что камедь обладает свойствами пищевых волокон: удерживает дополнительное количество воды и способствует мягкой стимуляции перистальтики кишечника, что приводит к устранению запоров. Наиболее эффективными из этой группы продуктов являются смеси с преобладанием сывороточной фракции в белковом компоненте, поскольку казеины обладают закрепляющим воздействием. При лечении запоров молочные смеси с камедью могут вводиться не в каждое кормление, а самостоятельно в качестве отдельного кормления — 2–3 раза в сутки [3].
Помимо смесей, в состав которых входит камедь, в питании детей с запорами хорошо себя зарекомендовала смесь «Сэмпер Бифидус», содержащая лактулозу (табл. 2). Лактулоза — дисахарид, состоящий из галактозы и фруктозы, полученный синтетическим путем. Он, подобно пищевым волокнам, не переваривается ферментами гастроинтестинального тракта, доходит в неизмененном виде до толстой кишки, где подвергается ферментации лакто- и бифидобактериями, служит субстратом для их роста. В процессе ферментации происходит образование короткоцепочечных жирных кислот, снижается рН кишечного содержимого и повышается осмотическое давление, в результате чего в просвет кишечника поступает жидкость, усиливается перистальтика и устраняется запор [4].
В настоящее время выпускается «Детское молоко Агуша с лактулозой» (ОАО «Завод детских молочных продуктов», Россия), которое рекомендуется к использованию в питании детей с функциональными нарушениями желудочно-кишечного тракта.
Помимо детских молочных продуктов лактулоза введена в состав детских инстантных каш «Нутрилак. Кукуруза с лактулозой», «Нутрилак. Овсянка с лактулозой» (Нутритек, Россия). Эти продукты эффективны в питании больных детей с нарушениями моторной функции кишечника (запоры, неустойчивый стул).
Образованию более мягкого стула способствуют также пищевые волокна — олигосахариды, которые являются линейными полимерами глюкозы и других моносахаров (галактозы, фруктозы). В женском молоке галактоолигосахариды составляют 12–14% от общего количества углеводов. Они оказывают пребиотический эффект, обеспечивая рост бифидобактерий в кишечнике ребенка. Подобными свойствами обладает пребиотическая добавка, содержащая 90% короткоцепочечных галактоолигосахаридов и 10% длинноцепочечных фруктоолигосахаридов, входящая в состав смесей «Нутрилон Комфорт 1» и «Нутрилон Комфорт 2» [5].
Низколактозные и безлактозные смеси
К низко- и безлактозным детским смесям относят продукты, созданные на основе белков коровьего молока и предназначенные для вскармливания детей первого года жизни с лактазной недостаточностью.
В безлактозных смесях количество лактозы (молочного сахара) практически приближается к нулю. Основным углеводным компонентом таких смесей является декстрин-мальтоза. В низколактозных смесях количество лактозы составляет приблизительно 1 г на 100 мл (от 0,9 до 1,33 г), для сравнения — в женском молоке и стандартных молочных смесях содержится 6–7 г лактозы на 100 мл.
Как правило, в низко- и безлактозных смесях соотношение сывороточных белков к казеину составляет 60:40 или 50:50, а жировой компонент представлен композицией растительных масел, что характерно для адаптированных детских молочных смесей и позволяет рекомендовать их к использованию с первых дней жизни ребенка. К преимущественно «казеиновым» формулам относятся смеси «Хумана-ЛП» с пребиотиками: галактоолигосахаридамии, пищевыми волокнами и «Хумана-ЛП+СЦТ» (соотношение казеина к сывороточной фракции 80:20). Содержание пребиотиков (галактоолигосахариды, клетчатка) в сочетании с низким содержанием жира дают основание к нахначению этих смесей для коррекции диарейного синдрома при лактазной недостаточности (табл. 3) [6].
Гиполактазии или алактазия — заболевания, возникающие в результате недостаточной активности или полного отсутствия фермента пристеночного пищеварения — лактазы, расщепляющей молочный сахар (лактозу), которые проявляются осмотической («бродильной») диареей после приема лактозосодержащих молочных продуктов [7].
Диетотерапия является основным методом лечения лактазной недостаточности. Она направлена на «обход» метаболического блока. Использование низко- и безлактозных смесей в питании детей с лактазной недостаточностью позволяет обеспечить патогенетический подход к лечению данной патологии.
При первичной (конституциональной) лактазной недостаточности низколактозная (безлактозная) диета назначается пожизненно. При вторичной лактазной недостаточности основное внимание уделяется лечению патологии, приведшей к данному состоянию, а ограничение лактозы в рационе является временным, однако необходимым мероприятием.
При искусственном вскармливании следует подбирать смесь с максимальным количеством лактозы, которое переносит пациент, не допуская появления клинической симптоматики и повышения экскреции углеводов с калом. Это связано с тем, что лактоза является единственным источником галактозы, которая образуется при ее расщеплении. Галактоза используется для синтеза галактолипидов, включая цереброзиды, которые необходимы для формирования центральной нервной системы и миелинизации нервных волокон. Кроме того, считается что ежедневное употребление малых количеств лактозы необходимо для адаптации к ней кишечной микрофлоры и поддержания нормального микробиоценоза кишечника. Безлактозные продукты назначаются только при тяжелых формах лактазной недостаточности, когда использование низколактозных смесей неэффективно.
В отдельных случаях безлактозные продукты могут временно вводиться и при грудном вскармливании, когда назначение фермента лактазы неэффективно и необходимо ограничение лактозы. Назначение безлактозных смесей (в отличие от низколактозных продуктов) позволяет сохранить использование материнского молока в максимально возможном объеме.
Диетическая коррекция при лактазной недостаточности заключается в постепенной замене детской молочной смеси низколактозным или безлактозным продуктом, который вводится в каждое кормление. Необходимый объем лечебной смеси определяется клинической симптоматикой: в случае, если удается добиться устранения диареи и колик комбинацией низколактозной или безлактозной смеси со стандартной молочной смесью, последнюю полностью отменять не следует [8].
Кисломолочные смеси и продукты
Кисломолочные продукты занимают важное место в лечебном питании детей первого года жизни, так как они благоприятно влияют на секреторную деятельность пищеварительного тракта, перистальтику кишечника, оказывают ингибирующее действие на патогенные микроорганизмы, стимулируют рост индигенной микрофлоры, способствуют улучшению всасывания кальция, фосфора, магния и железа, оказывают иммуномодулирующее действие и повышают защитные силы организма [2, 6, 9].
Ингибирование роста патогенных микроорганизмов при использовании кисломолочных смесей происходит за счет продукции антимикробных субстанций, конкуренции за питательные вещества, препятствия адгезии патогенной флоры на рецепторы энтероцитов. Иммуномодулирующий эффект данных продуктов заключается в усилении фагоцитоза, активизации пролиферации лимфоцитов, препятствии деградации секреторного иммуноглобулина А, стимуляции выработки интерферона, лизоцима, пропердина, влиянии на цитокиновую систему, регуляции выработки интерлейкинов.
Если кисломолочные продукты содержат живые микроорганизмы (бифидо- и лактобактерии) — представители нормальной микрофлоры кишечника человека, то их называют продуктами-пробиотиками. Они обладают двойным функциональным эффектом, обусловленным присутствием пробиотических штаммов микроорганизмов и продуцируемой ими молочной кислоты.
При разработке продуктов пробиотического действия используются различные виды микроорганизмов, преимущественно бифидобактерии и лактобактерии, к которым, как и к продуктам, созданным на их основе, предъявляются строгие требования, касающиеся безопасности, функциональной эффективности, технологичности [10].
Основные требования к безопасности продукта и входящих в него компонентов сформулированы в документах санитарного законодательства Российской Федерации, а также в международных рекомендациях ФАО/ВОЗ и заключаются в использовании штаммов микроорганизмов, выделенных от человека; отсутствии патогенности, токсичности и побочных реакций, антибиотикоустойчивости, высоких адгезивных свойствах к эпителию слизистой кишечника, стабильности генетического кода [11, 12].
Каждый штамм бифидобактерий имеет свои характеристики и диапазон действия. Так, Bifidobacterium (B.) bifidum и B. infantis превалируют в кишечнике у детей, находящихся на грудном вскармливании, а B. adolescentis — при искусственном вскармливании. В последнее время для получения кисломолочных смесей с пробиотическими свойствами широко используются штаммы B. lactis (Bв 12), обладающие выраженной функциональной активностью и хорошей устойчивостью в желудочно-кишечном тракте ребенка.
Лактобактерии чаще используются в комбинированных заквасках при создании кисломолочных продуктов. Известно, что лактобактерии Lactobacillus (L.) acidofilus, L. rhamnosus (LGG), L. casei обладают хорошей сохранностью в продукте, устойчивостью к внешним воздействиям, высоким пробиотическим эффектом (табл. 4).
Кисломолочные продукты могут быть жидкими и сухими, они также подразделяются на адаптированные и неадаптированные (табл. 5).
Жидкие адаптированные кисломолочные смеси «Агуша 1» и «Агуша 2» (ОАО «Завод детских молочных продуктов», Россия) предназначены для использования в питании детей первого года жизни. Продукт «Бифилин» и ацидофильная смесь «Малютка» относятся к частично адаптированным кисломолочным смесям. Содержание белка в них составляет 1,7 г в 100 мл жидкого продукта, а соотношение альбуминовой и казеиновой фракций — 20:80, как и в коровьем молоке.
К неадаптированным жидким молочным продуктам относятся «Тема. Кисломолочный напиток с Вв12» (ОАО «ЮНИМИЛК», Россия), а также «Наринэ», «Биолакт», «Биокефир», «Бифидокефир», «Бифидок», которые выпускаются на детских молочных кухнях или в цехах детского питания. Их используют в питании детей с 8 мес [13].
На российском потребительском рынке также имеются жидкие кисломолочные продукты-пробиотики «Активиа» и «Актимель» (Данон, Франция), предназначенные для детей старше 3 лет.
Новым в детской диетологии является создание сухих адаптированных кисломолочных смесей (табл. 6).
При использовании кисломолочных продуктов у детей первого года жизни отмечается уменьшение выраженности функциональных нарушений процессов пищеварения, таких как колики, склонность к запорам, диспепсические проявления, сниженный аппетит, а также улучшение состава микрофлоры кишечника. Указанные продукты нашли применение у грудных детей из группы риска по развитию алиментарно-зависимых заболеваний, а также страдающих рахитом, анемией, гипотрофией. При этом отмечены более высокая усвояемость железа и повышение уровня гемоглобина у детей с анемией, улучшение процессов остеогенеза у детей с рахитом и более выраженное увеличение массы тела у детей с гипотрофией, что обусловлено высокой усвояемостью из них белка, кальция и железа [3, 4, 13].
Гипоаллергенные продукты, созданные на основе гидролизатов молочного белка
Появление смесей, созданных на основе гидролизатов молочного протеина, знаменует собой начало новой эры в профилактике и лечении пищевой аллергии, а также ряде тяжелых заболеваний, сопровождающихся синдромом нарушенного кишечного всасывания, снижением нутритивного статуса ребенка [14].
В зависимости от степени расщепления молочного белка, выделяют смеси на основе его полного (высокого) или частичного (умеренного) гидролиза. Гидролизу могут подвергаться как казеиновая, так и сывороточная фракции молочных протеинов.
К казеиновым смесям на основе гидролизатов молочного белка (в зависимости от исходного молочного сырья) относятся «Нутрамиген», «Прегестимил», «Фрисопеп АС». К сывороточным относятся «Дамил Пепти», «Нутрилак ГА», «Нутрилак пептиди СЦТ», «Нутрилон Пепти ТСЦ», «Нутрилон ГА 1» и «Нутрилон ГА 2», «Альфаре», «НАН ГА 1» и «НАН ГА 2», «Фрисопеп», «ХиПП ГА 1» и «ХиПП ГА 2», «Хумана ГА 1» и «Хумана ГА 2».
Установлено, что чем выше молекулярная масса пептидов гидролизата, тем больше риск развития аллергических реакций. По сравнению с белком коровьего молока аллергенность белкового компонента продуктов, созданных на основе высоко гидролизованного белка, снижена в 10 000–100 000 раз, частично гидролизованного — в 300–1000 раз. Молекулярная масса пептидов, при которых аллергенность гидролизата становится минимальной, составляет 1,5 кDа, пептиды с молекулярной массой 3–3,5 кDа в отдельных случаях могут вызывать аллергические реакции.
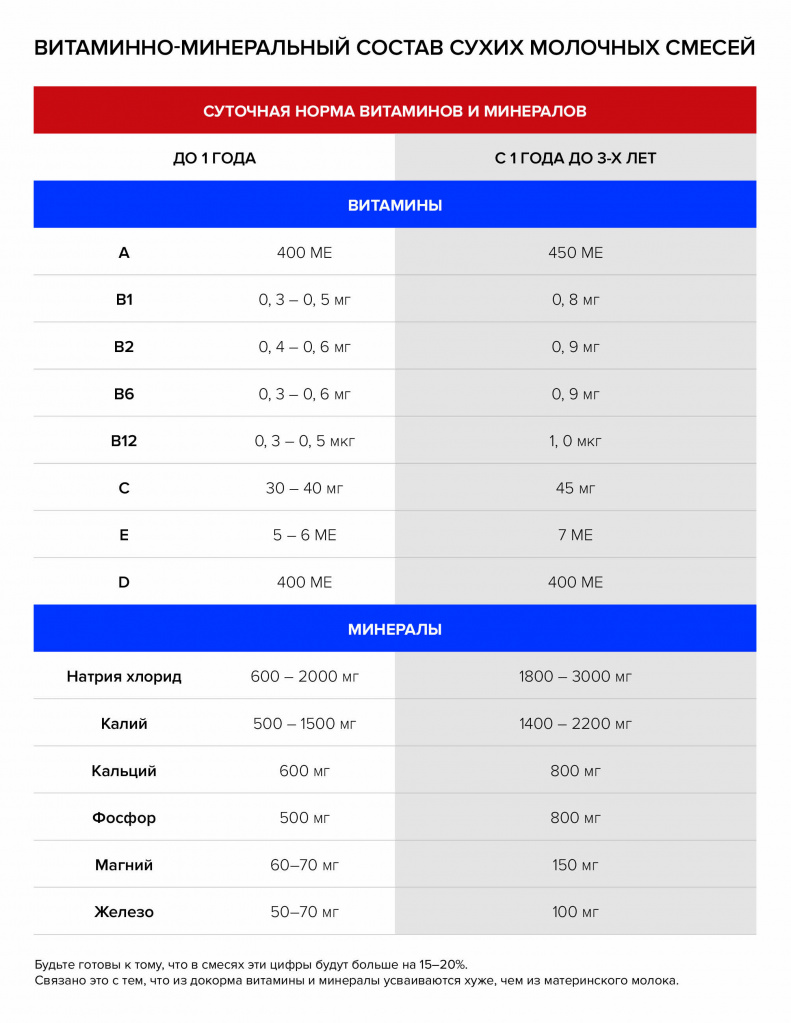
Все смеси данного класса обогащены комплексом витаминов и минеральных веществ в соответствии с физиологическими потребностями детей первого года жизни и соответствуют требованиям ВОЗ по ингредиентному составу, биологической и пищевой ценности, влиянию на физическое и психомоторное развитие детей первого года жизни [15].
В соответствии с клиническим предназначением смеси на основе гидролизатов молочного белка подразделяются на лечебные, лечебно-профилактические и профилактические (табл. 7).
К лечебным относятся только смеси, полученные в результате глубокого гидролиза молочного белка, которые, как правило, являются полуэлементными, так как помимо модифицированного белкового компонента содержат среднецепочечные жирные кислоты, моносахариды, полимеры глюкозы и полностью лишены лактозы. Указанные продукты предназначены для детей с тяжелыми проявлениями пищевой аллергией, обусловленной гиперчувствительностью к белкам коровьего молока и другим пищевым протеинам, а также больных с синдромом мальдигестии и мальабсорбции на фоне целиакии, панкреатической недостаточности, дистрофии слизистой кишечника, после резекций участков тонкой кишки и пр.
Знание особенностей липидного и углеводного состава различных лечебных смесей, созданных на основе высоко гидролизованного молочного белка, позволяет подобрать оптимальный продукт в зависимости от клинических проявлений в каждом конкретном случае. В состав липидного компонента смесей «Альфаре», «Нутрилак пептиди СЦТ», «Нутрилон Пепти ТСЦ», «Прегестимил» введены среднецепочечные триглицериды (до 50% общего количества липидов), которые легко расщепляются, не требуют эмульгирования желчью и участия панкреатической липазы, всасываются в систему воротной вены, минуя лимфатические сосуды. Указанные продукты показаны пациентам с тяжелыми гастроинтестинальными проявлениями пищевой аллергии и синдромом мальабсорбции.
При использовании лечебных гидролизатов белка удается достичь существенного улучшения со стороны кожных и желудочно-кишечных проявлений через 2–3 нед от начала их применения, а клинической ремиссии — спустя еще 2–3 мес. При этом у детей с дефицитом массы тела происходит нормализация нутритивного статуса. Продолжительность применения указанных продуктов индивидуальна, в среднем она составляет 3–4 и более месяцев.
При выборе специализированного продукта на основе гидролизата белка необходимо также учитывать наличие или отсутствие лактозы в составе его углеводного компонента, так как вторичная лактазная недостаточность часто сопутствует пищевой гиперчувствительности, в таких случаях целесообразно применять лечебные смеси, не содержащие лактозу («Нутрамиген», «Фрисопеп АС»).
Гипоаллергенные смеси с частично (умеренно) гидролизованным молочным белком («НАН ГА 1» и «НАН ГА 2», «Нутрилон ГА 1» и «Нутрилон ГА 2») предназначены только для профилактики аллергических заболеваний у детей из групп высокого риска по развитию атопии, переводимых на смешанное или искусственное вскармливание.
Пептидный профиль и низкая остаточная аллергенность таких смесей, как «Дамил Пепти», «Нутрилак ГА», «ХиПП ГА 1» и «ХиПП ГА 2», «Хумана ГА 1» и «Хумана ГА 2», позволяют использовать их не только в профилактических целях, но и для лечения нетяжелых форм аллергии к белкам коровьего молока, протекающих без участия иммуноглобулин E-опосредуемых механизмов [16].
Все продукты, созданные на основе гидролизатов молочного белка, имеют горьковатый вкус и специфический запах, при их назначении в период адаптации возможен несколько разжиженный и учащенный стул, зеленоватого или коричневого цвета, что не должно служить причиной для отмены продукта.
Смеси на основе изолята соевого белка
Современные соевые смеси разработаны на основе изолята соевого белка, в котором содержание протеинов составляет более 90%, а нежелательные компоненты (неперевариваемые углеводы, ингибитор трипсина, лектины и сапонины) удаляются в процессе технологического производства. При производстве соевых смесей для детского питания не используется генетически модифицированная соя.
Биологическая ценность изолята соевого белка повышена за счет дополнительного введения L-метионина и других аминокислот и сопоставима с молочным казеином. Жировой состав соевых смесей представлен смесью растительных жиров, а углеводы состоят из декстрин-мальтозы, кукурузного крахмала (табл. 8). Таким образом, все соевые смеси являются безмолочными и безлактозными.
Смеси на основе изолята соевого белка обогащены витаминно-минеральным комплексом, а применение современных технологий позволяет повысить усвоение кальция, фосфора и железа.
Смеси на основе изолята соевого белка можно достаточно эффективно использовать при лечении пищевой аллергии, индуцированной белками коровьего молока. Однако клинические наблюдения показывают, что у 20–25% детей первого года жизни они могут быть причиной возникновения или обострения атопического дерматита или гастроинтестинальных проявлений аллергии. Наши исследования свидетельствуют о том, что наиболее часто аллергические реакции развиваются при быстром (в течение 1–2 дней) введении соевых смесей, раннем их назначении (детям первых месяцев жизни), отягощенном аллергоанамнезе [14, 17].
Для предотвращения развития нежелательного эффекта при использовании соевых смесей у детей необходимо соблюдать определенные условия: у ближайших родственников должна отсутствовать аллергия к сое и бобовым, возраст ребенка — не менее 5–6 мес (особенно при кожно-гастроинтестинальной или гастроинтестинальной формах пищевой аллергии), постепенное (в течение 5–7 дней) введение продукта в рацион ребенка. Следует также учитывать индивидуальную переносимость смеси, применять ее нужно не менее 3 мес [16].
Кроме того, эти соевые смеси могут использоваться для лечебного питания у детей с галактоземией (при данной патологии они являются первыми продуктами выбора), лактазной недостаточностью, целиакией в качестве альтернативы молочным продуктам и смесям. Признавая в целом нутритивную адекватность промышленных соевых смесей, не следует рекомендовать их недоношенным детям.
Таким образом, использование в педиатрической практике детских специализированных смесей, полученных с применением самых современных технологий, позволяет в максимально короткие сроки организовать патогенетически обоснованное лечебное питание, обеспечить потребности больного ребенка в макро- и микронутриентах, облегчить течение патологического процесса, улучшить нутритивный статус и ускорить достижение клинической ремиссии заболевания или выздоровление.
Литература
Т. Э. Боровик, доктор медицинских наук, профессор
В. А. Скворцова, доктор медицинских наук
К. С. Ладодо, доктор медицинских наук, профессор
Е. А. Рославцева, кандидат медицинских наук
Н. Н. Семенова, кандидат медицинских наук
Т. Н. Степанова, кандидат медицинских наук
НЦЗД РАМН, Москва
Аптечка для новорожденных: список необходимого для дома
Содержание:
Необходимая аптечка для новорожденного дома
В этом списке представлен необходимый минимум, который точно должен быть в каждой семье с маленьким ребенком:
1. Средства для ухода за новорожденным
вата или ватные диски/тампоны для утреннего туалета глаз и носа;
ватные палочки с ограничителем для туалета ушей (внимание: убирать можно только ту часть ушной серы, которая находится на поверхности ушной раковины);
детский крем — гипоаллергенный, предпочтительно без отдушек;
крем под подгузник, предпочтительно на основе цинка;
ножницы с закругленными концами или кусачки для стрижки ногтей;
спиртовые салфетки для ухода за пупочной ранкой;
средство после ожогов;
гель для купания.
2. Лекарственные препараты
У новорожденного должна быть своя собственная аптечка — отдельная от взрослых членов семьи, чтобы случайно не перепутать препараты. Выделите для нее место где-нибудь подальше и повыше. Пока малыш неспособен добраться до привлекательных шуршащих блистеров с маленькими белыми «конфетками», но он быстро растет, поэтому хранить лекарства в тумбочке в детской комнате — не лучшая идея.
Список препаратов для детской аптечки вы можете узнать у педиатра крохи. До этого не покупайте никаких лекарственных средств: только врач, учитывая индивидуальные особенности ребенка, может сказать, что именно ему нужно.
бесконтактный термометр (электронный или инфракрасный);
перевязочный материал (стерильный бинт, пластыри);
Стоит понимать, что эта аптечка для новорожденных содержит список необходимого для здоровых детей, а дома у семьи с ребенком, имеющим какие-либо заболевания, также должны быть дополнительные препараты, рекомендованные наблюдающими малыша врачами.
Список лишних покупок
Конечно, ответственным и заботливым родителям хочется быть готовыми ко всему, в том числе иметь лекарства на все случаи жизни. Это делать совершенно не нужно. Во-первых, при необходимости лечащий врач скажет, что следует дополнительно приобрести. Во-вторых, очень многие лекарства могут просто не пригодиться вашему малышу и буду лежать без дела.
Кроме того, существуют предметы-архаизмы, которые раньше считались необходимыми в аптечке для новорожденного дома, а теперь — пережиток прошлого.
Итак, список того, что точно НЕ нужно покупать:
травы (череда, ромашка, календула) для купания малыша — любые растения могут являться причиной аллергической реакции, особенно для младенцев. К тому же они сушат нежную кожу малышей;
масло для обработки складочек;
перманганат калия для купания: «марганцовка» сушит кожу;
бриллиантовая зелень («зелёнка») для обработки пупка: опасно для ребенка — в случае патологии пупочной ранки под пигментом будет не видно признаков воспаления, в результате чего можно пропустить начало заболевания и потерять драгоценное время;
присыпка с тальком — может повредить кожу младенца;
антибактериальные препараты «про запас» — антибиотики должны назначаться исключительно врачом и использоваться только по показаниям.
Сейчас практически везде есть круглосуточные аптеки, в которых можно приобрести необходимое в любое время суток. Не складируйте дома лекарства «от всего»: это абсолютно необоснованное вложение денег и сил.
Полезные советы, как организовать аптечку новорожденного дома
Держите все составляющие детской аптечки в одном месте. В экстренной ситуации не будет времени бегать по квартире и собирать компоненты по всему дому.
Все члены семьи (а также те, кто осуществляет уход за ребенком, например, няня) должны знать, где находится аптечка новорожденного дома, и для чего нужен каждый предмет.
Поместите в аптечку список всего того, что там содержится. Особенно удобно приклеить перечень на крышку коробки.
Регулярно проверяйте сроки годности лекарственных средств.
Лучше многих лекарств для малыша — любовь и внимание мамы и папы.
Малыш в роддоме: первые дни жизни
Сразу после родов
Следующий важный момент — новорожденному перерезают пуповину, малыша осматривает и ставит оценку по шкале Апгар. Эта шкала нужна для того, чтобы определить, каким детям требуется больше внимания. Согласно данной шкале, состояние здоровья каждого новорожденного оценивают по пяти показателям: это частота сердечных сокращений, дыхание, мышечный тонус, рефлексы и цвет кожи младенца. Во время осмотра за каждый признак (частоту сердечных сокращений, дыхание, мышечный тонус, рефлексы и цвет кожи) дают 0, 1 или 2 балла. Оценка в 2 балла в родильном зале считается высшей и означает, что признак выражен ярко, 1 балл — выражен слабо, 0 баллов — признак отсутствует. Оценивают ребенка по шкале Апгар на и на минутах жизни, поэтому оценки всегда две, например 8/9 баллов или 9/10 баллов. Максимальные 10 баллов в первую минуту жизни дети набирают редко, и обычно первая оценка всегда ниже, чем вторая. А вот вторая оценка как раз и может равняться 10 баллам. Состояние детей, которые набирают от 7 до 10 баллов, считается хорошим, и им, как правило, требуется лишь обычный уход. Те, кто набрал от 4 до 6 баллов, находятся в удовлетворительном состоянии, и им могут оказаться нужны лишь некоторые реанимационные процедуры. Немедленное оказание помощи для спасения жизни необходимо тем, чей результат ниже 4. Оценка по шкале Апгар — независимо от того, какой она будет (низкой или высокой), — это еще не диагноз. Это — сигнал для врача о том, какие мероприятия сейчас нужны или, наоборот, не нужны ребенку.
Далее продолжает осматривать новорожденного. Доктор смотрит, как сформирован малыш, нет ли у него аномалий развития или еще проблем. После этого новорожденного моют, измеряют, взвешивают, прикрепляют на ручки бирочку с фамилией мамы и временем рождения. Затем ребенка заворачивают в пеленку и прикладывают к маминой груди. Практически всегда в это время (в течение 10–20 минут после родов) малыш успокаивается и засыпает. Что будет дальше, зависит от устройства роддома. В одних роддомах следующие два часа мама с новорожденным находятся в родильном отделении, в других ребенка уносят в детское отделение. В любом случае, если есть возможность побыть вместе, надо попросить оставить малыша рядом с собой, если ребенок чувствует себя хорошо, это вполне возможно.
С мамой или в детском отделении
Сейчас практически везде можно находиться с ребенком как вместе, так и раздельно. Но опять же, все это зависит от устройства роддома. Если женщина лежит отдельно от малыша, то она будет забирать его на кормление. Ухаживать за ребенком, мыть, менять памперсы, переодевать его будут сестры детского отделения. Но надо понимать, что делают это по графику, одинаковому для всех детей в отделении, а не по индивидуальным потребностям ребенка.
Если ребенок лежит вместе с мамой, то его режим определяет уже она. Мама может кормить малыша по требованию, а не по часам, как при раздельном пребывании. А еще она меняет памперс или переодевает его тогда, когда это действительно нужно (ребенок пописал и памперс полный), а не по графику, одинаковому для всех. Получается, что между мамой и ребенком быстрее устанавливается связь, женщине легче понять, что нужно малышу, почему он плачет и что с ним делать. Если мама уже в роддоме научится мыть и переодевать ребенка, менять ему памперс, вернувшись домой, она гораздо легче адаптируется к новой жизни и новому распорядку дня. Второй важный плюс совместного пребывания — быстрее налаживается грудное вскармливание, а при кормлении по требованию быстрее придет молоко.
Некоторые женщины считают, что после родов им надо отдохнуть, побыть отдельно от ребенка, мол, за ним в детском отделении ухаживают, а я пока приду в себя и привыкну к своему новому состоянию. Да, если роды были сложными и мама перенесла их тяжело, то отдохнуть надо. Но так как роды — это физиологический процесс, то восстанавливается женщина очень быстро и даже после сложных родов уже на вторые сутки вполне может взять ребенка к себе в палату. Ведь судите сами — ничего особенного ей делать не придется: обед она не готовит (еду предоставляет роддом), посуду потом не моет, ничего не убирает и не стирает (даже чистую одежду роддом выдает ежедневно). Практически все новорожденные в первые дни после родов не плачут, а все время спят, и получается, что единственная забота мамы — несколько раз в день дать ребенку грудь и переодеть памперс. Так что времени отдохнуть у женщины будет достаточно, и почему же не использовать его для дела? И еще: те, кто отдавали ребенка в детское отделение, любят попенять потом, что там его докармливали смесью, хотя женщина и просила этого не делать. Но представьте себе ситуацию: ребенок заплакал, сестра его осмотрела — он помыт, переодет, то есть с ним все в порядке, а он, тем не менее, плачет. Что сделает мама — возьмет малыша на руки, покачает, успокоит. Но у сестры детского отделения рядом еще много детей, за ними тоже надо ухаживать. Какой здесь выход — или дать бутылочку со смесью или ждать когда от бесконечного плача ребенка «заведутся» и другие дети.
Первые осмотры, анализы, прививки
Что касается прививок — согласно национальному календарю вакцинации, первые прививки делают еще в роддоме. В первые сутки жизни — от гепатита В, на полные вторые сутки — от туберкулеза. Если родители не хотят делать прививки, то надо заранее сообщить об этом врачу и написать отказ от вакцинации.
При выписке из роддома маме выдадут две части обменной карты. В одной из них будет информация о родах, и ее надо будет отнести в женскую консультацию. Во второй части обменной карты будут данные о ребенке, скрининге, прививках и обследовании — ее отдают в детскую поликлинику. На следующий день после того, как мама и малыш вернуться из роддома домой, их навестит патронажная сестра поликлиники, а на следующий день — педиатр. И теперь наблюдать за новорожденным будут уже специалисты детской поликлиники.
Памятка для мам
Запор у новорожденного при искусственном вскармливании
Содержание:
Одно из самых распространенных функциональных нарушений в работе желудочно-кишечного тракта у детей первого года жизни — запор. И детки, получающие не грудное молоко, а смесь, сталкиваются с этой проблемой чаще. Давайте попробуем разобраться, в чем причина запора у младенцев на искусственном вскармливании и что следует делать родителям в такой ситуации.
Что такое запор и в чем его причина?
Согласно определению, запор — это не только более редкое по сравнению с индивидуальными физиологическими возрастными нормами опорожнение кишечника, но также изменение формы и характера стула. Этот критерий является чрезвычайно важным в постановке диагноза. Кроме того, согласно основному международному документу, который используют педиатры и гастроэнтерологи всего мира, когда говорят о функциональных нарушениях ЖКТ у детей (Римские критерии IV, 2016), симптомы должны сохраняться не менее 1 месяца.
Выделяют две большие группы причин запоров: органические (5%) и функциональные (95%). К органическим причинам относят врожденные пороки развития органов ЖКТ, нервно-мышечные заболевания (центральный паралич, нейрофиброматоз и др.), системные заболевания (сахарный диабет, синдром Дауна, заболевания соединительной ткани и др.), прием лекарственных препаратов (например, препаратов железа, гипервитаминоз Д) и другие (целиакия, аллергия на белок коровьего молока и прочее). В большинстве случаев запор у грудничка и малыша первых лет жизни как при искусственном, так и при грудном вскармливании носит функциональный характер и связан с нарушением иннервации органов ЖКТ.
Но данным Американской академии педиатрии, нормой считается опорожнение кишечника для детей первых 7 дней жизни не реже 4 раз в неделю, от 4 месяцев до 4 лет — не менее 2 раз в неделю.
Отсутствие регулярной дефекации, болезненность при опорожнении кишечника приносят ребенку большой дискомфорт. И в связи с этим важно не путать функциональный запор при искусственном вскармливании у грудного ребенка с младенческой дисхезией. Младенческая дисхезия — это состояние, характерное для детей до 9 месяцев жизни, которое сопровождается эпизодами беспокойства, натуживания, плача перед отхождением газов или кала. Младенец еще только учится управлять своими мышцами, поэтому чтобы скоординировать работу мышц брюшной стенки (напрячь их, чтобы «вытолкнуть» кал) и анального отверстия (расслабить его), нужно приложить немало сил. Но важно, что кал при этом мягкий. Когда ребенок страдает запором, то каловые массы плотные, твердые.
Почему у грудничка возникает запор при искусственном вскармливании?
В отличие от грудного молока молекула адаптированной молочной смеси требует больше времени на расщепление и переваривание — это один из факторов, который влияет на частоту дефекации. Кроме того, если у малыша первого месяца жизни стул наблюдается менее двух раз в неделю, проанализируйте, достаточно ли смеси он получает, потому что недокорм также нередко является причиной запоров у новорожденного при искусственном вскармливании.
Довольно часто родители сталкиваются с запором при слишком быстром или раннем переходе на искусственное вскармливание. Кишечник младенца, привыкший к грудному молоку, нуждается во времени, чтобы адаптироваться к новому типу питания. И очень часто в этот момент родители, беспокоясь, что задержка стула вызвана тем, что «смесь не подошла», спешат перевести своего малыша на новую. Это может привести к замкнутому кругу, когда очередная слишком быстро (меньше, чем за три дня) введенная в рацион смесь будет только усугублять симптоматику.
Также следует учитывать, что на изменение частоты и характера стула могут влиять такие состояния, как аллергия на белок коровьего молока и лактазная недостаточность. Поэтому тщательный анализ ситуации совместно с педиатром позволит исключить или подтвердить предположение, что запор у младенца на искусственном вскармливании связан именно с этими причинами.
И, конечно же, запор при искусственном вскармливании у грудного ребенка может произойти на фоне введения прикорма. Ребенок начинает получать совсем новую для него пищу, на переваривание которой требуются другие ферменты и больше времени, поэтому стул становится более редким и совершенно другим по консистенции.
Лечение запора у грудничка при искусственном вскармливании
В первую очередь, лечение запоров должно начинаться с немедикаментозных методов. В отношении детей первого года жизни, это подбор смеси с учетом индивидуальных особенностей, расчет объема и режима вскармливания. Этот вопрос следует обсудить с лечащим врачом вашего ребенка для того, чтобы не попасть в ситуацию, о которой говорилось выше (когда запор возникает при переходе на искусственное вскармливание и продолжается из-за постоянного перевода с одной смеси на другую). Как правило, педиатры рекомендуют смеси с повышенным содержанием про- и пребиотиков, кисломолочные или лечебные, в зависимости от причины, почему случился запор у новорожденного при искусственном вскармливании.
Для детей, уже получающих прикорм, актуальным будет введение бОльшего количества продуктов, содержащих клетчатку (фрукты, овощи, обладающие послабляющими свойствами, например, яблоко, чернослив, тыква; крупы), потребление дополнительного количества жидкости.
При отсутствии эффекта от немедикаментозного лечения запора у новорожденного и малыша первого года жизни при искусственном вскармливании, педиатры рекомендуют терапию слабительными средствами. В основном для лечения используются препараты на основе полиэтиленгликоля (макрогол) или лактулозы. Эти препараты совершенно безвредны и не вызывают привыкания. Стоит учитывать, что лечение функционального запора занимает достаточно много времени (не менее месяца), поэтому стоит запастись терпением.
Методы лечения, к которым нужно относиться с осторожностью
В качестве экстренных мер можно прибегать к микроклизмам или очистительным клизмам. Однако, эти методы не могут использоваться на регулярной основе, поскольку не лечат причину, зато могут вызвать привыкание: при частом их применении дети нередко начинают опорожнять кишечник только после стимуляции анального отверстия.
Раньше в лечении запоров нередко назначали желчегонные, ферментные препараты, рекомендовали дополнительный прием пробиотиков. На сегодняшний день доказано отсутствие эффекта от их использования.
Профилактика запоров у грудничка при искусственном вскармливании
Немаловажным фактором, определяющим частоту и плотность стула, является физическая активность ребенка. Чем больше малыш двигается, тем лучше перистальтика кишечника. В качестве профилактики чаще выкладывайте кроху на животик, с 4 месяцев «переносите» ребенка на пол, чтобы он быстрее осваивал моторные навыки, поскольку на полу это делать и интереснее, и безопаснее.
Занимайтесь с малышом гимнастикой на регулярной основе — это тоже способствует профилактике запоров у младенца на искусственном вскармливании. Выполняйте самые простые упражнения (приведение ножек к животику, их разведение в тазобедренном суставе), но каждый день. Также полезным будет делать легкий массаж животика на регулярной основе.
При необходимости переводить ребенка на другую смесь (например, по возрасту, когда с «единички» переходят на «двойку»), делайте это плавно, минимум 3–5 дней, поочередно меняя по одному приему пищи на новый вид смеси.
Большинство детей старше 4 лет имели проблемы со стулом с самого раннего детства, но по каким-то причинам полноценное лечение не было проведено. Поэтому важно заниматься профилактикой и решать проблемы, как только они появляются.
Как помочь заснуть малышу: лучшие средства для засыпания
Когда в доме появляется малыш, у молодых мамочек появляется множество вопросов по уходу за ним. Один из главных — это как уложить ребенка спать быстро и легко. Ежедневно у мам возникает масса дел, касающихся не только ухода за малышом, но и работы по дому. Несмотря на это, важно иметь время для собственного отдыха. Поэтому «быстро и легко» в этом вопросе крайне важно.
Когда новорожденный появляется на свет, у него отсутствуют понятия о ритмах сна и бодрствования. В первые недели происходит адаптация к внеутробной жизни. Именно поэтому груднички так много спят. Для новорождённого требуется примерно от 16 до 20 часов сна. Если ваше счастье спит на пару часов больше или же меньше, не спешите бить тревогу, так как он только приспосабливается. В утробе матери для него создается максимально благоприятная обстановка. Любые ваши движения для малыша — это способы своеобразного укачивания. Внутри мамы малышу темно, тепло, а ее голос всегда действует успокаивающе. Это создает естественную обстановку для сна. Поэтому когда ваша кроха появится на свет, эти условия придется ему создавать искусственно.
Сон и его нормативы
Сон — очень важный, физиологический процесс. Ведь именно во сне дети растут. Объяснить это можно тем, что во время сна в организме вырабатывается гормон роста — соматотропин. Пик его выработки приходится примерно с полуночи и до 3-4 часов утра. Поэтому немаловажным для правильного развития и роста является соблюдение режима дня, что принесет пользу не только ребенку, но и отдых родителям. Однако чем старше он становится, тем меньше времени для сна ему необходимо. Ребенку в возрасте от 2 до 4 лет достаточно 16 часов сна, в пятилетнем возрасте — 13 часов, в возрасте 6-7 лет около 12 часов, а подросткам достаточно 9 часов сна.
Существует огромное количество способов, как быстро уложить ребенка спать. Важную роль для подбора метода, подходящего именно для вашего малыша, играет его возраст.
Существует огромное количество способов, как быстро уложить ребенка спать.
Для начала рассмотрим несколько эффективных способов, позволяющих уложить спать грудничка.
Как уложить спать грудничка
Если вы исключили вероятность того, что младенец голоден, в мокрых пеленках или же у него что-то болит, то приступаем к подбору лучшего средства для засыпания:
Существует множество методов того, как уложить спать ребенка, главное выбрать подходящий.
Методы укладывания ко сну
Итак, ниже представлены несколько методов, которые помогут уложить малыша спать:
Как уложить спать ребенка ясельного возраста
Теперь рассмотрим вопрос, как быстро уснуть ребенку более старшего возраста.
Эти советы помогут родителям деток старше года.
Со временем все родители подбирают вариант, подходящий именно для них с малышом.
Все советы, представленные выше — это простые истины, известные каждому. Со временем, все родители подбирают вариант, подходящий именно для них с малышом. Важной задачей является обеспечение полноценного сна, который так необходим для роста и развития ребенка.
Диарея у грудничка — тактика поведения родителей
Диарея у грудничка может свести с ума родителей – нарушается стул, ребенок беспокоится, плохо или много спит, не ест, плачет. При этом может повыситься температура. При появлении первых симптомов необходимо разобраться с причиной, принять первые меры и соблюдать основные рекомендации.
Причины диареи
Под диареей у грудничков понимают изменение консистенции стула. Он становится водянистым, со слизью и непереваренными частицами пищи, увеличивается количество испражнений, наблюдается вздутие живота.
Причины данного состояния:
В норме при прорезывании зубов не наблюдается диарея. Если состояние возникло, вероятнее всего из-за ослабленного иммунитета присоединилась бактериальная или вирусная кишечная инфекция. Причина этого – для облегчения прорезывания зубов малыши часто берут в рот игрушки, предметы, которые могут быть не обработаны или вымыты.
Частой причиной диареи врачи называют дисбактериоз. Многие специалисты опровергают такой диагноз.
Что делать маме?
При появлении диареи у ребенка первого года жизни необходимо обратиться к врачу. Назначаемые группы при этом симптоме:
Сорбенты связывают аллергены, токсины, бактерии и продукты их жизнедеятельности, другие провоцирующие диарею факторы и выводят из детского организма. В результате уменьшается и купируется тошнота, рвота, диарея.
Если установлена причина – бактериальная кишечная инфекция и определен возбудитель, могут быть рекомендованы педиатром антибактериальные препараты. Самостоятельно их принимать недопустимо.
Для быстрого выздоровления, устранения нарушений баланса микрофлоры кишечника показаны пробиотики и пребиотики. Данные препараты принимаются курсом и после исчезновения симптомов от 10 дней. При покупке лекарств необходимо обратить на условия хранения.
При вирусной природе диареи могут использоваться противовирусные препараты в форме свечей.
Рекомендации
Опасное последствие диареи у грудничка – обезвоживание. Для его предупреждения необходимо чаще давать малышу воду. Если это не удается при помощи чашки или бутылочки, можно использовать чайную ложку или шприц без иглы. При сильных симптомах обезвоживания – вызовите скорую помощь.
Если малыш находится на грудном вскармливании, почаще прикладывайте его к груди. Это способствует насыщению ребенка, восполнению потерянной жидкости и успокоению. Особенно это важно в тех случаях, когда не получается выпаивать чистой водой.
Другая рекомендация касается питания ребенка. Если введен прикорм, то на время диареи следует убрать овощи, молочные продукты, фрукты и соки.
В течение нескольких дней нужно наблюдать за кожными покровами малыша – сухостью, появлением сыпи, бледности и калом – наличием прожилок крови, пены, слизи, изменением цвета.
Когда нужно к врачу?
Крайне важно при появлении диареи у ребенка до года сразу обратиться к врачу. Немедленного обращения требуют случаи, когда в кале имеются прожилки крови и слизь, у малыша высокая температура и рвота.
Самолечение такого симптома у детей первого жизни противопоказано. Имеется большой риск обезвоживания организма и осложнений.
Признаки обезвоживания:
Диарея у грудничка во всех случаях требует квалифицированной врачебной помощи – педиатр определит совместно с мамой возможную причину, назначит лечение и подберет дозировки лекарств. Во время терапии крайне важно давать больше жидкости или чаще прикладывать к груди малыша, следить за количеством выделяемой мочи, кала, кожными покровами.
Как выбрать детскую сухую молочную смесь?
Содержание
Выбор смеси не терпит спешки, даже в том случае, когда вам назначили конкретный продукт. Внимательно читайте информацию на банке. Посмотрите, для какого возраста предназначена смесь (например, для детского питания с рождения до шести месяцев) и какая область применения у смеси (например, сухая адаптированная молочная смесь). Эта информация расположена на лицевой или оборотной стороне упаковки.
В зависимости от возраста ребенка в составе смеси меняется количество витаминов и минералов, поэтому не рекомендуется кормить новорожденного смесью, предназначенной для детей постарше.
Результаты исследования детских сухих молочных смесей читайте ЗДЕСЬ.
Градация смесей по возрастному показателю указывается числовым значением:
С приставкой «пре» в названии обозначаются смеси для недоношенных или маловесных детей;
«1» – для детей от рождения до 6 месяцев;
«2» – для малышей от 6 месяцев до 1 года;
«3» – для детей старше года;
«4» – как правило, начиная с 18 месяцев.
Также на рынке представлена категория адаптированных молочных смесей с усредненными показателями для питания детей с рождения до 12 месяцев.
Для новорожденных нужно брать только адаптированные смеси. Они больше всего приближены по составу к грудному молоку и легко перевариваются и усваиваются организмом младенца.
Если у малыша какие-то проблемы со здоровьем, в частности с пищеварением, выбирайте лечебные или специализированные смеси.
Не пытайтесь самостоятельно разобраться в том, какую смесь лучше приобрести для ребенка. Если возникла необходимость в искусственном вскармливании, обратитесь к педиатру. Введение докорма в рацион младенца – это всегда метаболический стресс. К смеси нужно относиться как к лекарству, которое подбирается по показаниям и с учетом индивидуальных особенностей.
Внимание на нюансы
Состав продукта для детей первого года жизни должен быть максимально приближенным к женскому молоку, соответствовать возрастным нормам и физиологическим потребностям ребенка.
Если у младенца метеоризм и частые срыгивания, специалист порекомендует смесь со специальными загустителями (крахмалом).
Если запоры и дисбактериоз – смеси с добавками (пробиотиками и пребиотиками).
Если у ребенка проблемы со сном – заменители с «ночной формулой».
Если аллергия на белок коровьего молока – смеси из высокогидролизованных белков на основе молочной сыворотки и казеина.
Можете не сомневаться, что врач выберет лучший вариант. На сто процентов это будет известный бренд. Объясню почему: всемирно известные лидеры в производстве смеси дорожат своей репутацией, а их продукция соответствует существующим международным стандартам и максимально приближена к составу грудного молока.
Какой состав должен быть у смеси
Белок. Согласно последним научным данным, чрезмерное поступление белка в первый год жизни ребенка может в будущем стать причиной ожирения. Именно поэтому рекомендуемая норма на литр смеси – не больше 12–15 грамм.
Пропорция молочной сыворотки к казеину. Важно, чтобы сывороточных белков было больше.
Она включает в себя растительные масла (например, соевое, кукурузное, подсолнечное), которые являются источниками всех жирных кислот и жирорастворимых витаминов.
В состав смеси должен входить молочный жир. Обратите внимание на то, чтобы он не был полностью исключен из продукта. Молочный жир обеспечивает поступление в организм важных насыщенных жиров, холестерина, фосфолипидов, ганглиозидов и других веществ, необходимых для работы клеток, а также для укрепления защитных сил организма и развития мозга ребенка.
Кроме этого, в смесях должны содержаться пробиотики (бифидо- и лактобактерии). Они составляют основу здоровой микрофлоры кишечника. Их наличие в смесях способствует становлению кишечной экосистемы и профилактике дисбактериоза. Пробиотики нужны для обмена кальция, образования витаминов и гормонов, а также укрепления местного и общего иммунитета. Благодаря современным технологиям полезные микроорганизмы сохраняют жизнеспособность на протяжении всего срока годности смеси. Их эффективность доказана клинически.
Пребиотики (галактоолигосахариды, фруктоолигосахариды, олигосахариды) служат питательной средой, проще говоря, кормом для полезных бактерий кишечника.
Биологические компоненты, повышающие качество продукта
Холин (витаминоподобное вещество) – помогает выведению вредных соединений, нужен для обмена жиров и роста мышц.
Триптофан – положительно влияет на качество сна ребенка, его настроение и аппетит.
Нуклеотиды – улучшают усвоение железа, способствуют росту здоровой микрофлоры, укрепляют защитные силы детского организма.
Таурин – улучшает зрение.
На что обратить внимание при покупке
Не ходите за смесями в продуктовые магазины. Идите в аптеку. Именно там нужно покупать смесь для ребенка. Если по каким-то причинам в аптеке нет нужного вам товара, отправляйтесь в детский магазин.
При покупке обратите внимание на упаковку. Поврежденные и мятые упаковки не берите. Деформация на упаковке вызывает большие сомнения относительно правильности условий хранения и транспортировки продукта. Не забудьте посмотреть срок годности.
Сухие молочные смеси для детей, независимо от вида (первая, вторая или третья ступени) имеют общие правила хранения.
Сухие смеси при условии целостности упаковки рассчитаны на длительный период хранения.
Если вы купили расфасованную в банки смесь, дома хранить ее можно в оригинальной упаковке.
Если смесь упакована в пакеты или картонные коробки, после вскрытия содержимое нужно пересыпать в герметично закрывающуюся емкость. Посуда для хранения детского питания может быть стеклянной или пластиковой, но обязательно с соответствующей маркировкой, указывающей отсутствие в составе материала токсических примесей.
Когда вскроете упаковку, наклейте на нее этикетку с датой, когда вы ее вскрыли или засыпали в герметичную емкость.
Смесь в открытой упаковке или пересыпанную в герметичный контейнер можно хранить ровно столько дней, сколько указано на упаковке!
Чтобы было проще соблюдать установленные сроки хранения, наклейте на упаковку этикетку с датой, когда вы ее открыли.
Храните сухие смеси в проветриваемом шкафу, в защищенном от света месте, при комнатной температуре. Оптимальная температура – 12–24 °С.
Разведенную детскую смесь при комнатной температуре можно хранить не более трех часов.
В холодильнике разведенная смесь может храниться не более суток.
Что делать, если смесь не подошла ребенку?
Если смесь не подходит малышу, его могут беспокоить метеоризм, колики, запоры, диарея, высыпания на коже. Любой из симптомов требует поиска виновника такой реакции и замены смеси. Поэтому я советую вновь обратиться к педиатру. После покупки новой смеси осторожно, в течение недели, вводите смесь в питание малыша. Не смешивайте заменители молока разных производителей в одной бутылочке, используйте для этого две. Если введение смеси сопровождается ухудшением самочувствия ребенка, проконсультируйтесь с его лечащим врачом.
Энциклопедия мам
Колики у новорожденного
Первый год жизни малыша очень насыщен событиями – он растет и каждый день радует родителей новыми успехами. Но с активным ростом и развитием связаны и расстройства пищеварения, которых особенно много у детей этого возраста. Самые частые расстройства пищеварения у малышей – младенческие колики, запоры и срыгивания. До 70% малышей имеют такие нарушения, и это причина бесконечных тревог и бессонных ночей их родителей. Не так редки ситуации, когда один и тот же ребенок страдает от нескольких расстройств сразу – колики и запоры, срыгивания и колики и т.п. Каждый педиатр скажет родителям, что большая часть таких расстройств временные и не нарушают рост и развитие ребенка. Но тем не менее, мамы может помочь своему малышу, снизив уровень дискомфорта.
Как часто встречаются младенческие колики?
Колики встречаются у 40% детей первого года жизни. Колики иногда появляются с первой недели, обычно достигают кульминации в 4-6 недель и, как правило, исчезают к 4-5 месяцам жизни.
Колики у новорожденного – симптомы.
Причины колик у новорожденного.
Как помочь новорожденному при коликах?
Постарайтесь не паниковать
Колик больше у детей курящих кормящих мам
Постарайтесь скорей избавиться от вредной привычки.
Колики у младенцев на грудном и искусственном вскармливании
Помните, что число младенческих колик примерно одинаково у младенцев на грудном и искусственном вскармливании. О грудных малышах позаботилась природа, грудное молоко содержит все необходимое для комфортного пищеварения, роста малыша, развития его иммунитета. Производители молочных смесей стараются сделать формулу смеси, максимально приближенную по своим свойствам к грудному молоку, но при интенсивных коликах педиатр может посоветовать особые комфортные или даже лечебные смеси. Подробнее
Позаботьтесь о специальных бутылочках, снабженных антиколиковой системой, позволяющих малышу не заглатывать избыточно воздух во время кормления.
Диета кормящей мамы
Не перекармливайте малыша
Перекармливать ребенка нельзя ни в коем случае – избыточное питание провоцирует боль! Поэтому для ребенка на свободном вскармливании следует контролировать частоту и продолжительность кормлений.
Техника кормления ребенка
Мама – главный помощник для своего малыша
Будьте рядом! Ваши руки, тепло вашего тела облегчают боль. Покачайте малыша, помассируйте животик по часовой стрелке мягкими движениями. Положение на животе на вашей руке успокаивает ребенка, если он заснет в такой позе, аккуратно переложите его в кроватку на спинку.
Лекарства против коликов. Вспомогательные средства и медикаментозная терапия.
Газоотводные трубочки и микроклизмы
Если все ваши предшествующие действия не принесли облегчения, применяем вспомогательные средства – газоотводные трубочки и микроклизмы. Они помогают избавиться от избыточных газов в животе, что уменьшает боль. Современные газоотводные трубочки имеют ограничитель введения – кончик трубочки густо смазывается вазелиновым маслом или кремом и вводится до ограничителя. Если эффект недостаточен, применяется клизма с 10-15 мл чистой воды комнатной температуры (возьмите самую маленькую спринцовку, кончик также не забудьте густо смазать, ввести неглубоко на 1 см). Kabrita рекомендует трубочку Windi.
Из средств медикаментозной терапии колик широко распространены препараты симетикона – пеногасители. Симетикон способствует схлопыванию пузырьков газа в кишке, вздутие уменьшается. Фитопрепараты на основе фенхеля, мяты, укропа тоже уменьшают спазмы, образование газов. История их применения самая длинная. Но будьте аккуратны с травами, если в вашей семье аллергики, аллергическую реакцию на такие средства может быть и у вашего ребенка.
Обезболивающим и профилактическим эффектом младенческих колик обладают некоторые пробиотики. Хорошую эффективность показали пробиотики, содержащие reuteri.
К доктору следует обратиться незамедлительно, если колики у малыша сопровождает повышенная температура, вялость, рвота или срыгивания большим объемом, а живот при этом значительно вздут, если ребенок мало ест и теряет в весе. Такие тревожные признаки могут говорить об инфекционном или хирургическом заболевании, время терять в этом случае нельзя.
Самые частые заболевания для детей этого возраста – пищевая аллергия, лактазная недостаточность, но этот список, конечно, намного длинней. Разобраться в первичной причине колик поможет педиатр.
У новорожденных и младенцев– иммунная реакции на белок коровьего молока (самый частый аллерген в этом возрасте) – нередко проявляется только коликами. Проявления пищевой аллергии очень различны, задуматься об этом состоянии стоит родителям-аллергикам, при наличии у ребенка кожных симптомов аллергии. Первой рекомендацией в этом случае мамам, вскармливающим детей грудью, полностью исключить молочные продукты из своего питания. Для детей на искусственном вскармливании подходящую лечебную смесь поможет подобрать врач.
Недостаток в кишечнике ребенка фермента, переваривающего молочный сахар, лактозу. Чаще всего такие колики сочетаются с разжиженным пенистым стулом с резким кислым запахом. Наиболее часто недостаток фермента есть в кишечнике малыша, рожденного недоношенным. В большинстве случаев такую проблему малыш «перерастет» за первые полгода жизни, а педиатр поможет справиться с временными трудностями, назначив препараты лактазы. Подробнее о лактазной недостаточности.
Желтухи у новорожденных
Желтуха, или визуальное проявление гипербилирубинемии, включает синдромы различного происхождения, общей чертой которых является желтушное прокрашивание кожи и слизистых оболочек. Всего насчитывается около 50 заболеваний, которые сопровождаются появление
Желтуха, или визуальное проявление гипербилирубинемии, включает синдромы различного происхождения, общей чертой которых является желтушное прокрашивание кожи и слизистых оболочек. Всего насчитывается около 50 заболеваний, которые сопровождаются появлением желтушности кожных покровов. У взрослых прокрашивание кожи происходит при повышении уровня билирубина более 34 мкмоль/л, у новорожденных — при уровне билирубина от 70 до 120 мкмоль/л.
Желтухи периода новорожденности, обусловленные накоплением в крови избыточного количества билирубина, встречаются часто и иногда требуют проведения неотложных лечебных мероприятий. Непрямой билирубин является нейротоксическим ядом и при определенных условиях (недоношенность, гипоксия, гипогликемия, длительная экспозиция и т. д.) вызывает специфическое поражение подкорковых ядер и коры головного мозга — так называемую билирубиновую энцефалопатию. По различным данным, на первой неделе жизни желтуха встречается у 25–50% доношенных и у 70–90% недоношенных новорожденных.
Билирубин является конечным продуктом катаболизма гема и образуется преимущественно вследствие распада гемоглобина (около 75%) с участием гемоксигеназы, биливердинредуктазы, а также неферментных восстанавливающих веществ в клетках ретикулоэндотелиальной системы (РЭС). Другими источниками билирубина являются миоглобин и гемсодержащие ферменты печени (около 25%).
Естественный изомер билирубина — непрямой свободный билирубин — хорошо растворим в липидах, но плохо растворим в воде. В крови он легко вступает в химическую связь с альбумином, образуя билирубин-альбуминовый комплекс, благодаря чему в ткани поступает только менее 1% образующегося билирубина. Теоретически одна молекула альбумина может связать две молекулы билирубина. В комплексе с альбумином билирубин попадает в печень, где он путем активного транспорта проникает в цитоплазму, связывается с Y- и Z-протеинами и транспортируется в эндоплазматический ретикулум. Там под влиянием уридиндифосфатглюкуронилтрансферазы (УДФГТ) происходит соединение молекул билирубина с глюкуроновой кислотой и образуется моноглюкуронидбилирубин (МГБ). При транспортировке МГБ через цитоплазматическую мембрану в желчные капилляры происходит присоединение второй молекулы билирубина и образуется диглюкуронидбилирубин (ДГБ). Конъюгированный билирубин является водорастворимым, нетоксичным и выводится из организма с желчью и мочой. Далее билирубин в виде ДГБ экскретируется в желчные капилляры и выводится вместе с желчью в просвет кишечника. В кишечнике под влиянием кишечной микрофлоры происходит дальнейшая трансформация молекул билирубина, в результате которой образуется стеркобилин, выводящийся с калом.
Практически все этапы билирубинового обмена у новорожденных характеризуются рядом особенностей: относительно большее количество гемоглобина на единицу массы тела, умеренный гемолиз эритроцитов даже в нормальных условиях, даже у здорового доношенного новорожденного ребенка содержание Y- и Z-протеинов, а также активность УДФГТ резко снижены в первые сутки жизни и составляют 5% от активности таковых систем у взрослых. Повышение концентрации билирубина приводит к повышению активности ферментных систем печени в течение 3–4 дней жизни. Полное становление ферментных систем печени происходит к 1,5–3,5 мес жизни. Морфофункциональная незрелость, эндокринные расстройства (гипотиреоз, повышение в женском молоке прогестерона), нарушения углеводного обмена (гипогликемия), наличие сопутствующей инфекционной патологии существенно удлиняют сроки становления ферментных систем печени. Процессы выведения билирубина из организма также несовершенны, с чем связана повышенная кишечная реабсорбция билирубина. Заселение кишечника новорожденного нормальной кишечной микрофлорой резко сокращает количество билирубина, всасываемого из кишечника, и способствует нормализации процессов его выведения из организма.
Все желтухи принято делить по уровню блока билирубинового обмена:
В практике неонатолога используется патогенетическая классификация желтух новорожденных (по Н. П. Шабалову, 1996), согласно которой выделяют:
На патологический характер желтухи всегда указывают следующие признаки: появление желтухи в первые сутки жизни, уровень билирубина более 220 мкмоль/л, почасовой прирост билирубина более 5 мкмоль/л в час (более 85 мкмоль/л в сутки), длительность ее более 14 дней, волнообразное течение заболевания, появление желтухи после 14-го дня жизни.
Наиболее частой причиной конъюгационных гипербилирубинемий у новорожденных является несоответствие между нормальной продукцией билирубина и несовершенной системой его выведения из организма вследствие незрелости ферментных систем печени. Для конъюгационной желтухи характерно появление ее на 3-и сутки жизни, отсутствие увеличения печени и селезенки, изменений в окраске стула и мочи, анемического симптомокомплекса.
Для транзиторной гипербилирубинемии новорожденных характерно появление желтухи в возрасте более 36 ч жизни. Почасовой прирост билирубина не должен превышать 3,4 мкмоль/л ч (85,5 мкмоль в сутки). Наибольшая интенсивность желтушного прокрашивания кожи приходится на 3–4-е сутки, при этом максимальный уровень билирубина не поднимается выше 204 мкмоль/л. Для транзиторной гипербилирубинемии характерно прогрессирующее снижение уровня билирубина и интенсивности желтухи после 4 сут и угасание ее к 8–10-м суткам. Общее состояние ребенка при этом не нарушается. Лечение не требуется.
Для желтухи недоношенных новорожденных характерно более раннее начало (1–2-е сутки жизни), что создает трудности при дифференциации ее с гемолитической болезнью новорожденных. Однако данные анамнеза (группа крови матери и ребенка, отсутствие сенсибилизации) и лабораторных исследований (нормальный уровень гемоглобина, эритроцитов, отсутствие ретикулоцитоза) помогают поставить правильный диагноз. Длительность конъюгационной желтухи у недоношенных — до 3 нед.
В 1963 г. И. М. Ариасом была описана «желтуха от материнского молока» (прегнановая желтуха) у детей, находящихся на грудном вскармливании. Патогенез этого вида желтухи до конца не выяснен. Однако считается, что ее причиной является низкая конъюгация билирубина, являющаяся следствием тормозящего влияния прегнандиола, который содержится в избыточном количестве в крови некоторых женщин в послеродовом периоде, а также пониженная экскреция билирубина. Длительность желтухи составляет от 3 до 6 нед. Диагностическим тестом является отмена грудного вскармливания на 2–3-и сутки, на фоне чего желтуха начинает быстро разрешаться. При возобновлении вскармливания грудью уровень билирубина снова начинает расти.
Синдром Жильбера (конституциональная печеночная дисфункция) — наследственное заболевание, наследуемое по аутосомно-доминантному типу. Частота в популяции составляет 2–6%. Причиной является наследственное нарушение конъюгации непрямого билирубина вследствие нарушения захвата последнего печеночной клеткой. У новорожденных заболевание имеет сходство с транзиторной желтухой. Случаев ядерной желтухи не описано. Прогноз благоприятный. Диагноз ставится на основании семейного анамнеза, длительно сохраняющейся гипербилирубинемии при отсутствии других патологических изменений. Назначение фенобарбитала приводит к резкому уменьшению желтушности, что также свидетельствует о наличии данного заболевания.
Наследуемое нарушение пигментного обмена при синдроме Криглера–Найяра обусловлено отсутствием (I тип) или очень низкой активностью (II тип) глюкуронилтрансферазы в клетках печени.
При синдроме Криглера–Найяра I типа заболевание наследуется по аутосомно-рецессивному типу. Характерна интенсивная желтуха с первых дней жизни с повышением уровня непрямого билирубина сыворотки крови в 15–50 раз выше нормы, полным отсутствием прямой фракции билирубина. При естественном течении заболевания в большинстве случаев происходит прокрашивание ядер мозга, может отмечаться летальный исход. Назначение фенобарбитала неэффективно. Единственным способом лечения являются проведение фототерапии и трансплантация печени.
При II типе заболевания, которое наследуется по аутосомно-доминантному типу, наряду с менее интенсивной желтухой и уровнем непрямого билирубина в 15–20 раз больше нормы, в крови определяется прямая фракция билирубина. Отличительной чертой является положительный ответ на назначение фенобарбитала. Прогностически синдром Криглера–Найяра II типа более благоприятный. Развитие билирубиновой энцефалопатии наблюдается крайне редко.
Первым симптомом наследственно обусловленных нарушений обмена веществ, таких, как галактоземия, фруктоземия, тирозинемия и др., также может быть желтуха, имеющая конъюгационный характер. В первую очередь врача должно насторожить сочетание затяжной желтухи с такими симптомами, как рвота, диарея, гепатомегалия, прогрессирующая гипотрофия, тяжелая неврологическая симптоматика в виде судорог, мышечной гипотонии, парезов, параличей, атаксии, развитие катаракты, задержки нервно-психического развития. Диагноз подтверждается наличием галактозы в моче, позитивными пробами на сахар и другими специальными методами выявления нарушения обмена веществ в каждом отдельном случае.
Желтуха при гипотиреозе отмечается у новорожденных в зависимости от степени недостаточности функции щитовидной железы и сочетается с другими симптомами заболевания, такими, как крупный вес при рождении, выраженный отечный синдром, низкий тембр голоса новорожденного, ранние и упорные запоры и др. В биохимическом анализе крови наряду с непрямой гипербилирубинемией отмечается повышение холестерина. Скрининг-тест на гипотиреоз положительный, в крови повышен уровень тиреотропного гормона при снижении Т4. Длительная (от 3 до 12 нед) желтуха при гипотиреозе обусловлена замедлением всех метаболических процессов, в том числе и созревания глюкуронилтрансферазных систем печени. Своевременная постановка диагноза (в течение первого месяца жизни) и назначение заместительной терапии тиреоидином или L-тироксином приводят к нормализации билирубинового обмена.
Желтуха при полицитемии (диабетической фетопатии) обусловлена задержкой созревания ферментных систем печени на фоне гипогликемии при повышенном гемолизе. Контроль и коррекция гипогликемии, назначение индукторов микросомальных ферментов печени способствуют нормализации обмена билирубина.
Желтуха при пилоростенозе и высокой кишечной непроходимости обусловлена как нарушением конъюгирующих систем печени вследствие обезвоживания и гипогликемии, так и повышенным обратным всасыванием билирубина из кишечника. В данной ситуации лишь устранение пилоростеноза и обструкции кишечника приводят к нормализации пигментного обмена.
Применение лекарственных средств (глюкокортикоиды, некоторые виды антибиотиков и др.) может приводить к резкому нарушению процессов конъюгации в печени вследствие конкурентного вида метаболизма вышеуказанных препаратов. В каждом конкретном случае необходим анализ терапевтических мероприятий, а также знание метаболических особенностей препаратов, назначаемых новорожденному.
Для всех гемолитических желтух характерно наличие симптомокомплекса, включающего желтуху на бледном фоне (лимонная желтуха), увеличение печени и селезенки, повышение в сыворотке крови уровня непрямого билирубина, разной степени тяжести нормохромную анемию с ретикулоцитозом. Тяжесть состояния ребенка всегда обусловлена не только билирубиновой интоксикацией, но и выраженностью анемии.
Гемолитическая болезнь новорожденных возникает в результате несовместимости крови матери и ребенка по резус-фактору, его подтипам или группам крови. Заболевание протекает в виде отечной, желтушной и анемической форм. Отечная форма наиболее тяжелая и проявляется врожденной анасаркой, выраженной анемией, гепатоспленомегалией. Как правило, такие дети нежизнеспособны. Желтушная и анемическая формы заболевания более благоприятны, но также могут представлять угрозу здоровью ребенка. При легком течении уровень гемоглобина в пуповинной крови составляет более 140 г/л, уровень непрямого билирубина в сыворотке крови менее 60 мкмоль/л. В этом случае достаточно проведения консервативной терапии. При гемолитической болезни новорожденных средней степени тяжести и тяжелом течении может потребоваться проведение операции заменного переливания крови. В клинической картине желтуха либо врожденная, либо появляется в течение первых суток жизни, имеет бледно-желтый (лимонный) оттенок, неуклонно прогрессирует, на фоне чего может появляться неврологическая симптоматика билирубиновой интоксикации. Всегда отмечается гепатоспленомегалия. Изменения цвета кала и мочи нехарактерно.
Поражение структур центральной нервной системы (ЦНС) происходит при повышении уровня непрямого билирубина в сыворотке крови у доношенных новорожденных выше 342 мкмоль/л.
Для недоношенных детей этот уровень колеблется от 220 до 270 мкмоль/л, для глубоконедоношенных — от 170 до 205 мкмоль/л. Однако необходимо помнить, что глубина поражения ЦНС зависит не только от уровня непрямого билирубина, но и от времени его экспозиции в тканях головного мозга и сопутствующей патологии, усугубляющей тяжелое состояние ребенка.
Профилактические мероприятия для предупреждения развития гемолитической болезни новорожденных, которые должны проводиться уже в женской консультации, заключаются в постановке на учет всех женщин с резус-отрицательной и с 0(I) группой крови, выяснении данных анамнеза в плане наличия фактора сенсибилизации, определении уровня резус-антител и при необходимости проведении досрочного родоразрешения. Всем женщинам с резус-отрицательной кровью в первый день после родов показано введение анти-D-глобулина.
При развитии гемолитической болезни новорожденному проводится заменное переливание крови, в дооперационном периоде применяют фото- и инфузионную терапию.
Наследственные гемолитические анемии отличаются большим разнообразием. Самая распространенная из них — микросфероцитарная гемолитическая анемия Минковского–Шоффара. Дефектный ген локализован в 8-й паре хромосом. Результатом мутации является продукция аномальных эритроцитов, имеющих сферическую форму и меньшие (менее 7 нм) размеры, подвергающихся избыточному разрушению в криптах селезенки. Для анамнеза характерно наличие в семье родственников с аналогичным заболеванием. Диагноз подтверждается обнаружением микросфероцитарных эритроцитов, сдвигом кривой Прайс–Джонса влево, снижением осмотической стойкости эритроцитов, изменением индекса сферичности и средней концентрации гемоглобина в эритроцитах. Заболевание протекает волнообразно, гемолитические кризы сопровождаются повышением температуры тела, снижением аппетита и рвотами. Кризы провоцируются, как правило, острыми вирусными заболеваниями, переохлаждением, назначением сульфаниламидов и т. д. Основным методом лечения считается спленэктомия.
В период новорожденности может выявляться еще один вид наследственной гемолитической анемии, характеризующийся изменением формы эритроцитов — так называемый инфантильный пикноцитоз. Первые признаки заболевания появляются на первой неделе жизни и чаще у недоношенных детей. Эритроциты в окрашенном мазке крови имеют шиповидные отростки. Помимо анемии выявляются также отеки и тромбоцитоз. Назначение витамина Е в дозе 10 мг/кг в сутки приводит в большинстве случаев к клинико-лабораторной ремиссии.
При исследовании мазка крови у новорожденных могут быть выявлены и мишеневидные эритроциты, что характерно для гемоглобинопатий (талассемия, серповидно-клеточная анемия). Серповидно-клеточная анемия встречается чаще у жителей Средней Азии, Азербайджана и Армении и проявляется в неонатальном периоде только у гомозиготных носителей s-гемоглобина.
Диагноз наследственных энзимопенических анемий (дефицит глюкозо-6-фосфатдегидрогеназы, пируваткиназы, гексогеназы, 2,3-дифосфоглицеромутазы, фосфогексоизомеразы) новорожденным ставится крайне редко, так как требует проведения высокодифференцированных исследований. В клинической картине у новорожденных с этой патологией выявляются гемолитическая анемия с ретикулоцитозом, увеличение печени и селезенки. Характерен семейный анамнез.
Большие гематомы в периоде новорожденности также могут стать причиной выраженной непрямой гипербилирубинемии и анемии. Наличие у ребенка больших размеров кефалогематом, внутрижелудочковых кровоизлияний, субкапсулярных гематом паренхиматозных органов, массивных кровоизлияний в мягкие ткани сопровождается характерной клинической картиной.
Механические желтухи характеризуются накоплением в крови прямого (связанного) билирубина, что сопровождается желтухой, имеющей зеленоватый оттенок, увеличением размеров печени, изменением окраски стула (обесцвечивание) и мочи (нарастание интенсивности окраски).
Синдром сгущения желчи у новорожденных развивается как осложнение гемолитической болезни новорожденных, имеющих обширные кефалогематомы, а также перенесших асфиксию в родах. При этом нарастание интенсивности желтухи отмечается с конца первой недели жизни, сопровождается увеличением размеров печени, иногда значительным, и частичным обесцвечиванием стула. Лечение заключается в применении холеретиков и холекинетиков.
Кроме того, синдром сгущения желчи может являться одним из наиболее ранних клинических проявлений муковисцидоза, особенно если он сочетается с мекониальным илеусом или поражением бронхолегочной системы. Постановке правильного диагноза в данном случае способствуют определение содержания альбумина в меконии, ультразвуковое исследование (УЗИ) поджелудочной железы, проведение потовой пробы.
Причиной механической желтухи в периоде новорожденности могут быть пороки развития желчевыводящих путей: внутри- и внепеченочная атрезия желчных ходов, поликистоз, перекруты и перегибы желчного пузыря, артериопеченочная дисплазия, синдром Аладжилля, синдромальное уменьшение количества междольковых желчных протоков.
При атрезии желчевыводящих путей первым признаком порока развития служит желтуха, которая носит упорно нарастающий характер, сопровождается зудом кожных покровов, из-за чего дети бывают очень беспокойны и раздражительны. Постепенно нарастают размеры и плотность печени, изменяется характер стула: он становится частично или полностью обесцвеченным. Явления холестаза приводят к мальабсорбции жиров и жирорастворимых витаминов, нарастают гипотрофия и гиповитаминоз. В возрасте 4–6 мес появляются признаки портальной гипертензии, геморрагического синдрома. Без оперативного вмешательства такие пациенты погибают в возрасте до 1–2 лет жизни. Биохимический анализ крови выявляет наличие гипопротеинемии, гипоальбуминемии, повышение прямого билирубина, щелочной фосфатазы.
При синдроме канальцевой гипоплазии желчных путей (синдром Аладжилля), наследуемом по аутосомно-рецессивному типу, определяются и другие пороки развития: гипоплазия или стеноз легочной артерии, аномалии позвоночных дуг, почек. Характерны стигмы дизэмбриогенеза: гипертелоризм, выступающий лоб, глубоко посаженные глаза, микрогнатия.
Механические желтухи могут быть обусловлены сдавлением желчных протоков извне опухолью, инфильтратами и другими образованиями брюшной полости. Нередко отмечается обтурация общего желчного протока при врожденной желчнокаменной болезни.
Выделяют группу наследственно обусловленных дефектов экскреции связанного билирубина. К ним относятся синдром Дубина–Джонсона, обусловленный «поломкой» каналикулярной транспортной системы. Синдром наследуется по аутосомно-рецессивному типу, сопровождается умеренным повышением уровня прямого билирубина, небольшим увеличением размеров печени, массивным выделением с мочой копропорфиринов. В биоптатах в клетках печени наблюдается отложение коричнево-черного пигмента, напоминающего меланин. Синдром Ротора также наследуется по аутосомно-рецессивному типу, но в основе этого синдрома лежит дефект захвата и накопления клетками печени органических анионов. Клиническая картина аналогична таковой при синдроме Дубина–Джонсона. Отложения пигмента в клетках печени нет.
Постановке правильного диагноза при синдроме холестаза в период новорожденности помогают УЗИ печени, радиоизотопное сканирование, чрескожная биопсия печени, холангиография и т. д.
Паренхиматозные желтухи обусловлены поражением паренхимы печени воспалительного характера. Причиной поражения могут являться вирусы, бактерии и простейшие: вирус гепатита В и С, цитомегаловирус, Коксаки, краснухи, Эпстайна–Барр, вирус простого герпеса, бледная трепонема, токсоплазма и др. Септический процесс у новорожденного может сопровождаться прямым бактериальным поражением печени.
Клиническая картина паренхиматозной желтухи включает в себя ряд общих и строго специфических признаков: дети часто рождаются недоношенными или незрелыми, с задержкой внутриутробного развития, маловесными к сроку гестации, имеют признаки поражения нескольких органов и систем, вследствие чего состояние их при рождении расценивается как крайне тяжелое. Желтуха имеется уже при рождении и носит сероватый, «грязный» оттенок, на фоне выраженных нарушений микроциркуляции, часто с проявлениями кожного геморрагического синдрома. Характерна гепатоспленомегалия. При исследовании биохимического анализа сыворотки крови выявляются как прямая, так и непрямая фракции билирубина, повышенная активность (в 10-100 раз) трансаминаз печени, увеличение щелочной фосфатазы, глутаматдегидрогеназы. Метод Эберлейна свидетельствует о серьезных нарушениях в конъюгационных механизмах печеночной клетки — подавляющее количество прямого билирубина представлено фракцией моноглюкуронидбилирубина. Общий анализ крови нередко выявляет анемию, ретикулоцитоз, тромбоцитопению, лейкоцитоз или лейкопению. В коагулограмме — дефицит плазменного звена гемостаза, фибриногена. Для установления возбудителя инфекционного процесса проводятся его идентификация путем полимеразной цепной реакции (ПЦР), определение титров специфических иммуноглобулина М и иммуноглобулина G. Лечение заключается в назначении специфической антибактериальной, противовирусной и иммунокорригирующей терапии.
Обобщая вышесказанное, отметим, что диагностические мероприятия при неонатальных желтухах должны учитывать ряд положений.
Кроме того, проведение прямой и непрямой пробы Кумбса позволит предположить, имеет ли место несовместимость крови матери и ребенка по редким факторам.
Биохимический анализ крови (определение общего билирубина и его фракций, уровня трансаминаз печени, щелочной фосфатазы, концентрации общего белка, альбумина, глюкозы, мочевины и креатинина, холестерина и триглицеридов, С-реактивного белка, тимоловой пробы и т. д.) позволяет не только диагностировать вид желтухи, но и собрать данные о состоянии других органов и систем, имеющие большое значение при назначении радикальных способов лечения (например, об изначальной функции почек очень важно иметь представление до проведения заменного переливания крови, так как одним из осложнений этой операции является острая почечная недостаточность).
Метод Эберлейна (определение фракций прямого билирубина — моно- и диглюкуронидбилирубина) имеет значение при дифференциальной диагностике механических и паренхиматозных желтух.
Необходимо также проведение тестов на выявление инфекционного агента в крови, стадии заболевания (ПЦР, иммуноферментный анализ, определение количества и вида иммуноглобулинов, определение авидности и аффинности антител, реакция Вассермана и др.).
Определение профиля гормонов щитовидной железы проводится при подозрении на гипотиреоз.
Осмотическая резистентность эритроцитов, электрофорез гемоглобина, скрининг-тесты на определение глюкозо-6-фосфатдегидрогеназы проводятся с целью уточнения причины наследственных гемолитических анемий.
Потовая проба при подозрении на муковисцидоз проводится у детей старше 1 мес жизни; в раннем неонатальном периоде можно практиковать определение содержания альбумина в меконии.
Анализы включают также определение содержания a-1-антитрипсина в сыворотке крови, УЗИ головного мозга, внутренних органов брюшной полости.
Рентгенологический метод, компьютерная томография проводятся при подозрении на кишечную непроходимость, внутричерепные кровоизлияния, фиброэзофагогастродуоденоскопия — при подозрении на пилоростеноз. Чрескожная биопсия печени проводится в спорных случаях с целью верификации диагноза.
До начала проведения лечебных мероприятий необходимо определить способ кормления новорожденного: грудное вскармливание не допускается при гемолитической болезни новорожденных, галактоземии, тирозинемии.
Лечение гипербилирубинемий
Рассмотрим сновные методы лечения гипербилирубинемий.
Литература
Л. А. Анастасевич, кандидат медицинских наук
Л. В. Симонова, кандидат медицинских наук
РГМУ, Москва
Лечение и реабилитация перинатальных поражений нервной системы у детей первых месяцев жизни
В последние десятилетия, в связи с достижениями новейших медицинских технологий (экстракорпоральное оплодотворение, пролонгирование патологической беременности, реанимация новорожденных), особую актуальность приобрела проблема повышения качества жизни де
В последние десятилетия, в связи с достижениями новейших медицинских технологий (экстракорпоральное оплодотворение, пролонгирование патологической беременности, реанимация новорожденных), особую актуальность приобрела проблема повышения качества жизни детей с перинатальной патологией нервной системы [1, 2, 3]. Существенные нарушения: вначале постнатальной адаптации, затем снижение возможности усвоения социального опыта и, как следствие, социальная дезадаптация ребенка — возникают у большинства детей с тяжелыми поражениями нервной системы. По данным ведущих неврологов [3], эти поражения обусловливают основную часть причин детской инвалидности. Кроме того, у детей с нетяжелыми формами перинатальной патологии в последующие годы нередко отмечаются проявления минимальных церебральных дисфункций, существенно затрудняющих их обучение и образование [2]. Поэтому проблемы своевременного лечения и адекватной реабилитации детей с перинатальными поражениями привлекают пристальное внимание врачей различных специальностей: педиатров, неврологов, ортопедов, реабилитологов и др., — а также специалистов по коррекционной педагогике.
Основные методологические принципы реабилитации детей при перинатальной патологии ЦНС, разработанные за последние 10–12 лет [4], могут также лежать в основе терапии этих состояний, задачи которой как в остром периоде, так и в ходе реабилитации, вторичной профилактики отсроченных проявлений заболевания по сути одни и те же. Тем не менее некоторые неврологи понимают под реабилитацией в детском возрасте абилитацию, т. е. создание возможностей для поступательного развития ребенка и коррекцию постепенно выявляющихся отклонений в развитии [3]. С учетом этого общая методология лечения и реабилитации при перинатальном поражении мозга базируется на следующих принципах.
На каждом из этапов оказания помощи больному новорожденному и грудному ребенку существуют свои ведущие задачи. Так, на первом этапе — в родильном зале, палате интенсивной терапии и отделении реанимации новорожденных — в соответствии с приказом МЗ РФ № 372 от 1995 г. прежде всего решаются задачи компенсации системных нарушений жизненно важных функций — дыхания, кровообращения, выделительной функции почек, энергетического баланса и общего метаболизма.
Медикаментозно-инструментальная терапия предполагает на этом этапе в первую очередь коррекцию кислотно-основного состояния, гипер- или гипогликемии, гиповолемии, артериальной гипотензии или гипертензии, сердечного выброса. По показаниям, с учетом данных мониторирования и лабораторных анализов, применяются осмотические и петлевые диуретики, антигеморрагические, противосудорожные средства (препарат первого выбора — фенобарбитал в стандартной дозе до 20 мг/кг массы тела в сутки). Применение на этом этапе антиоксидантов и ноотрофов (церебропротекторов — пирацетам, эссенциале, ГОМК) не всегда обосновано. Особая осторожность необходима при назначении вазоактивных препаратов: так, некоторые специалисты рекомендуют с 4-го дня жизни инстенон [3], тогда как другие говорят о возможных побочных действиях сосудистых средств [5]. Адекватное лечение в раннем неонатальном периоде (при создании максимально щадящих условий для ребенка и температурного комфорта) способствует адаптационным процессам саногенетической направленности и является основой последующей реабилитации.
Новорожденные не только с тяжелыми, но и со среднетяжелыми проявлениями перинатальной патологии ЦНС переводятся, как правило, в отделение «второго этапа» (отделение патологии новорожденных, отделение для недоношенных детей). Задачи этого этапа — дальнейшая оптимизация адаптационных процессов, лечение сопутствующих (как правило, инфекционно-воспалительных) заболеваний и начало собственно реабилитации, т. е. коррекции неврологических нарушений. Третий этап реабилитации — это специализированные стационары (отделение неврологии раннего возраста, центр реабилитации маловесных и недоношенных детей, центр коррекции), амбулаторные отделения реабилитации детских поликлиник (стационар-замещающие технологии). На всех этапах реабилитации перинатально пострадавших детей необходимо активное участие семьи больного ребенка; по показаниям, в конце первого — начале второго года жизни возможно привлечение специализированных детских дошкольных учреждений (группы коррекции в яслях и детских садах, центры коррекции). На втором и третьем этапах реабилитации используются практически одинаковые средства и методы, хотя выбор их зависит от индивидуального патокинеза болезни и эффективности коррекции на предыдущем этапе.
В практике большинства врачей фармакотерапия при перинатальных поражениях мозга занимает ведущее место, что далеко не всегда оправдано. В последнее десятилетие в условиях «фармацевтического бума» ежегодно появляются новые препараты, которые из области взрослой неврологии часто без достаточной проверки с позиций доказательной медицины попадают в арсенал средств, используемых неонатологом [5, 6, 7]. Назначая новорожденному лекарство, врач должен учитывать его возможные как ближайшие, так и отдаленные побочные эффекты (в том числе риск сенсибилизации), выбирать наименее травматичные пути введения лекарств: при необходимости проведения инъекций предусматривать обезболивание местными анестетиками типа пластыря ЕМLA или метаболитами [4, 6]. Во избежание ятрогений необходимо учитывать возможный синергизм или антагонизм фармакопрепаратов (не назначать более 3–4 лекарств одновременно), строго индивидуально выбирать дозировки (принцип минимизации, контроль индивидуальной фармакокинетики). Особая осторожность нужна при выборе алгоритма лечения глубоко недоношенных детей с экстремально низкой массой тела. Один из путей профилактики ятрогений в неонатологии — это использование гомеопатических препаратов [8], поскольку они содержат микродозы мягкодействующих растительных и минеральных веществ. Механизм действия этих препаратов не вполне ясен (возможны объяснения с позиций теории доминанты Ухтомского или теории биологического резонанса), тем не менее химическая эффективность некоторых из гомеопатических препаратов в неонатологии вполне доказана [4].
Фармакопрепараты, используемые в реабилитации как доношенных, так и недоношенных новорожденных, условно могут быть разделены на применяющиеся посиндромно (симптоматические) и средства преимущественно патогенетической коррекции, хотя некоторые препараты обладают и тем и другим воздействием. Рассмотрим их подробнее.
Медикаментозная реабилитация детей с перинатальными поражениями ЦНС — поздний неонатальный период, начало восстановительного периода
Преимущественно посиндромные (симптоматические) средства: противосудорожные: фенобарбитал, ГОМК, дроперидол, реланиум, вальпроаты — при некупируемых другими средствами судорогах и тщательном мониторинге функций печени и кроветворения; дегидратационные: диакарб (со 2–3-й недель жизни, у глубоконедоношенных — позднее), триампур, верошпирон, гомеопатические препараты (гелиборус, апис, магнезия фосфорика), сборы трав — отвары и настои; седативные (сульфат магния, сборы трав — отвары и настои, лечебные ванны, реланиум, радедорм, гомеопатические препараты — валерианахель, нервохель, вибуркол), эфирные масла, ароматерапия (анис, ромашка, лаванда); спазмолитики и прокинетики (при вегетативных нарушениях): но-шпа, церукал, риабал, мотилиум, гомеопатические препараты (нуксвомика, гомакорд, вибуркол, хапель).
Средства патогенетической направленности: нейропротекторы (ноотропы, ноотрофы, ингибиторы нейрального апоптоза) — пирацетам (ИСВ), кортексин, семакс, минисем, церебролизин, пантогам, глиатилин, глицин, аминокислотные композиты, стволовые клетки; вазоактивные препараты (нормализаторы общей и мозговой гемодинамики) назначаются при отсутствии угрозы кровотечений под контролем допплерографии: кавинтон, циннаризин, сермион, димефосфон, кверцетин, гомеопатические препараты (эскулюс композитум, траумель); модуляторы синаптической проводимости: мидокалм, дибазол; aнтиоксиданты и антигипоксанты: танакан, мексидол, токоферол, соевое масло, кудесан, димефосфон, биолан, актовегин; метаболиты и поливитаминные комплексы: глицин, биотредин, лимонтар, эссенциале, элькар, кудесан, корилип, кверцетин, бета-каротин, киндер биовиталь, поливит беби, церебрум композитум, мульти-табс, капли Береш Плюс.
Как следует из вышеизложенного, выбор препаратов ограничен и нужна поистине «снайперская» точность при их назначении, кроме того, необходим клинический и лабораторный неинвазивный контроль эффективности. Следует обратить внимание на возможность относительно нетравматичного введения препаратов — накожное (соевое масло), ингаляционные (эфирные масла при ароматерапии), ректальные суппозитории (многие гомеопатические средства). В неонатологии важно использование наиболее «чистых» препаратов, например целесообразен выбор из препаратов пирацетама лекарств, выпускаемых фирмой ИСВ (Бельгия, Швейцария). В перечне средств патогенетической направленности к ингибирующим нейральный апоптоз условно отнесены стволовые клетки (в строгом смысле это не фармакопрепарат), степень терапевтической эффективности которых еще нуждается в дальнейших исследованиях. В то же время от использования фетальных трансплантатов [3] следует решительно отказаться по соображениям общечеловеческой и медицинской этики.
Обеспечить минимизацию лекарственной терапии помогает раннее (начиная с первого этапа) включение в программу комплексной реабилитации немедикаментозных воздействий. На втором и третьем этапах реабилитации детей с перинатальной патологией эти методики должны быть признаны приоритетными [1]. Несомненно, в обеспечении успешной реабилитации важная роль принадлежит адекватному вскармливанию и оптимальной организации окружающей среды (лечебно-охранительный режим), но в настоящей статье эти вопросы не рассматриваются. Тем не менее некоторые аспекты организации выхаживания тяжелобольных детей (ограничение сенсорной нагрузки в остром периоде поражения мозга, температурный комфорт, ограничение электромагнитных воздействий, выхаживание на колышащихся матрасиках или на шерсти ягнят) могут быть отнесены к методам немедикаментозной реабилитации [1, 5, 6].
Перечислим средства немедикаментозного лечения и реабилитации, весьма условно разделив их на физические и психолого-педагогические, поскольку любое физическое воздействие на маленького ребенка предполагает обязательный психоэмоциональный контакт с ним.
Немедикаментозная реабилитация детей первого года жизни с перинатальными поражениями ЦНС
Физическая реабилитация: разнообразный лечебный массаж, лечебная гимнастика, лечение «положением» (укладки, туторы, «воротники» и т. д.), терапия по Войту; упражнения в воде и гидромассаж; сухая иммерсия (имитация невесомости); использование кроватки «Сатурн» (эффект невесомости + вибромассаж); физиотерапия (переменное магнитное поле, синусоидальные модулированные токи, электрофорез, парафинотерапия, лазеротерапия, свето- и цветотерапия).
Психолого-педагогическая коррекция и психоэстетотерапия: коррекционная (кондуктивная) педагогика; психотерапевтическая коррекция в диаде «мать–дитя» (контакт «кожа-к-коже», «кенгуру») и в целом в семье больного ребенка; музыкотерапия, эстетотерапия; тактильно-кинестетическая стимуляция.
Большинство из вышеперечисленных методик не являются новыми. В последние 3–5 лет к новым разработкам следует отнести методику мягкого вибромассажа в условиях невесомости (отечественная кроватка «Сатурн», ООО «Ритм», г. Екатеринбург), светотерапию и цветотерапию с помощью лампы линейного поляризованного видимого света «Биоптрон» («Цептер», Швейцария), тактильно-кинестетическую стимуляцию ладоней и пальцев, применяемую у детей с низкой и экстремально низкой массой тела [4]. В последние годы для недоношенных детей особенно рекомендуется сочетание двух-трех «мягких» методов физического воздействия с психоэмоциональной и психосенсорной коррекцией, что помогает моделировать эффект так называемых «сенсорных комнат», применяемых в реабилитации более старших пациентов [9].
Методика музыкотерапии для доношенных и недоношенных новорожденных детей, разработанная в клинике НЦЗД РАМН, включает как подбираемые индивидуально программы, записанные на магнитофон, так и пение кормящих матерей [4]. Матери обучаются комплексной мягкой психосенсорной стимуляции ребенка, напевают колыбельные и другие рекомендованные песни, учатся проведению мелоритмического воздействия (движение и тактильная стимуляция в сочетании с пением и чтением стихов) — элементам эвритмической терапии по Р. Штайнеру, который доказал благотворное влияние на организм ребенка ритмических движений под музыку [10].
В последние годы установлено, что начинать общение с ребенком необходимо еще в период внутриутробного онтогенеза; сегодня активно развивается перинатальная психология и перинатальная педагогика. Для детей с перинатальной патологией ЦНС раннее начало педагогической коррекции (элементы кондуктивной педагогики) является важнейшей составной частью реабилитации, поскольку мягкие сенсорные и эмоциональные воздействия — это немедикаментозные «ноотрофы» для развивающегося мозга [1, 4, 5, 6]. Ежедневное влияние родителей (прежде всего матери) направляется специалистом — психологом (педагогом), который формирует у родителей активную позицию по преодолению психоневрологических дефектов, обучает их разнообразным формам, приемам и средствам взаимодействия с ребенком и умению оценивать его реакции.
Целью ранней педагогической коррекционной работы является создание условий для поступательного психосоциального развития ребенка, для использования его индивидуального «потенциала компенсаций». На каждом возрастном этапе педагог решает определенные развивающие задачи: вначале это стимуляция интереса ребенка к окружающей среде, формирование исследовательского поведения, затем укрепление межанализаторных связей, расширение спектра сенсомоторных навыков и умений, повышение коммутативной активности, развитие и обогащение игровых и предметных действий, а также социальной активности ребенка [11].
В настоящей статье не затрагиваются некоторые специальные аспекты реабилитации (коррекция зрительных нарушений при ретинопатии недоношенных, нейросенсорной тугоухости, ортопедической патологии).
Использование широкого спектра немедикаментозных воздействий на втором и третьем этапах реабилитации больных детей позволяет (по данным клиники НЦЗД РАМН) уменьшить дозировки и длительность курсов фармакотерапии (по вазоактивным препаратам — на 15–20% и 3–3,5 дня; по мочегонным (диакарб) — на 20–30% и 2–3 дня; по седативным препаратам — на 30–40% и 4–5 дней). Эффективность комплексной реабилитации оценивалась в клинике по достижении детьми 1,5–2 лет. Функциональная компенсация неврологических и нейросенсорных нарушений имела место почти у всех детей со среднетяжелыми и легкими формами перинатальных поражений мозга и у 80% детей с тяжелыми (по оценке в периоде новорожденности) нарушениями. Кроме того, даже у детей, имевших в конце периода наблюдения инвалидность вследствие сенсорного или моторного дефекта, удавалось добиться некоторого смягчения моторных или сенсорных расстройств и соответственно несколько улучшить качество жизни.
Е. П. Бомбардирова, доктор медицинских наук, профессор
Г. В. Яцык, доктор медицинских наук, профессор
А. А. Степанов, кандидат медицинских наук
НЦЗД РАМН, Москва
По вопросам литературы обращайтесь в редакцию.
Клизма для новорожденных
Содержание статьи
Когда малыш мучается от запора, клизма кажется самым быстрым способом ему помочь. Но быстро не всегда значит хорошо.
Можно ли новорожденному делать клизму
Клизму новорожденному делать можно, но в исключительных случаях и только по назначению педиатра (есть строгий список показаний, когда без клизмы не обойтись, но еще больше перечень противопоказаний, когда её самостоятельно и без согласования с педиатром делать нельзя (дети после оперативных вмешательств на органах пищеварения, с пороками развития желудочно-кишечного тракта).
Клизма при запоре новорожденному назначается, если у него плотный стул, и он не может самостоятельно опорожнить кишечник долгое время (в норме на грудном вскармливании стул от 1-2 до 5-7 раз в сутки, у детей на искусственном вскармливании стул более плотный и темный, как правило, он бывает реже: 1-3 раза в сутки).
Также клизма бывает нужна перед некоторыми медицинскими исследованиями и манипуляциями, при острых отравлениях, чтобы быстрее очистить кишечник.
Клизма при запоре
Как действует клизма? В прямую кишку под определенным давлением вводится жидкость в разрешенном для возраста малыша объеме. Она размягчает каловые массы, раздражает стенки кишечника и усиливает перистальтику. Вскоре пациент чувствует позывы к опорожнению и может самостоятельно сходить в туалет.
Это важно!
Нужно понимать, что клизма не лечит запор, а помогает механически очистить кишечник. Если не выяснить причину запора и её не устранить, то вскоре проблема вернется.
Как часто можно делать клизму
Клизма – неприятная и иногда болезненная процедура. Решая, сделать ли клизму новорожденному или найти другой, менее радикальный способ помощи, вспомните свои ощущения, если у вас был опыт применения такого метода. Если же его не было, то примите во внимание, что
Частое применение клизмы:
Исходя из этого, можно сделать вывод, что чем реже применяется клизма, тем лучше. Нет разрешенного количества процедур на определенное время. Клизму делают только тогда, когда она действительно необходима.
Как делать клизму новорожденному
Для того, чтобы сделать клизму новорожденному, вам понадобится:
Постелите пеленку и уложите малыша на спинку. Смажьте детским кремом наконечник спринцовки и область вокруг анального отверстия ребенка.
Сожмите спринцовку, чтобы выпустить воздух, и наберите в неё воды.
Введите наконечник спринцовки в прямую кишку примерно на 1,5 см и осторожно, медленно и постепенно надавливайте на грушу, пока она не опустеет.
Сожмите ягодицы ребенка и аккуратно уберите инструмент. Подержите их сжатыми еще несколько минут, затем наденьте крохе подгузник и ждите результат. Он не должен задержаться.
Первые трудности с пищеварением у малыша
Количество просмотров: 41 114
Дата последнего обновления: 20.07.2022 г.
Среднее время прочтения: 8 минут
Проблемы с пищеварением у здоровых младенцев – наиболее часто встречающаяся причина беспокойства новоиспеченных родителей.
Как правило, такие трудности в первые месяцы жизни малыша связаны с незрелостью его желудочно-кишечного тракта, включая процессы выработки ферментов, местные защитные факторы стенки кишечника и заселение ЖКТ полезной микрофлорой. В подобных случаях также имеют значение слабость мышечного аппарата малыша и незрелость нервной регуляции перистальтических движений кишечника.
Распространенные проблемы и как с ними бороться
Как проявляются и почему возникают? Колики могут появляться у малышей уже на второй-третьей неделе после рождения. Причина – скопление кишечных газов, вызывающее у ребенка болезненные ощущения и дискомфорт. Проявлением колик обычно являются частый плач без видимых причин, дергание ножками взад-вперед, прижимание кулачков к груди. При этом животик малыша твердый на ощупь, вдутый и напряженный. Как правило, возникновение колик наблюдается в вечернее время, однако приступы могут беспокоить кроху и утром, и днем. После опорожнения кишечника или отхождения газов наступает облегчение.
Как помочь малышу при приступах? При приступах колик у новорожденного специалисты рекомендуют, прежде всего, согреть животик малыша. Вы можете приложить теплую пеленку, грелку или просто прижать ребенка к собственной теплой коже. Чтобы облегчить проявления колик, можно воспользоваться газоотводной трубкой или специальными препаратами на основе симетикона – вещества, способного «гасить» пузырьки, которые образуются в кишечнике. Это поможет малышу избавиться от мучительных ощущений. Перед применением рекомендуется проконсультироваться со специалистом.
Что делать в межприступном периоде? Важно, чтобы ребенок правильно захватывал грудь. После кормления следует подержать малыша в вертикальном положении. Погладьте его по спинке, пока не выйдет проглоченный воздух. Родителям малышей, находящихся на искусственном вскармливании, стоит посоветоваться с педиатром, чтобы решить вопрос о смене смеси, соски и/или бутылочки. В перерывах между кормлениями рекомендуется почаще класть малыша на животик, делать ему массаж, поглаживая вокруг пупка по часовой стрелке и прижимая его ножки к животу.
Как правило, кишечные колики проходят по мере созревания ЖКТ ребенка, примерно к трем-четырем месяцам после рождения.
Как проявляются и почему возникают? Эта проблема, также проявляющаяся в первые месяцы жизни ребенка, заключается в непроизвольном выходе из желудка определенного количества пищи вместе со слюной и желудочным соком. Согласно результатам исследований, примерно 70 % грудных детей срыгивают по несколько раз в сутки. Причины могут быть разные. Срыгивания происходят при наличии короткой уздечки языка малыша, неправильном захвате груди, приводящем к заглатыванию воздуха при сосании, при метеоризме (вздутии живота), кишечных коликах, запоре у новорожденного. Такое состояние связано с повышением давления в брюшной полости и нарушением продвижения пищи по ЖКТ.
Когда стоит начать беспокоиться? Срыгивания не представляют опасности для здоровья ребенка, если при этом он достаточно часто опорожняется, нормально прибавляет в весе и у него хорошее самочувствие. Обычно к моменту достижения 6-месячного возраста малыши перестают срыгивать либо срыгивают значительно меньше.
Если же срыгивания нерегулярны, родителям следует начать беспокоиться о здоровье ребенка. Поводом для тревоги могут стать большой объем срыгиваемой жидкости (от 60 мл) после каждой процедуры кормления, плохая прибавка в весе, нечастое мочеиспускание. Обязательно сообщите об этом педиатру, рекомендуется также проконсультироваться с неврологом и хирургом.
Задача родителей – следить, чтобы отрыгиваемая жидкость не попадала в дыхательные пути ребенка. После кормления поносите ребенка несколько минут «столбиком», чтобы позволить выйти проглоченному воздуху. Если ребенок срыгивает, находясь у Вас на руках, переверните его на животик. Кладя малыша в кроватку, поворачивайте его на бок.
Как проявляются и почему возникают? Для начала важно понимать, что принято называть запором. Если при не ежедневном (1 раз в 2-4 дня) стуле малыш хорошо себя чувствует, его не беспокоят боли в животике, а каловые массы не твердые, такая ситуация считается нормой. Она свидетельствует о том, что организм ребенка полностью усваивает материнское молоко.
Но в случае, когда редкий стул сопровождается вздутием живота и болями, а каловые массы твердые, такое состояние уже называется запором. Примерно в 95 % случаев у грудничков он носит функциональный характер, не являясь признаком какого-то серьезного заболевания. Запоры также провоцирует постоянное пребывание малыша в горизонтальном положении, поскольку при этом давление каловых масс на сфинктеры прямой кишки слабее.
Как помочь малышу при запоре? Если ребенок находится на грудном вскармливании, маме рекомендуется самой употреблять продукты, которые оказывают послабляющий эффект, – к ним относят чернослив, огурцы, тыкву, свеклу, свежий кефир. Полезно также пить больше жидкости.
Если запоры беспокоят малыша, находящегося на искусственном вскармливании, важно не забывать неоднократно допаивать его водой в течение дня. Не стоит делать смесь более концентрированной, чем это указано в инструкции.
К универсальным рекомендациям, не зависящим от характера вскармливания, относят регулярное выполнение массажа животика теплой рукой по часовой стрелке, а также выкладывание малыша на животик. Полезно делать с ребенком упражнения «велосипед» и «лягушка».
® для детей с 0 лет» разработан специально для малышей от 0 до 3 лет.» src=»https://www.microlax.ru/sites/microlax_ru/files/u2131/vybor_goda_detskiy_694h357.jpg» style=»float: left; margin-left: 50px!important; margin-right: 50px!important» title=»МИКРОЛАКС ® для новорожденных» />
Если перечисленные выше мероприятия не помогают, можно попробовать разрешенные для новорожденных детей слабительные препараты, например, «МИКРОЛАКС ® для детей с 0 лет». Этот препарат выпускается в виде микроклизм со специальным укороченным носиком, разработанных специально для малышей от 0 до 3 лет и предназначенных для однократного применения. Достоинства средства МИКРОЛАКС ® заключаются в том, что он действует местно, непосредственно на плотные каловые массы, а действие наступает уже через 5-15 минут* после введения.
Общие рекомендации
Кроме принципов, которых следует придерживаться в каждом конкретном случае, существует ряд общих рекомендаций. Следуя им, можно предупредить трудности с пищеварением у малыша или уменьшить степень их выраженности.
Ранее грудное вскармливание
Наиболее эффективное средство от запоров – максимально раннее после рождения прикладывание к груди и грудное вскармливание. Дело в том, что материнское молоко легко усваивается организмом новорожденного, стимулирует активность ферментов ЖКТ. Кроме того, грудное молоко обладает защитными свойствами: препятствует размножению болезнетворных микробов и обеспечивает благоприятные условия для заселения кишечника малыша полезными бактериями.
Важно избегать проблем с пищеварением у самой кормящей мамы, так как они могут спровоцировать аналогичные трудности и у малыша.
Выполнение специальной гимнастики
Ежедневная гимнастика и общеукрепляющий массаж благотворно влияют на развитие нервно-мышечного аппарата кишечника. Для ребенка полезно будет выполнять следующие упражнения: покачивание на мяче (лежа на животике), массаж передней брюшной стенки (круговыми движениями по часовой стрелке), повороты и подъем туловища.
Если симптомы кишечного расстройства (срыгивания, колики, измененный характер стула) все же сохраняются, немедленно обратитесь к специалисту, чтобы провести обследование ребенка и исключить наличие серьезных заболеваний
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Беспокойный ребенок
Всегда ли повышенная возбудимость у ребенка — признак заболевания? Каково место фитопрепаратов в коррекции повышенной эмоциональной возбудимости? Почему «болезнь роста» иногда требует медикаментозного лечения? Повышенная возбудимость, эмоциональна
Всегда ли повышенная возбудимость у ребенка — признак заболевания?
Каково место фитопрепаратов в коррекции повышенной эмоциональной возбудимости?
Почему «болезнь роста» иногда требует медикаментозного лечения?
Повышенная возбудимость, эмоциональная лабильность, нарушения сна, быстрая утомляемость — все перечисленные симптомы знакомы врачам не понаслышке. С подобными жалобами родители, уставшие от поведения собственных детей, нередко обращаются к педиатрам, неврологам и семейным врачам. Далеко не всегда оказывается, что у детей имеются выраженные расстройства нервной системы или психоэмоциональной сферы. Тем не менее в большинстве случаев пациентам педиатрического возраста нужна медицинская помощь.
Хотя практика показывает, что зачастую вполне можно обойтись без медикаментозной коррекции, большинство родителей больше доверяют лекарствам. При этом они явно отдают предпочтение так называемым «натуральным» средствам (преимущественно растительного происхождения). Иногда родители отождествляют это понятие с гомеопатическими препаратами, которые далеко не всегда состоят исключительно из растительных компонентов. Лечебный арсенал аллопатических и гомеопатических лекарственных препаратов, представленных в России, позволяет подобрать нужное средство для детей любого возраста.
Несколько более сложным представляется оказание помощи детям с синдромом дефицита внимания и гиперактивностью (СДВГ), поскольку эти пациенты требуют совместных усилий со стороны неврологов, психологов и психиатров. К сожалению, на сегодняшний день стимулирующих препаратов (риталина, метилфенидата), используемых в других странах мира при лечении СДВГ, в нашей стране нет [1, 2]. Вместо них применяются препараты ноотропного ряда (ноотропил, семакс, пантогам и т. д.) в комбинации с различными поливитаминными препаратами [3]. Средства, подобные упомянутым, должны назначаться исключительно врачами-неврологами (с контролем эффекта лечения, индивидуальным подбором дозировки и периодическим наблюдением).
Особая категория пациентов — это дети в возрасте от года до 3 лет, психоэмоциональный статус которых в период раннего детства характеризуется нестабильностью, повышенной возбудимостью, различными поведенческими реакциями. Для обозначения этого состояния в англоязычной литературе существует термин temper tantrums; в России аналогичного понятия не существует, хотя иногда пользуются выражением «истерики второго года жизни» (что не совсем верно, поскольку, как уже указывалось, описанные выше проявления могут наблюдаться в той или иной степени выраженности у детей до 3-летнего возраста) [4]. До сравнительно недавнего времени среди психоневрологов был принят вполне приемлемый термин «невропатия», но в Международной классификации болезней 10-го пересмотра (МКБ-10) такого понятия больше не существует [5]. Описываемая «болезнь роста», являющаяся в равной степени педагогической и медицинской проблемой, чаще исчезает по достижении детьми указанного возраста, но иногда требует дополнительных назначений препаратов, поскольку может впоследствии трансформироваться в неврозы, неврозоподобные состояния и психопатии. Использование таких транквилизаторов (антианксиолитических средств), как атаракс, элениум, лоразепам, — это довольно серьезный метод медикаментозной коррекции, к которому большинство родителей относятся без энтузиазма.
В то же время существует ряд мягких седативных средств, которые при необходимости можно применять при описанных выше нарушениях у пациентов педиатрического возраста. В частности, детям раннего и дошкольного (а иногда и грудничкового) возраста российские медики чаще всего назначают препараты валерианы, пустырника и так называемую микстуру с цитралем. При этом цитраль, входящий в состав названной микстуры, играет второстепенную роль (он используется в качестве антисептического средства и консерванта). Рецепт этой микстуры может варьировать: валериана (экстракт корня или вытяжка) и/или пустырник, дистиллированная вода или 10%-ный раствор глюкозы, бромид натрия (с давних пор известно, что препараты брома обладают способностью концентрировать и усиливать в коре головного мозга процессы торможения), сульфат магнезии. Добавлять в микстуру антигистаминные средства не рекомендуется.
Валериана (лекарственная). Препараты на ее основе (изолированные настои, настойки, а также растворы в комбинации с другими комплексными средствами) уменьшают возбудимость ЦНС, вследствие чего их принято использовать в качестве седативных средств при нервном возбуждении, нарушениях сна и подобных состояниях. Уже давно доказано, что препараты валерианы снижают рефлекторную возбудимость в центральных отделах нервной системы и усиливают тормозные процессы в нейронах корковых и подкорковых структур головного мозга. При лечении детей раннего возраста чаще используют настои корня валерианы.
Пустырник (пятилопастный). В педиатрической практике используются настои, настойки и (реже) экстракты пустырника. Состав растения настолько сложен, что его до сих пор продолжают изучать. Считается, что седативный эффект настойки пустырника в 2-3 раза сильнее, чем настойки валерианы [6]. Поэтому препараты пустырника используют при повышенной возбудимости, неврастении и неврозах не только у детей и подростков, но и у взрослых. В отечественной медицине кроме валерианы и пустырника широко используется ромашка.
Ромашка аптечная. Это лечебное растение применяется в виде отвара, настойки или чаев, поскольку является мягким седативным средством, эффективным при лечении нарушений сна, дисфункций желудочно-кишечного тракта и пр. Примером могут служить успокаивающий чай и чай из ромашки фирмы Хипп, которые можно рекомендовать в комплексном лечении проявлений перинатального поражения нервной системы с синдромом повышенной нервно-рефлекторной возбудимости, а также здоровым детям — для улучшения сна. В числе действующих компонентов ромашки можно назвать эфирное масло, азулен, флавоноиды, полисахариды, витамины и некоторые другие биологически активные вещества. Помимо приема внутрь, отвары ромашки удобно использовать в качестве наружного средства (ванны).
Среди наиболее распространенных на сегодняшний день седативных средств на натуральной основе, выпускаемых фармакологической промышленностью, следует упомянуть такие широко используемые комплексные препараты, как ново-пассит (производство «Галена А. С./Нортон Хелскэр Лтд», Чехия/Великобритания) и персен (фирмы «ЛЕК», Словения). Ново-пассит выпускается в виде раствора для приема внутрь и таблеток, а персен в таблетках. В основе обоих препаратов лежит комбинация лечебных трав. Например, в состав ново-пассита входят экстракты боярышника, хмеля, валерианы, зверобоя, мелиссы, страстоцвета, черной бузины и гвайфенезин (последний является также отхаркивающим средством) [7]. Персен состоит из экстрактов валерианы, а также перечной и лимонной мяты [8]. Ниже рассмотрим наиболее важные растительные компоненты этих двух препаратов.
Мята перечная. Вытяжки из травы мяты перечной наряду с желчегонным, антисептическим и болеутоляющим эффектом обладают успокаивающими и спазмолитическими свойствами, а также оказывают рефлекторное коронарорасширяющее действие. Сходным эффектом обладает также мята лимонная (мелисса), которая, как и мята перечная, относится к эфиромасличным растениям. Мята и мелисса входят в состав детского чая Хипп, который можно рекомендовать как общеукрепляющее средство.
Боярышник (кроваво-красный, колючий и пятипестичный). Общеизвестны кардиотонические и спазмолитические свойства препаратов боярышника (за счет содержания тритерпеновых соединений и флавоноидов), используемые в терапии заболеваний сердечно-сосудистой системы. Но впоследствии было обнаружено, что настои и экстракты этого растения позволяют улучшить снабжение кислородом не только миокарда, но также и нейронов головного мозга. Седативная активность препаратов боярышника объективно доказана. Вследствие этого, а также по причине малой токсичности препаратов растения боярышник получил довольно широкое распространение в качестве успокоительного средства (настой цветков или плодов растения, настойка боярышника и т. д.).
Хмель обыкновенный. Ценность этого травянистого многолетнего растения не ограничивается его использованием в качестве сырья для пивоваренной промышленности. Нейротропное действие галеновых препаратов из шишек хмеля связывают с наличием в них лупулина, оказывающего успокаивающее действие на ЦНС [6]. Масло хмеля (наряду с другими компонентами) входит в состав препарата валокордин («Кревел Мойзелбах», Германия). В педиатрии он может применяться по 3-15 капель 3 раза в день (до еды с небольшим количеством жидкости) в зависимости от возраста и симптомов [7].
Зверобой (продырявленный). Трава зверобоя обладает многосторонними фармакологическими свойствами, среди которых особого внимания заслуживает спазмолитический эффект, а также капилляроукрепляющее действие, типичное для соединений, содержащих витамин Р. Поэтому зверобой является ценным компонентом седативных лекарственных сборов и довольно широко используется в этом качестве.
Среди гомеопатических средств в свете рассматриваемой проблемы интерес для врачей представляет нервохель (фирмы «Биологише Хайлмиттель Хель ГмбХ», Германия). Препарат выпускается в сублингвальных таблетках, которые рекомендуется принимать по одной 3 раза в день. Противопоказаний к применению препарата нет, а побочные эффекты на фоне приема не выявлены [8]. Другим препаратом со сходным эффектом является валерианахель. Помимо настойки валерианы в состав этого гомеопатического средства входят боярышник, мелисса, ромашка, овес посевной (содержащийся в овсе комплекс витаминов группы В играет важную роль в осуществлении трофической функции нервной системы) и другие компоненты. Валерианахель назначают детям с 2-летнего возраста (детям 2-6 лет — по 5 капель 3 раза в день, пациентам 6-12 летнего возраста — по 10 капель 3 раза в день) [8].
В ряде случаев проблему беспокойного ребенка можно решить, не прибегая к назначению каких-либо медикаментозных средств. Этому способствуют некоторые режимные мероприятия (контроль за продолжительностью дневного и ночного сна, прогулки на свежем воздухе, рациональное питание), закаливание, лечебные ванны (со сборами трав или солей), правильное воспитание, адекватный психоэмоциональный климат в семье и т. д.
Иногда беспокойный ребенок является продуктом социальной депривации или гиперопеки в семье. Именно по этой причине детям дошкольного возраста рекомендуется посещать детские сады. Даже практика привлечения к воспитанию малыша нянь и гувернеров (популярная среди материально обеспеченных россиян) не в состоянии заменить общение ребенка с другими детьми, способствующее элементарному постижению норм социальной жизни.
Тем не менее врачам необходимо ориентироваться среди многочисленных медикаментозных препаратов, предлагаемых в качестве седативных средств. Лишь в этом случае можно обеспечить своевременную коррекцию возникших нарушений психоэмоциональной сферы. Концепция доказательной медицины подразумевает, что при принятии клинических решений следует руководствоваться наиболее достоверными и проверенными сведениями об эффективности назначаемого лечения [9].
Запоры у малышей до года: в чём может быть причина?
В период до года, когда малыш активно развивается, вместе с ним развивается и его пищеварительная система, поэтому существует вероятность возникновения запора.
Причины запора у детей до года
Что делать при запоре у ребёнка до года?
Помощь детям на грудном вскармливании заключается в регуляции рациона питания кормящей мамы, особенно если у нее самой есть проблемы со стулом.
Из списка продуктов, которые употребляет мама в период грудного вскармливания, следует исключить те, которые способствуют газообразованию 3 :
Маме малыша на грудном вскармливании рекомендуется пить больше жидкости, питаться цельнозерновыми продуктами, овощами и фруктами.
У малышей при введении детского питания с 6,5-7 месяцев можно использовать фруктовые пюре и соки из:
Они содержат растительную клетчатку в необходимых количествах. Это помогает стимулировать активную работу кишечника малыша. Детям старше 8 месяцев можно давать кисломолочные продукты: кефир, йогурт.
Помимо изменения рациона питания существуют и другие профилактические меры, которые можно использовать и при лечении запора.
Массаж и гимнастика
Поглаживания животика у грудничка могут облегчить его состояние при коликах, способствовать лечению и профилактике запоров. Кроме этого, массаж оказывает общеукрепляющее действие на переднюю брюшную стенку. Все движения выполняются в форме лёгких поглаживаний. Тактильный контакт, улыбка мамы и любимые песенки помогут малышу успокоиться. Выполняется массаж за 1 час до кормления и через 1-2 часа после. При запоре процедуру повторяют несколько раз в день.
Также можно дополнить массаж пассивной гимнастикой. Подробнее с данной темой вы можете ознакомиться в статье «Массаж для профилактики запоров».
Дополнительные меры для профилактики запоров у детей до года
Меры профилактики запоров у малышей не вызывают особой сложности. Залог успеха – в их регулярном выполнении. Ниже приведены основные из них:
Более подробно с мерами профилактики запоров у малышей до года можно ознакомиться в статье «Профилактика запоров у детей первого года жизни».
Иногда, несмотря на все вышеперечисленные рекомендации, справиться с проблемой запора не получается, или же для изменения образа жизни требуется время, а что делать, если помощь малышу нужна уже сейчас? Тогда на помощь приходят слабительные средства.
Препараты для борьбы с запорами у детей
К выбору слабительных препаратов для детей нужно подходить очень внимательно, так как далеко не все средства подходят для детского организма. Главным фактором должен быть высокий профиль безопасности препарата. Зачастую, пытаясь помочь ребёнку, родители могут использовать микроклизмы и другие способы очищения прямой кишки. Быстрый эффект от применения микроклизмы служит сигналом для родителей, что проблема решена. Это может привести к привычке их частого использования в схожих ситуациях и повлечь за собой определённые последствия. Например, у ребёнка может не сформироваться рефлекс к очищению кишечника естественным путём. Поэтому при использовании микроклизм всегда следует помнить, что это лишь скоропомощное средство для быстрого устранения каловой пробки (подробнее можно прочитать в статье «В чём опасность частого применения микроклизм у детей?»).
Дюфалак ® обладает благоприятным профилем безопасности:
Запор — действительно частая проблема, с которой могут сталкиваться малыши с самых первых дней жизни, однако правильный комплексный подход с корректным применением слабительных средств позволяет надолго решать проблему запора у малышей до года.
Материал разработан при поддержке компании Эбботт в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к врачу.
Статья написана при участии экспертов Abbott