Антибиотики при трофических язвах в таблетках на ногах
Антибиотики при трофических язвах в таблетках на ногах
Комплексное лечение трофических язв
Настоящая работа посвящена исследованию возможности повышения эффективности комплексной терапии трофических язв и послеоперационных ран нижних конечностей с помощью топического иммуномодулятора. В исследовании приняли участие 44 больных
Настоящая работа посвящена исследованию возможности повышения эффективности комплексной терапии трофических язв и послеоперационных ран нижних конечностей с помощью топического иммуномодулятора.
В исследовании приняли участие 44 больных от 30 до 81 года (30 женщин, 14 мужчин) с хроническими трофическими язвами нижних конечностей. Трофические язвы развились из-за нарушения кровообращения в нижних конечностях по причине тромбофлебита или диабетической ангиопатии. У большинства больных тромбофлебит возник как осложнение варикозной болезни. Диагноз «варикозная болезнь, посттромбофлебитический синдром (ПТФС)» был постановлен 41 больному. На момент исследования признаки острого тромбофлебита на фоне ПТФС имелись у 9 человек, признаки рожистого воспаления кожи — у 5 человек. У 1 больного трофическая язва сочеталась с остеомиелитом большой берцовой кости, у двоих — с начинающейся гангреной пальцев ноги. В анамнезе трое больных перенесли флебэктомию, 1 больная — склерозирующую терапию по поводу варикозного расширения вен.
У подавляющего большинства исследованных больных имелась 1 трофическая язва и лишь у двоих больных были 2 язвы. В большинстве случаев язвы располагались на передней, внутренней или внешней поверхности голени, у 2 больных диабетической ангиопатией язвенный процесс локализовался на стопе. Размеры трофических язв варьировали от 0,5х0,5 см до 3х4,5 см. Кратер язвы был заполнен фибринозными массами у 30 больных, фибринозно-гнойными — у 6 больных, гнойно-некротическими фрагментами ткани — у 5 пациентов. В трех случаях на момент поступления больного язва выглядела чистой, без фибринозных, гнойных или некротических масс.
У 5 больных некротически-буллезной формой рожи на коже голени были признаки острого воспаления, пузыри с серозно-гнойным содержимым. У 2 других больных отмечались признаки начинающейся гангрены: соответственно I и III пальцы правой стопы были синюшно-черного цвета.
Лечение
При лечении всех 44 больных соблюдались следующие принципы лечения:
Все больные ПТФС получали общее и местное лечение. Общими составляющими лечения были инфузионная (реополиглюкин 200 мл + трентал 5 мл + аскорбиновая кислота 5 мл в/в капельно, через день № 5), эскузан по 15 капель 3 раза в сутки, аспирин 0,5 г — 1 раз в сутки, троксевазин по 2 капсулы 3 раза в сутки в течение 15 дней или диовенор 600 мг по 1 табл. 1 раз в сутки в течение 30 дней. В дополнение к вышеописанному лечению пациенты с признаками острого тромбофлебита получали инъекции раствора гепарина 5000 ЕД п/к 4 раза в сутки в течение 6 дней.
Местное лечение в первые дни (от 1 до 4 дней) — хлорофиллипт спиртовой в сочетании с гипертоническим раствором, перевязки делались каждый день. После очищения язвы накладывались повязки с мазью гепона или солкосерил (контрольная группа, 10 человек). Как отмечалось выше, у 3 больных язва не содержала фибринозных, гнойных или некротических элементов. У этих больных сразу начинали лечение мазью гепона — иммуномодулятора, обладающего способностью повышать эффективность иммунной защиты, а также прямым противовирусным действием.
Мазь изготавливалась непосредственно в аптеке ГКБ №1 и имела следующий состав: гепона 0,006; ланолина 10,0; масла оливкового 10,0; воды для инъекций 10,0. Готовую мазь хранили при +4°С, использовали в течение 10 дней.
Мазь наносили тонким слоем на поверхность трофической язвы, повязки с мазью гепона меняли через день. Лечение проводилось в течение 10 дней (5 перевязок).
Лечение неосложненных трофических язв
У всех больных уже на 3-й день лечения гепоном наблюдался бурный рост грануляционной ткани в кратере язвы. Через 8-10 дней лечения гепоном происходило формирование рубца из соединительной ткани.
В контрольной группе 10 больных получали такую же общую терапию, но местное лечение после очищения язвы проводили мазью солкосерил. Заживление язв у больных этой группы происходило на 5–15 дней дольше, чем при применении мази гепона. У 1 больной контрольной группы в ходе лечения мазью солкосерил произошло ухудшение, развилось рожистое воспаление кожи (некротически-буллезная форма). Этой пациентке было назначено адекватное хирургическое лечение, в дополнение к общему лечению применялись антибиотик и бисептол, для местного лечения вместо солкосерила использовалась мазь гепона.
Лечение язвенных дефектов кожи после некрэктомии по поводу некротически-буллезной формы рожи
Больные с некротически-буллезной формой рожи в дополнение к инфузионной терапии получали инъекции цефазолина по 1 г в/м 3 раза в сутки в течение 7 дней, а также бисептол 480 мг по 1 табл. 3 раза в сутки в течение 10 дней. На фоне консервативного лечения проводили оперативное вмешательство — некрэктомию. Пузыри вскрывались, некротизированные ткани удалялись, открытая рана обрабатывалась раствором перманганата калия. Далее открывшиеся после некрэктомии большие дефекты кожи лечили гепоном, как трофические язвы. У всех больных отмечались хорошие результаты лечения. Через 3–4 дня после начала применения мази гепона наблюдался выраженный рост грануляционной ткани с последующим формированием соединительнотканного рубца в кратчайшие сроки.
Лечение послеоперационных ран нижних конечностей у больных диабетической ангиопатией
При лечении больных диабетической ангиопатией консервативное лечение дополняли адекватными дозами инсулина (п/к). В качестве антибиотика использовали линкомицин по 600 мг в/м 2 раза в сутки в течение 14 дней. При начинающейся гангрене пальца на фоне консервативного лечения проводили адекватное оперативное вмешательство — ампутацию или ограниченное иссечение некротизированных элементов. В послеоперационном периоде промывали рану и свищевые ходы раствором гепона (0,002 г в 10 мл физиологического раствора), а также накладывали повязки с мазью гепона, как описано выше. Результаты лечения свидетельствуют о значительной активации роста грануляционной ткани и ускоренном заживлении послеоперационной раны под влиянием гепона.
Очевидно, что применение гепона в описанных выше клинических случаях стимулировало активный рост грануляционной ткани. Обычно у больных диабетической ангиопатией проходимость капиллярного русла оказывается минимальной, во время хирургических манипуляций кровь выделяется, как правило, только из подкожных сосудов, внутренние ткани практически обескровлены, имеют бледно-розовый цвет. Рост грануляционной ткани у таких больных либо не отмечается вовсе, либо протекает очень вяло, послеоперационные раны хронически не заживают, остаются трофические язвы. Применение гепона позволило добиться ускоренного заживления послеоперационных ран и незаживающих язв у больных диабетической ангиопатией.
Литература
Клинический пример
Больная О. Л. О., 52 года (ИБ № 5039).
Диагноз при поступлении: варикозная болезнь, посттромбофлебитический синдром, трофическая язва правой голени.
Диагноз окончательный: варикозная болезнь, посттромбофлебитический синдром, трофическая язва правой голени. Рожистое воспаление правой голени (некротически-буллезная форма).
Жалобы при поступлении: боли в области правой голени, усиливающиеся при ходьбе, наличие трофической язвы на передней поверхности нижней трети правой голени.
Anamnesis morbi: считает себя больной в течение 20 лет, когда впервые появились варикозные расширения вен правой голени. Неоднократно лечилась по поводу данного заболевания у ангиохирурга по месту жительства, от оперативного лечения отказывалась. Трофическая язва появилась около месяца назад, попытки самостоятельно лечиться облегчения не принесли, обратилась в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: детских болезней не помнит, болезнь Боткина, туберкулез, наличие венерических заболеваний у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен.
Status praesens objectivus: общее состояние больной удовлетворительное, сознание ясное, положение в постели активное. Больная повышенного питания, костно-мышечная система без патологии. Кожа и видимые слизистые обычной окраски. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких дыхание везикулярное, ЧДД 16 в 1 мин. Тоны сердца ритмичные, пульс 68 уд. в 1 мин, АД 130/80 мм рт. ст. Язык влажный, розовый, живот мягкий, безболезненный, печень — по краю реберной дуги, селезенка не пальпируется, симптом «поколачивания» отрицателен с обеих сторон. Физиологические отправления в норме.
Locus morbi: правая нижняя конечность отечна, голень синюшного цвета, болезненна при пальпации. На передней поверхности нижней трети голени трофическая язва 2х2 см, края гиперемированы, в кратере фибринозное отделяемое.
Анализы: кровь на RW — отрицательная; биохимический анализ крови — белок 54 г/л, креатинин 76 мкмоль/л, мочевина 5,5 ммоль/л, остаточный азот 25 ммоль/л, диастаза 20 г/(ч/л), билирубин 16 — 4 — 12 мкмоль/л, глюкоза 3,2 ммоль/л; коагулограмма — протромбин 85%, фибриноген 3,2 мкмоль/л, время рекальцификации 90 с; общий анализ крови: Э — 5,5 млрд./мл, Л — 6,4 млн./мл, Hb — 115 г/л, цветной показатель — 0,92, СОЭ — 25 мм/ч; общий анализ мочи — норма.
Лечение: раствор гепарина по 5000 ЕД п/к каждые 6 ч, аспирин 0,25 г по 1 табл. 1 раз в день; местно трофическую язву обрабатывали спиртовым раствором хлорофиллипта, поверхность язвы 2 раза в день смазывали мазью троксевазин, на ночь — мазью солкосерил. Через 5 дней лечения общее состояние пациентки значительно ухудшилось, температура тела повысилась до 39,5°С. Кожные покровы правой нижней конечности резко гиперемированы, гипертрофированы, болезненны. Установлен диагноз: рожистое воспаление правой нижней конечности.
Коррекция лечения: цефазолин по 1 г 2 раза в сутки, бисептол 480 мг по 1 табл. 3 раза в сутки. Через двое суток в области пораженной конечности появились пузыри с серозной жидкостью, под которыми впоследствии образовались участки некроза дермы (некротически-буллезная форма рожи).
Ввиду отсутствия положительного эффекта от предшествующей терапии, у больной проведено лечение с применением гепона.
Местно — произведено рассечение пузырей, удаление некротических элементов тканей. Были назначены ванны с перманганатом калия, инфузионная терапия (реополиглюкин 200 мл + трентал 5 мл + аскорбиновая кислота 5 мл в/в капельно, через день № 5), эскузан по 15 капель 3 раза в сутки, аспирин 0,5 г — по 1 табл. 1 раз в сутки, троксевазин по 2 капсулы 3 раза в сутки в течение 15 дней или диовенор 600 мг по 1 табл. 1 раз в сутки в течение 30 дней.
Locus morbi на момент начала терапии гепоном: по передней поверхности правой голени 3 язвенных дефекта кожи 10х10 см, раны заполнены фиброзно-гнойным отделяемым. После санации раневой поверхности раствором риванола применялись повязки с гепоном. Смена повязок проводилась через день. Уже после второй перевязки появился значительный рост грануляционной ткани, к концу лечения (всего 5 перевязок в течение 10 дней) раны очистились. Проведена операция аутодермопластики марочным способом (15 марок). Гепон в виде мази продолжали применять на всей послеоперационной поверхности. На фоне применения гепона «прижились» все 15 марок, в кратчайшие сроки сформировался рубец.
Клинический пример
Диагноз при поступлении: облитерирующий атеросклероз сосудов нижних конечностей. Сахарный диабет.
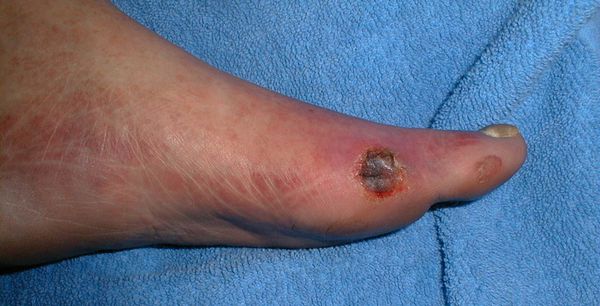
Диагноз окончательный: сахарный диабет III степени. Диабетическая ангиопатия нижних конечностей. Начинающаяся гангрена III пальца (ногтевая фаланга) правой стопы.
Жалобы при поступлении на постоянные боли в нижних конечностях, особенно в области III пальца правой стопы, общую слабость, недомогание.
Anamnesis morbi: считает себя больной около 20 лет, когда впервые был обнаружен сахарный диабет. Неоднократно лечилась в эндокринологическом и хирургическом стационарах. Последнее обострение началось 3 недели назад, когда появились перечисленные выше жалобы. Попытки самостоятельного лечения оказались безрезультатными, обратилась в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: аппендэктомия в 1950 году. Болезнь Боткина, туберкулез, венерические заболевания у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен. Отмечает длительно протекающие гнойные процессы при любых незначительных травмах.
Status praesens objectivus: общее состояние средней тяжести, сознание ясное, положение в постели активное. Больная обычного питания, костно-мышечная система без патологии. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких — везикулярное дыхание, ЧДД 16 в 1 мин. Тоны сердца ритмичны, слегка приглушены, Ps 68 уд. в 1 мин, АД 130/90 мм рт. ст. Язык слегка суховат, живот правильной формы, участвует в акте дыхания, при пальпации безболезненный. Симптомы раздражения брюшины отрицательны. Печень по краю реберной дуги, селезенка не пальпируется. Симптом «поколачивания» отрицателен с обеих сторон. Физиологические отправления в норме.
Locus morbi: кожные покровы обеих нижних конечностей бледные, сухие. На стопах кожа прохладная на ощупь. Кожа III пальца правой стопы в области ногтевой фаланги синюшно-черного цвета. Движения в пальце сохранены.
Анализы: RW — отрицательная. Общий анализ крови: Э — 4,2 млрд./мл, Л — 9,2 млн./мл, Hb — 105 г/л, цветной показатель — 0,95, СОЭ — 17 мм/ч. Биохимия крови: глюкоза (при поступлении) 18,5 ммоль/л, глюкоза (после коррекции) 5,4 ммоль/л; билирубин 20,3–5,8–14,5 мкмоль/л, АЛТ — 0,43 ммоль/(ч/л), АСТ — 0,3 ммоль/(ч/л). Общий анализ мочи — норма. Коагулограмма: протромбиновый индекс 90%, фибриноген 8,8 мкмоль/л, время рекальцификации 100 с.
Лечение: инъекции инсулина (п/к) 28 ЕД утром, 16 ЕД вечером, раствора линкомицина 600 мг в/м 3 раза в сутки в течение 14 дней. Инфузионная терапия (реополиглюкин 200 мл + трентал 5 мл + актовегин 5 мл в/в капельно, через день № 5).
Местно — в III палец правой стопы под жгутом ввели линкомицин. Ночью после инъекции в области III пальца появились «дергающие» боли. Утром в области некроза кожи произведен овальный разрез длиной около 2,5 см, иссечены некротические элементы в области лизированного участка ногтевой фаланги, удалены секвестры, поставлен резиновый выпускник, наложена асептическая повязка. Со следующего дня начали накладывать повязки с мазью гепона, перевязки проводили через день №5. Во время перевязок удалялись некротические элементы до «живой» ткани. Ампутации пальца удалось избежать. Последующее лечение прошло успешно по типу лечения костного панариция. Отмечались быстрое очищение раны, энергичный рост грануляционной ткани и формирование рубца из соединительной ткани.
Клинический пример
Больная Б. Л. А., 65 лет (ИБ № 4571).
Диагноз при поступлении: диабетическая ангиопатия сосудов нижних конечностей, начинающаяся гангрена I пальца правой стопы.
Диагноз окончательный: сахарный диабет II типа средней тяжести в стадии декомпенсации. Диабетическая ангиопатия нижних конечностей. Начинающаяся гангрена I пальца правой стопы. Диабетическая нефропатия I степени.
Жалобы при поступлении: постоянные боли в области правой стопы, черный цвет кожных покровов I пальца правой стопы, общая слабость и недомогание.
Anamnesis morbi: считает себя больной около 20 лет, когда впервые был выявлен сахарный диабет. Неоднократно лечилась в эндокринологическом отделении. Перечисленные выше жалобы появились около 2 недель назад. Пыталась лечиться самостоятельно — без результата. Обратилась за помощью в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: детских болезней не помнит. Болезнь Боткина, туберкулез, венерические заболевания у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен. Периодически отмечает боли в области сердца, повышения АД.
Status praesens objectivus: общее состояние удовлетворительное, сознание ясное, положение в постели активное. Больная повышенного питания. Кожные покровы бледные, костно-мышечная система без патологии. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких — везикулярное дыхание, ЧДД 16 в 1 мин. Тоны сердца приглушены, ритмичны, Ps 82 удара в 1 мин, АД 140/80 мм рт. ст. Живот мягкий, при пальпации безболезненный. Печень по краю реберной дуги, селезенка не пальпируется. Симптом «поколачивания» с обеих сторон отрицателен. Физиологические отправления в норме.
Locus morbi: обе голени и стопы прохладные на ощупь. Пульсация на A.dorsalis pedis значительно ослаблена. I палец правой стопы в области ногтевой и средней фаланг синюшно-черного цвета, движения в пальце сохранены.
Анализы: RW — отрицательная; Э — 3,2 млрд./мл, Л — 13,5 млн./мл; Hb — 104 г/л, цветной показатель — 0,97; СОЭ — 56 мм/ч; протромбин — 100%, фибриноген 4,8 мкмоль/л, время рекальцификации 90 с: глюкоза крови 12,5 ммоль/л; общий анализ мочи — Л на все поле зрения.
Реовазография — общий кровоток правой голени снижен, левой голени достаточный. Тонус сосудов повышен. Затруднен венозный отток, больше справа.
Лечение: операция — ампутация I пальца правой стопы с головкой I плюсневой кости.
Режим II, диета 9. Инъекции инсулина (п/к) 26 ЕД утром, 16 ЕД вечером. Инъекции раствора линкомицина 600 мг в/м 3 раза в сутки в течение 14 дней. Местно — перевязки со спиртовым раствором хлорофиллипта, затем мазью левомиколь.
Locus morbi на момент начала лечения гепоном: послеоперационная рана в области I пальца правой стопы до 3 см в диаметре, имеется свищевой ход к культе плюсневой кости с гнойным отделяемым. Лечение препаратом гепон включало промывания свищевого хода и послеоперационной раны раствором гепона (0,002 г в 10 мл физиологического раствора). Процедуры с использованием гепона повторяли через день, всего 5 процедур в течение 10 дней. На 6-й день лечения гепоном из свищевого хода был извлечен секвестр. На 10-е сутки рана очистилась и уменьшилась в диаметре до 1,5 см. Края раны сцеплены лейкопластырем по типу наводящих швов. Продолжено лечение мазью гепона. К 14-му дню появилась грануляционная ткань, но из свищевого хода продолжали выделяться секвестры культи плюсневой кости. К 30-му дню рана зажила вторичным натяжением.
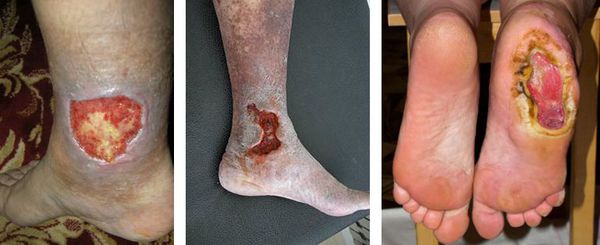
Антибиотики при трофических язвах в таблетках на ногах
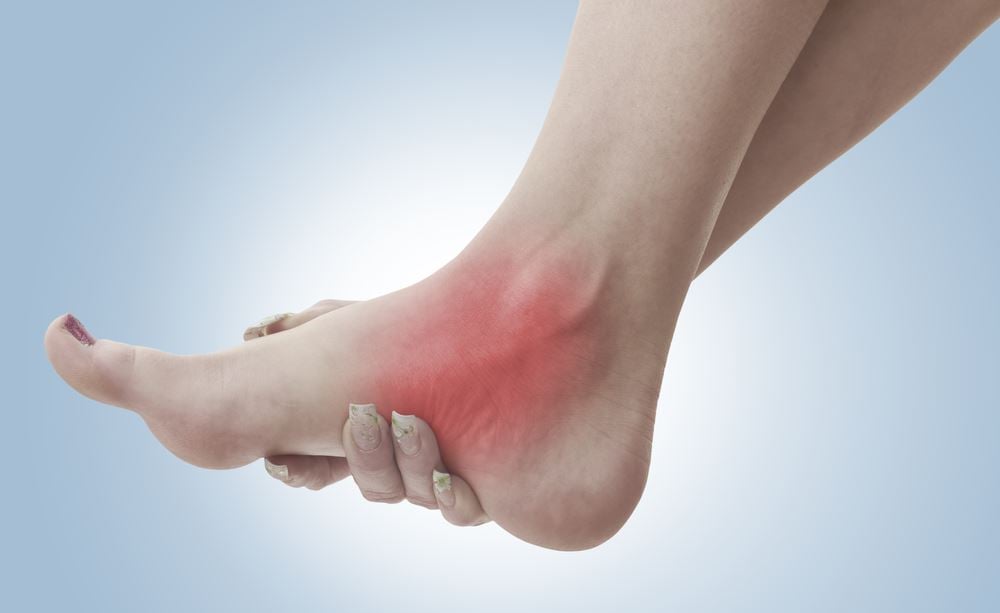
Трофические язвы являются частым осложнением различных заболеваний. В основе патогенеза язвенного дефекта лежит глубокое нарушение трофики тканей кожных покровов, приводящее к образованию зоны некроза с перифокальным воспалением, отеком, нарушением микроциркуляции и иннервации [1].
В связи с множественными патологическими изменениями лечение трофических язв представляет собой сложную задачу, включающую в первую очередь коррекцию основного заболевания и комплексное воздействие на дефект кожи [2]. Часто у лечащих врачей возникает закономерный вопрос: «Показана ли больным с трофическими язвами антибактериальная терапия?». Убедительных данных об участии патогенных микроорганизмов в формировании или рецидивах трофических язв нет, и сроки заживления язв при назначении антибиотиков не уменьшаются [1,4]. Однако при прогрессировании трофических расстройств кожи нарушаются нормальные симбиотические отношения с сапрофитной микрофлорой кожных покровов, снижается местная колонизационная резистентность – «местный иммунитет», что приводит к развитию локальной, а иногда и системной воспалительной реакции [1].
Кожа является средой обитания различных микроорганизмов. Она представлена коагулазонегативными стафилококками (эпидермальным, сапрофитическим), липофильными и нелипофильными коринобактериями, анаэробными пропионобактериями. Реже встречаются коагулазопозитивные стафилококки (золотистый стафилококк), грамотрицательные бактерии (энтеробактерии). При сохраненной структуре и функции кожи нормальная микрофлора не проявляет патологического воздействия. С нарушением трофики кожи снижается ее барьерная функция и меняется микропейзаж, что ведет к гнойно-некротическим осложнениям [6,10].
У больных с нарушением венозного или артериального кровотока, на фоне отека и выраженных метаболических нарушений, образованию язвы может предшествовать механическое повреждение кожного покрова: укус насекомых, расчесы, трещины, царапины, бытовые и производственные травмы. Механические травмы при этом являются лишь пусковым моментом, с последующим развитием воспалительной реакции мягких тканей. В условиях венозного и лимфатического стаза незначительное инфицирование приводит к быстрому распространению инфекции с развитием острого индуративного целлюлита. На этом фоне площадь и глубина язвы увеличиваются, раневое отделяемое приобретает гнойный характер. Нередко отмечаются симптомы гнойно-резорбтивной лихорадки (гипертермия, лейкоцитоз, рост СОЭ и др.), свидетельствующие о наличии системной воспалительной реакции. В результате бактериальной агрессии расширяется площадь некробиотического процесса, развивается фиброз кожи и подкожной клетчатки, еще более ухудшаются лимфатический отток и микроциркуляция [1,6,10].
Антибактериальная терапия в комплексном лечении трофических язв показана при системной и/или выраженной местной воспалительной реакции. Практически у всех пациентов с длительно существующими трофическими язвами вследствие раздражения кожи обильным раневым отделяемым и различными мазевыми повязками имеет место перифокальный дерматит, пиодермия, экзема, иногда развивается рожистое воспаление. При проникновении стафилококковой инфекции глубоко в кожу развивается диффузная пиодермия, сопровождающаяся появлением гнойных фолликулов, импетиго и эрозий. Вторичное микробное поражение окружающей кожи приводит к увеличению размеров язвы и является показанием к применению антибиотиков. Обычно назначаются пенициллины, фторхинолоны, цефалоспорины и дополнительно – препараты имидазолового ряда (метронидазол). Местно используют антибактериальные мази [1,10,12]. Стандартная длительность антибактериальной терапии при венозных трофических язвах составляет 7-10 дней.
В амбулаторных условиях, как правило, не производятся микробиологические исследования раневого отделяемого трофических язв, тогда как от вида микроорганизма-возбудителя зависит характер раневого процесса и выбор антибактериальной терапии.
Возбудителями большего числа гнойно-септических заболеваний по-прежнему являются стафилококки. Обычно они чувствительны к бета-лактамным антибиотикам, макролидам, рифампицину, ко-тримоксазолу, фузидину, фосфомицину, клиндамицину. Некоторые штаммы стафилококков несут ген резистентности к бета-лактамам [16]. Маркером данного типа резистентности является резистентность к оксациллину. По данным многоцентрового исследования CERBERUS, в котором исследовались метициллинрезистентные стафилококки в 36 крупных городах России, удельный вес золотистого стафилококка резистентного к оксациллину (метициллину) варьировал от 13 до 75%. Уровень метициллинорезистентности эпидермального стафилококка (S. Epidermidis) – от 11 до 91%. Чаще всего эпидермальный стафилококк не является возбудителем инфекции, а лишь контаминирует биоматериал, но его выделение у иммунокомпрометированных больных может иметь клиническое значение и требовать назначения соответствующей антибактериальной терапии [9,11,19].
«Проблемными» микроорганизмами так же являляются энтеробактерии, продуцирующие бета-лактамазы расширенного спектра (ESBL) и полирезистентные псевдомонады. Данные возбудители сохраняют высокую чувствительность лишь к ингибитор-защищенным антисинегнойным бета-лактамам: пиперациллин/тазобактаму, цефоперазон/сульбактаму. Растет процент штаммов грамм-отрицательных микроорганизмов резистентных к карбапенемам (меропенему, имипенему) [10,13,14,17].
Раневая инфекция трофических язв оказывает непосредственное токсическое действие на окружающие ткани, снижает местный и общий иммунитет, вызывая специфическую микробную сенсибилизацию организма, усугубляя трофические расстройства. Учитывая все перечисленное, в первой фазе раневого процесса трофических язв результаты бактериологического исследования играют основное значение, определяющее тактику лечения и, в первую очередь, выбор антибактериального препарата [2,6].
Обычно применяемые методы определения вида микроорганизма и его антибиотикорезистентности (культуральный и диско-диффузионный соответственно) позволяют получить результат лишь на 3 сутки, поэтому для обоснованного эмпирического выбора антибактериального препарата необходимы данные локального микробиологического мониторинга видового состава и антибиотикорезистентности возбудителей.
Важно также стратифицировать пациентов по тяжести состояния и степени риска резистентных возбудителей и применять деэскалационную тактику антибактериальной терапии. При отсутствии факторов риска резистентной флоры для эмпирической антибактериальной терапии можно выбрать: внутрь – цефуроксим, амоксициллин/клавуланат; парентерально – цефазолин+/-цефтазидим; амоксициллин/клавуланат +/- цефтазидим. При тяжелом состоянии, наличии факторов риска резистентных возбудителей (предшествующие приемы антибиотиков, контакты с медицинскими учреждениями, иммуносупрессивная терапия и др.) препараты выбора должны перекрывать всех потенциальных возбудителей с учетом их вероятной резистентности: парентерально – карбапенемы (эртапенем, меропенем, имипенем, дорипенем) или ингибитор-защищенные антисинегнойные бета лактамы (пиперациллин/тазобактам, цефоперазон/сульбактам) + антибиотик с анти-MRSA активностью (цефтаролин, даптомицин, линезолид или ванкомицин). В монотерапии возможно применение тигециклина у больных средней степени тяжести, если нет риска псевдомонадной (в том числе синегнойной) инфекции. При легкой и средней степени тяжести состояния возможно проведение антибактериальной терапии пероральными препаратами, в тяжелых случаях показано внутривенное введение антибиотиков [7,8,11,18].
После идентификации возбудителя и получения антибиотикограммы необходимо провести оценку проводимой антибактериальной терапии. При выделении из раневого отделяемого оксациллин-чувствительных стафилококков препаратами выбора могут быть беталактамные антибиотики. В арсенале врача имеется достаточно препаратов как перорального, так и парентерального пути введения: цефалексин, цефуроксим, оксациллин, цефазолин, амоксициллин/клавуланат, ампициллин/сульбактам. Цефалоспорины III поколения (цефотаксим, цефтриаксон, цефоперазон, цефтазидим, цефокситин) обладают недостаточной противостафилококковой активностью [7,8,9].
При резистентности стафилококков к оксациллину все бета-лактамные антибиотики (пенициллины, цефалоспорины, карбапенемы, монобактамы) неэффективны [3]. Часто отмечается сочетанная резистентность метициллинрезистентных стафилококков к макролидам, тетрациклинам, фторхинолонам, линкозамидам, рифампицину. Препаратами выбора в таких случаях являются: ванкомицин, линезолид, цефтаролин, даптомици, тигециклин, телаванцин. [3,7,11]. Антибиотики других групп – фторхинолоны, фосфомицин, фузидин, рифампицин, макролиды, сульфаниламиды – могут назначаться лишь при подтвержденной чувствительности возбудителя. Таким образом, выбор адекватной антибактериальной терапии в случаях оксациллин/метициллин-резистентности существенно затруднен. Задача осложняется и тем, что линезолид и тигециклин обладают лишь бактериостатическим действием. В условиях нарушенной микроциркуляции страдает доставка лекарственных препаратов к очагу поражения и бактериостатические антибиотики могут оказаться неэффективными. Препаратов с бактерицидным действием, одобренных для применения при инфекции кожи и мягких тканей, немного: ванкомицин, даптомицин, цефтаролин и телаванцин. Однако, в последние годы в РФ и за рубежом большинство штаммов MRSA имеют сниженную чувствительность к ванкомицину, что ведет к его клинической неэффективности при использовании стандартного режима дозирования препарата. Детекция данного вида резистентности проводится с помощью Е-теста, позволяющего определять минимальную подавляющую концентрацию (МПК) ванкомицина. В случаях выделения штаммов со сниженной чувствительностью к ванкомицину возможно его назначение в дозе 3-4 г/сут. Исследований эффективности и безопасности при трофических язвах различной этиологии не проводилось. Возможны токсические, прежде всего нефротоксические, осложнения при данном режиме дозирования ванкомицина у больных с факторами риска. Кроме того, необходимо учитывать, что ванкомицин не активен в отношении обычных, чувствительных к оксациллину, штаммов стафилококков, что не позволяет включать его в схемы эмпирической антибактериальной терапии как универсальный антистафилококковый препарат. В отличие от ванкомицина, новые препараты с анти–MRSA активностью (даптомицин, цефтаролин, телаванцин) одинаково хорошо работают как в отношении MRSA, так и в отношении чувствительных к оксациллину штаммов стафилококков (MSSA) [3,7,15].
Резистентность к цефтазидиму – маркер выработки бета-лактамаз расширенного спектра. При выявлении у энтеробактерий резистентности к цефтазидиму не следует использовать цефалоспорины (I-IV поколения), даже в случаях их лабораторно подтвержденной чувствительности [15]. Препаратами выбора могут быть пиперациллин/тазобактам, цефоперазон/сульбактам. При детекции резистентности к карбапенемам целесообразно использовать высокие дозы антисинегнойных карбапенемов (имипенема, меропенема, дорипенема) путем продленных инфузий с дополнительным назначением ингибиторов бета-лактамаз (или препаратов их содержащих). При выделении из трофических язв псевдомонад так же необходимо учитывать данные антибиотикограммы [3,5,7,11,18]. Препаратами альтернативного выбора при выделении полирезистентных грамм-отрицательных возбудителей (энтеробактерий, псевдомогад) могут быть препараты полимиксина-Б для парентерального и местного применения [5, 7,11].
В связи с нарушением микроциркуляции, предпочтительно назначение максимальных доз антибиотиков и использование внутривенного пути введения, поэтому пациенты с трофическими язвами нижних конечностей для купирования инфекционного процесса должны проходить курс стационарного лечения [20].
В качестве местной терапии в дополнение к системной антибактериальной терапии, могут использоваться препараты бактериофагов, антисептики. Целесообразно определять чувствительность возбудителей и к бактериофагам, так как часть возбудителей к ним могут быть нечувствительны. Местное использование большинства антибиотиков в виде обкалывания, присыпания поверхности раны нецелесообразно: под действием кислой среды раневого отделяемого трофических язв они быстро расщепляются и инактивируются [3,7].
Таким образом, в 1 фазе раневого процесса результаты бактериологического исследования трофических язв играют основное значение при определении тактики лечения и, в первую очередь, выбора антибактериального препарата.
Возросший уровень резистентности микроорганизмов требует стратификации групп пациентов и дифференцированного выбора схемы антибактериальной терапии.
Антибактериальную терапию гнойных осложнений трофических язв предпочтительно осуществлять в условиях стационара в комплексе с интенсивной терапией основного заболевания, с парентеральным введением препаратов.
Что такое трофическая язва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 17 лет.
Определение болезни. Причины заболевания
Трофические язвы на ногах:
Причины развития трофических язв:
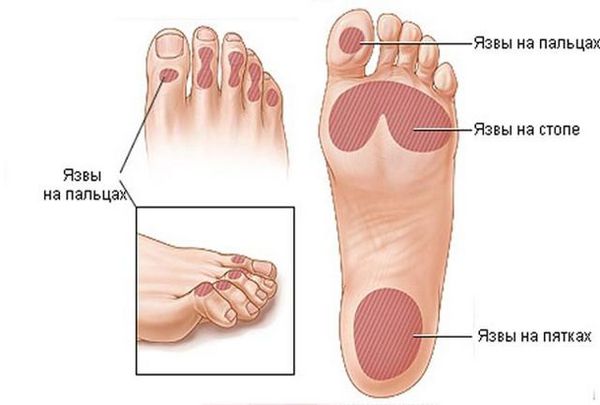
Почему трофические язвы чаще появляются на ногах
Основная причина возникновения трофических язв — это варикозная болезнь, именно застой крови в ногах приводит к образованию язвы.
Симптомы трофической язвы
К первым симптомам трофической язвы можно отнести синюшность кожи, зуд и жжение, которые усиливаются со временем. Также для болезни характерен отёк мягких тканей, нарастающий к вечеру. Эти изменения происходят на фоне варикозной болезни, поэтому могут возникать тяжесть в ногах, ночные судороги, увеличение и расширение ретикулярных вен.
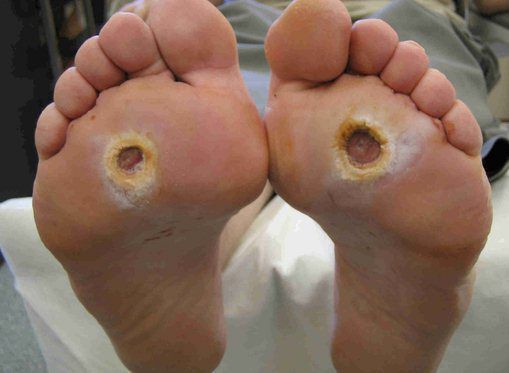
Трофическая язва при сахарном диабете является следствием диабетической микроангиопатии (поражения мелких сосудов) и нейропатии (поражения артериол и нервов). Особенностью язв на фоне синдрома диабетической стопы является отсутствие боли из-за гибели нервных окончаний. Такие язвы более глубокие и обширные, чем при поражении крупных артерий, и чаще всего формируются в зоне больших пальцев стоп, нередко на месте натоптышей.
Патогенез трофической язвы
Патогенетические механизмы трофических язв имеют стадийный характер: происходит постепенное увеличение размеров зоны поражения с дальнейшим развитием осложнений. Первоначально на мягкие ткани воздействуют инициирующие факторы и запускают весь патологический процесс.
Например, при хронической венозной недостаточности развитие язв провоцирует формирование повышенного давления крови в венозной системе нижних конечностей. Это сопровождается лейкоцитарной инфильтрацией кожи и подкожной клетчатки, их отеком, и далее, нарушением микроциркуляции.
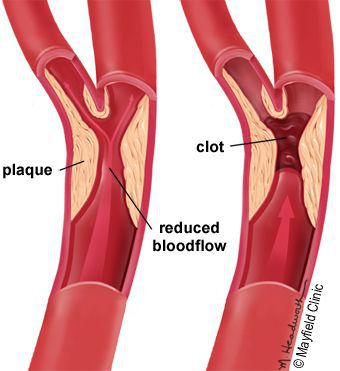
Основным пусковым фактором появления трофических язв нижних конечностей при заболеваниях артерий является атеросклероз, который провоцирует образование внутрипросветных сосудистых бляшек. Резкое уменьшение кровоснабжение из-за суженного просвета артерии приводит к нарушению капиллярного движения крови и гипоксии (кислородному голоданию).
Общим результатом всех инициирующих факторов служит повреждение мягких тканей с постепенным их некрозом. Некроз прогрессирует на фоне замедленного заживления тканей вокруг очага язвы — из-за недостаточности поступления питательных веществ и кислорода. Образовавшийся дефект мягких тканей и есть трофическая язва. Через поврежденную поверхность тела идет потеря плазмы и белков, отмечаются расстройства местного метаболизма, а прогрессирование основного заболевания приводит к увеличению площади и глубины язвы.
Классификация и стадии развития трофической язвы
Классификация трофических язв тесно связана с классификациями основных заболеваний, служащих пусковыми факторами их развития.
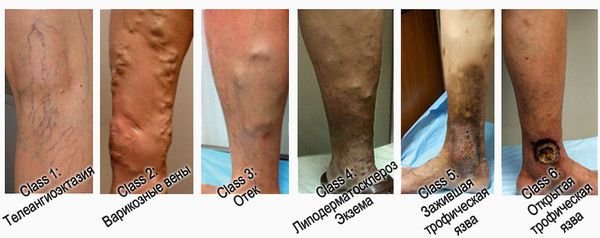
При венозных трофических язвах применяется современная классификация хронических заболеваний вен (ХЗВ) – СЕАР (ранжирование заболевания согласно клиническим, этиологическим, анатомическим и патогенетическим особенностям). Она состоит из 2 частей: непосредственно классификации ХЗВ и шкалы оценки тяжести заболевания. Для классификации язвы имеет значение ее клиническая градация (первая буква названия «С» — clinical). Всего существуют 7 классов:
Шкально-балльная оценка клинической тяжести VCSS включает в себя описание:
Классификация язв по Вагнеру включает пять степеней:
Осложнения трофической язвы
Распространение некроза делает поражение более уязвимым для инфекций. Почти на всех трофических язвах при бактериологическом исследовании обнаруживается сапрофитная, условно-патогенная и патогенная флора. Нередко наблюдаются весьма разнообразные микробиологические сочетания, включающие бактериально-грибковые ассоциации. К самым распространенным инфекционным осложнениям относят:
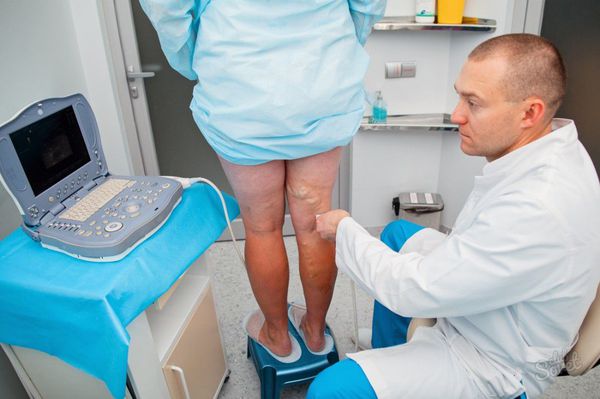
Диагностика трофической язвы
Одновременно с ультразвуковым ангиосканированием целесообразно определять лодыжечно-плечевой индекс систолического давления (отношение кровяного давления в нижней части ноги или лодыжке, к кровяному давлению в руке).
Лечение трофической язвы
Как вылечить трофическую язву
Воздействие на основное заболевание включает в себя:
Хирургическое лечение
Консервативное лечение
Физиотерапия
При лечении трофической язвы могут применяться физиотерапевтические процедуры, которые дополняют основное лечение. Однако доказать их эффективность крайне затруднительно.
Лечение трофической язвы народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Эти средства могут замедлить процесс заживления и вызвать аллергические реакции.
Лечение диабетической язвы
Прогноз. Профилактика
Сложнее дела обстоят с язвами артериальной этиологии. Как правило их наличие свидетельствует о далеко зашедшем поражении сосудов и их сильной закупорке. Распространённый атеросклероз артерий нижних конечностей с вовлечением артерий голени может стать противопоказанием к хирургическому вмешательству. В подобных случаях назначается консервативная терапия, а при дальнейшем обострении заболевания может потребоваться ампутация.
Профилактика трофических язв
Профилактика рецидивов трофических язв при сахарном диабете — это комплексный подход: организация постоянного врачебного наблюдения, обучение пациентов правилам ухода за стопами, применение специальной ортопедической обуви и специализированные процедуры по уходу за ногами (лечебный педикюр), которые выполняет подиатр.
Лечение трофических язв
Лечение трофических язв нижних конечностей является строго индивидуальным для каждого конкретного пациента.
Это связано с многообразием причин, вызывающих их появление. Поэтому важно правильно диагностировать вид язвы.
Для этого проводится цитологическое, гистологическое, бактериологическое и прочие виды исследования. Также применяются методы инструментальной диагностики.
После того, как был установлен точный диагноз, приступают к лечебным процедурам. Лечить трофическую язву можно, как хирургическими, так и медикаментозными методами.
Лечение трофических язв может происходить как в стационаре, так и на дому. О возможности лечения конкретного случая на дому вам расскажет врач.
Большое значение в выздоровлении играют физиотерапевтические процедуры. Лечение может быть консервативным (медикаментозное) и хирургическое, либо их сочетание.
Виды трофических язв
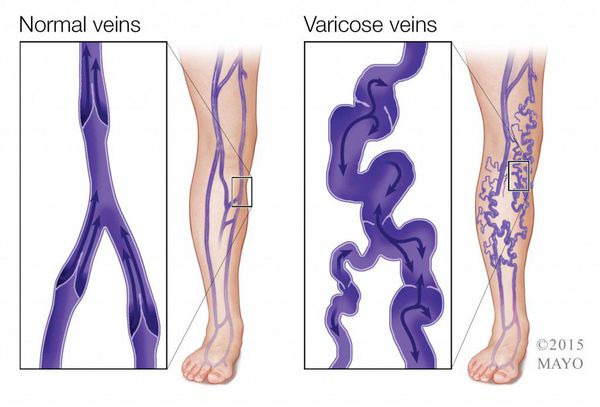
Венозные
Они развиваются при терминальной стадии хронической венозной недостаточности (длительно текущей, нелеченной варикозной болезни, как последствия перенесенного тромбоза глубоких вен – так называемая посттромботическая болезнь).
Вероятнее всего в настоящее время, это самый распространенная причина формирования трофической язвы. В нашей клинике мы имеем колоссальный опыт по их лечению. Продемонстрируем некоторые клинические примеры.
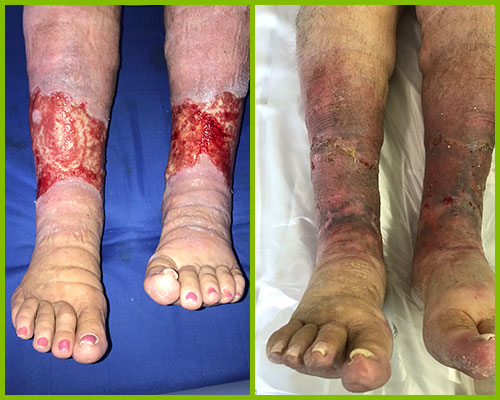
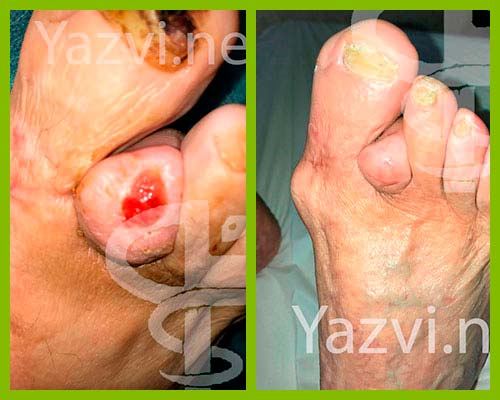
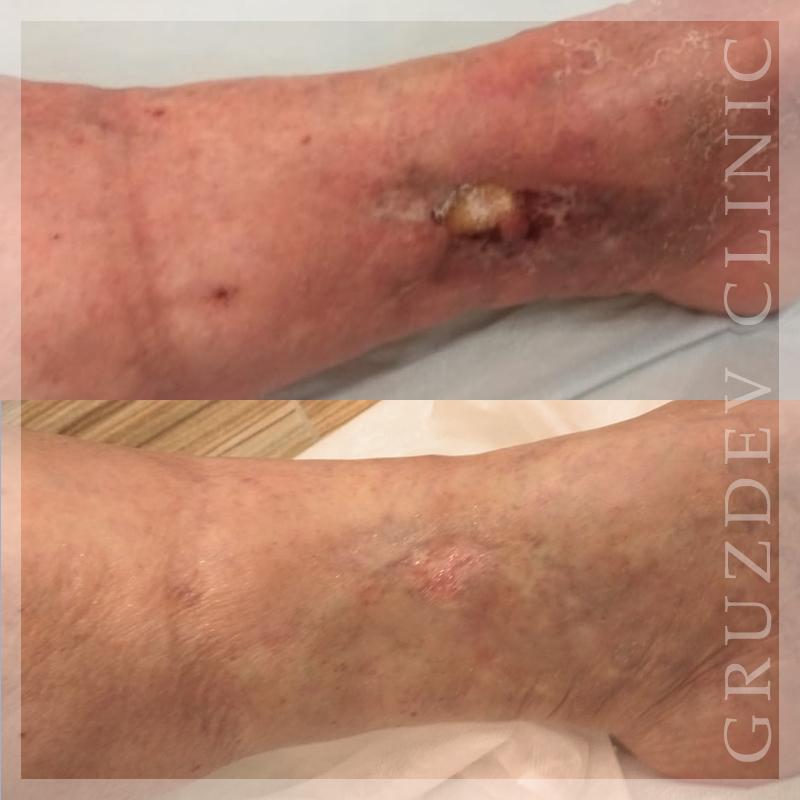
КЛИНИЧЕСКИЙ СЛУЧАЙ 16: Мужчина, 43 года
КЛИНИЧЕСКИЙ СЛУЧАЙ 23: Женщина, 59 лет
Клинический случай 29: Женщина, 80 лет
Клинический случай 32: Мужчина, 84 года
Вы видите, что существуют различные методики лечения таких трофических нарушений. Это может быть и консервативная терапия с подбором оптимальных раневых покрытий. Это может быть и хирургическое лечение после правильно проведенного консервативного. Все зависит от объема поражения, величины инфекции, локализации нарушений и много другого.
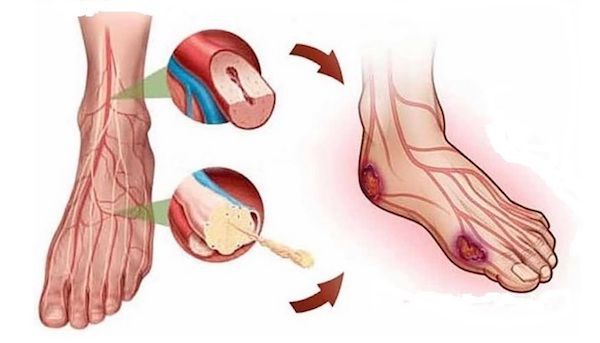
Артериальные
Такие язвы формируются при поражении артерий преимущественно нижних конечностей. Отличие такого типа трофических язв от венозных в том, что практически ни одна артериальная трофическая язва не сможет зажить без предварительного оперативного лечения пораженных артерий.
И после реконструктивной сосудистой операции начинается консервативное или хирургическое лечение трофических поражений, которое может заключаться в очищении трофических дефектов за счет применения современного перевязочного материала, установки систем отрицательного давления, хирургического удаления нежизнеспособных тканей.
Далее разберем примеры. Их тоже очень много. Прошу обратить внимание, что авторы клинических случаев наши специалисты.
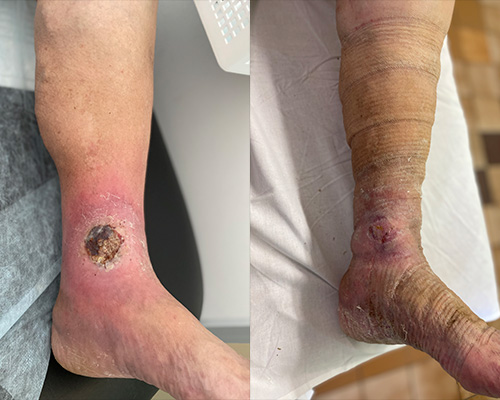
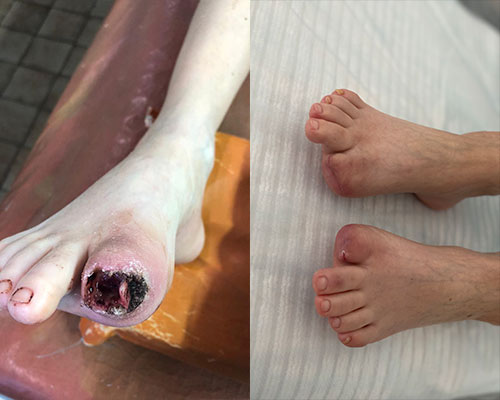
КЛИНИЧЕСКИЙ СЛУЧАЙ 5: Женщина, 97 лет
КЛИНИЧЕСКИЙ СЛУЧАЙ 6: Мужчина, 70 лет
КЛИНИЧЕСКИЙ СЛУЧАЙ 7: Женщина, 82 года
КЛИНИЧЕСКИЙ СЛУЧАЙ 8: Женщина, 81 год
Диабетические или синдром диабетической стопы
Синдром диабетической стопы (СДС) — патологическое состояние стопы при сахарном диабете, возникающее на фоне поражения периферических нервов, кожи и мягких тканей, костей и суставов и проявляющееся острыми и хроническими язвами, костно-суставными поражениями и гнойно-некротическими процессами.
Существуют 3 основных типа (клинических форм) синдрома диабетической стопы:
Нейропатическая
Возникает вследствие поражения нервных волокон нижних конечностей. Данный тип наиболее распространенный и имеет благоприятное течение и исходы при правильном подходе к лечению.
Некоторые примеры наших пациентов представлены ниже.
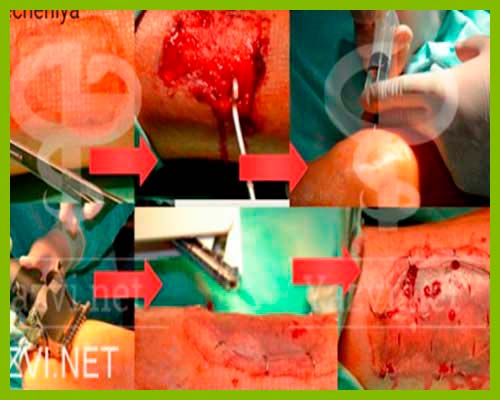
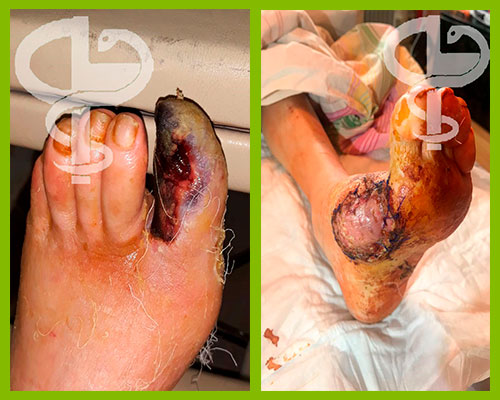
КЛИНИЧЕСКИЙ СЛУЧАЙ 9: Мужчина, 64 года
Клинический случай 31: Женщина, 34 года
Особенность ведения таких пациентов это то, что поражений артерий нижних конечностей у них не обнаруживают. А ключевые моменты лечения таких больных является – разгрузка пораженной конечности, правильное ведение раневого процесса, регулярный дебридмент раны (очищение), адекватная антибактериальная терапия по посеву из раны. При соблюдении всех вышеуказанных пунктов исходы лечения таких пациентов обычно благоприятные.
Нейроишемическая
Нейроишемическая форма синдрома диабетической стопы возникает вследствие поражение артерий и нервных волокон нижних конечностей.
Для этой формы поражения характерно сочетание 2-х патогенетических механизмов: диабетической ангиопатии и нейропатии. Соответственно, для клинической картины этой формы характерно сочетание как сосудистых, так и неврологических признаков поражения конечностей со взаимным отягощением.
Ниже мы приведем примеры лечения наших пациентов.
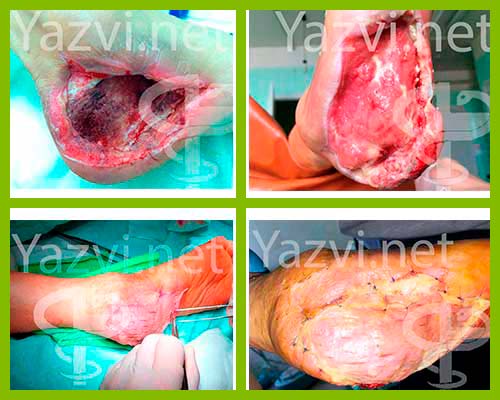
КЛИНИЧЕСКИЙ СЛУЧАЙ 14: Мужчина, 68 лет
КЛИНИЧЕСКИЙ СЛУЧАЙ 20: Мужчина, 60 лет
Клинический случай 30: Мужчина, 54 года
Стопа Шарко или остеоартропатическая форма
Тяжелое поражение костно-суставного аппарата стопы, которое ведет часто к необратимым его изменения на фоне течения сахарного диабета. Довольно тяжело текущая клиническая форма синдрома диабетической стопы.
Подробно данное заболевание описано в нашей основной статье.
Прочие формы язв
Виды лечения трофических язв
На сегодня основными методами лечения являются следующие:
Хирургические методы
Хирургические методы – это оперативное вмешательство, во время которого выполняется иссечение отмерших тканей и удаление очага воспаления. К ним относятся:
Это лечение низким отрицательным давлением (-125 мм рт.ст.) с использованием губчатых повязок из полиуретана.
Этот метод позволяет быстро и эффективно удалять из раны гнойный экссудат и способствует уменьшению отека вокруг язвы, ее глубины и внешних размеров; усиливает микроциркуляцию крови в мягких тканях нижних конечностей и активирует процесс формирования новой грануляции.
При этом снижается вероятность возникновения осложнений.
Вакуумная терапия создает влажную среду внутри раны, которая является непреодолимым барьером для бактерий и вирусной инфекции.
В нашем центре возможно установление мобильных VAC-систем PICO – специальная система, собирающая содержимое раны в специальную губку.
Ее суть заключается в резекции плюснефалангового сустава и плюсневой кости, без нарушения у стопы анатомической целостности.
При этом устраняются проблемы с избыточным давлением и очаги костной инфекции.
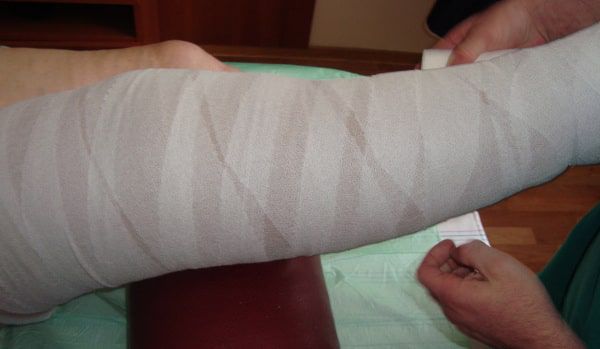
Эластическая компрессия
На всех стадиях лечения обязательно должна выполняться эластическая компрессия (в случае отсутствия артериальной недостаточности нижней конечности).
Чаще всего это — бандаж из нескольких слоев эластичных бинтов ограниченной растяжимости, которые необходимо ежедневно менять.
Такой вид компрессии применяют при открытых язвах венозного происхождения. Компрессия значительно уменьшает отеки и диаметр вен, улучшает кровообращение в нижних конечностях и работу лимфадренажной системы.
Для лечения язвы при варикозе рекомендуется перманентная эластическая компрессия с использованием медицинского трикотажа «Сигварис» или «Меди» класс компрессии II или III.
Для осуществления прерывистой компрессии при пиогенных, застойных и прочих видах можно использовать специальные компрессионные повязки под названием «Сапожок Унна» на цинк-желатиновой основе или «сапожок Air Cast».
Местное лечение
На первом этапе (стадия мокнущей язвы) местное лечение направлено на очищение язвы от отмершего эпителия и болезнетворных бактерий.
На втором этапе, который характеризуется начальной фазой заживления, образованием рубцов и ростом грануляционной ткани, в лечении
используются заживляющие мази при трофических язвах — солкосерил, актевигин, эбермин и пр.
На этом этапе используются специальные раневые покрытия свидерм, гешиспон, альгимаф, альгипор, аллевин и другие современные перевязочные материалы, способствующие росту грануляционной ткани, окончательному лизису некротически измененных тканей, впитывания раневого отделяемого.
На третьем этапе, который характеризуется окончательной регенерацией раневой поверхности (эпителизацией), используется специальный перевязочный материал ее стимулирующий: губки, мази.
На последующих этапах медикаментозное лечение направлено на устранение основного заболевания, являющегося причиной возникновения трофической язвы.
Системное лечение (медикаментозная терапия)
Курс лечения медикаментами обязательно сопровождает любую хирургическую операцию.
Он может быть проведен и в качестве самостоятельной терапии при некоторых формах трофических язв, средней и легкой степени развития.
Лечение медикаментами делится на несколько этапов, в зависимости от стадии протекания заболевания. Ни одна, даже самая “несложная” с хирургической точки зрения трофическая язва не должна обходиться без фонового грамотного медикаментозного лечения.
Системно применяют следующие препараты:
Физиотерапевтические процедуры
Для повышения эффективности лечебных процедур, на стадии заживления назначается одна из физиотерапевтических (аппаратных) процедур:
Прием ведет Фомин Кирилл Николаевич:
Антибиотики при трофических язвах в таблетках на ногах
ГУ «МОНИКИ им М.Ф. Владимирского», Москва
Важнейшей медико-социальной проблемой является лечение длительно не заживающих ран разной этиологии. Трофические язвы и глубокие трещины кожи в области нижних конечностей, а также хронические язвенные пиодермии резко снижают качество жизни и надолго ограничивают активность больных. Особое место в лечении и профилактике этих заболеваний, предупреждающей развитие инфекционного процесса в ране и являющейся барьером на пути распространения инфекции, занимает местная терапия.
Современные высокоэффективные средства для местного лечения длительно не заживающих ран имеют ряд лечебных качеств, которые позволяют применять их с учетом фаз раневого процесса. Они должны обладать противовоспалительным и протеолитическим действием, иметь широкий антибактериальный спектр воздействия, сохранять активность в кислой среде, не вызывать явлений гипергрануляции и пигментации, иметь гипоаллергенные качества, быть нетоксичными и удобными в применении.
Существует много комбинированных препаратов для местного лечения, содержащих антибиотики или сульфаниламиды в сочетании друг с другом и/или разными антисептиками. Для таких препаратов характерно более медленное развитие микробной резистентности и более широкий охват бактериальных агентов — возбудителей инфекций.
Аргосульфан-крем 2% («Ельфа Фармзавод А.О.») — комбинированный антибактериальный препарат местного применения, способствующий заживлению и эффективной защите ран (трофических, гнойных, ожоговых и др.) от инфицирования. Входящий в его состав сульфаниламид (сульфатиазол серебра) обладает широким спектром антибактериального и бактериостатического действия в отношении грампозитивной, грамнегативной микрофлоры и патогенных анаэробов, а также эффективен при грибковой суперинфекции. Механизм противомикробного действия сульфатиазола — угнетение роста и размножения микробов — связан с конкурентным антагонизмом с парааминобензойной кислотой и угнетением дигидроптероатсинтетазы, что приводит к нарушению синтеза дигидрофолиевой кислоты и ее активного метаболита — тетрагидрофолиевой кислоты, необходимой для синтеза пуринов и пиримидинов микробной клетки [1].
Присутствующие в составе крема ионы серебра усиливают антибактериальное действие сульфаниламида — тормозят рост и деление бактерий путем связывания с дезоксирибонуклеиновой кислотой микробной клетки [1]. Постепенное высвобождение ионов серебра подавляет рост патогенной микрофлоры на протяжении длительного периода нахождения повязки на ране, что важно при высоком риске реинфекции госпитальными штаммами и является постоянным барьером на пути распространения инфекции.
Кроме того, ионы серебра ослабляют сенсибилизирующие свойства сульфаниламида. Существует мнение, согласно которому аппликация на кожу и слизистые оболочки сульфаниламидов нежелательна в связи с невысокой активностью и риском возникновения аллергической реакции. При нанесении такой мази на ожоговую или инфицированную поверхность могут наблюдаться жжение и боль [1]. Гидрофильная основа крема Аргосульфан, имеющая оптимальный рН и содержащая большое количество воды, обеспечивает его увлажняющее и аналгезирующее действие и приводит к уменьшению сроков заживления ран.
Благодаря минимальной резорбции Аргосульфан-крем, нанесенный даже на обширные раневые поверхности, не оказывает токсического действия, так как сульфатиазол серебра обладает небольшой растворимостью, благодаря чему концентрация лекарственного средства в ране длительно поддерживается на одинаковом уровне. Незначительное количество сульфатиазола серебра, оказавшегося в кровотоке, в печени подвергается ацетилированию и в моче находится в виде неактивных метаболитов и частично в неизмененном виде [1]. В связи с отсутствием системной абсорбции препарата можно использовать крем Аргосульфан в сочетании с другими препаратами. Повязки с кремом Аргосульфан, содержащие ионы серебра, безболезненны при наложении на раневую поверхность, не присыхают к ране и легко удаляются с ее поверхности, обладают мягким подсушивающим эффектом, хорошо проникают в некротизированную ткань и экссудат. Тканевый детрит, пропитанный препаратом, образует «защитную подушку», под которой идет форсированное образование грануляций и эпителизация.
Мы применяли крем Аргосульфан при длительно не заживающих ранах у больных с трофическими язвами разной этиологии, липоидном некробиозе, хронической язвенной и язвенно-вегетирующей пиодермиях, глубоких трещинах, осложняющих течение тилотической экземы.
Появление трофических язв может осложнить течение многих заболеваний – от болезней системы кровообращения до нарушений обмена веществ, причем развитие язвенного дефекта сопровождается как нарушением нормального кровообращения, так и изменением иннервации. Именно поэтому процесс выздоровления может потребовать применения комплексного воздействия и достаточно продолжительного лечения.
Различают варикозные, ишемические и нейротрофические язвы [2—5]. Наибольшую группу (1—2% взрослого населения) составляют больные с хронической венозной недостаточностью (ХВН) нижних конечностей, развивающейся при нарушении венозного оттока и повышении давления внутри капилляров. Основные причины ХВН — варикозное расширение вен и посттромбофлебитический синдром. При повреждении клапанов глубоких вен голени нарушается функция мышечно-венозной помпы и возникает ретроградный ток крови. Повреждение прободающих вен, которые соединяют поверхностные вены с глубокими, усугубляет венозную недостаточность. Из-за отложения фибрина в периваскулярном пространстве и угнетения тканевого фибринолиза развиваются склероз и облитерация лимфатических и мелких кровеносных сосудов. Периваскулярный фиброз нарушает доставку питательных веществ к эпидермису, что приводит к образованию варикозных трофических язв [2—5].
Ишемические язвы формируются при заболеваниях периферических артерий, в частности при облитерирующем атеросклерозе (ОАС). ОАС всегда сопровождается поражением кожи — от постепенно нарастающей ишемии до инфаркта, т.е. некроза, развивающегося при внезапном нарушении кровоснабжения в результате атероэмболии — закупорки мелких артерий фрагментами атеросклеротических бляшек. Ишемические язвы локализуются на часто травмируемых участках и местах сдавления, сопровождаются выраженными болевыми ощущениями. Смешанные язвы развиваются у больных, страдающих и ХВН, и ОАС, у которых клинически присутствуют черты обоих заболеваний [4, 5].
Причиной нейротрофических язв являются поражение чувствительных и двигательных нервов, нарушения кровообращения и атеросклероз при сахарном диабете и его осложнениях, вторичном гиперпаратиреозе, гранулематозном воспалении в ответ на дегенерацию коллагена при липоидном некробиозе [6, 7].
Липоидный некробиоз — редкий хронический дерматоз сосудисто-обменного характера, который обычно относят к группе локализованных липоидозов кожи. Провоцирующими факторами при липоидном некробиозе в 1 /3 случаев является сахарный диабет, еще у 1 /3 — нарушение толерантности к глюкозе, поэтому необходимы семейный анамнез и исследования для выявления скрытых форм сахарного диабета. Началу заболевания нередко предшествует травма. Дегенерация коллагена приводит к усиленной агрегации тромбоцитов, микроангиопатиям, поражению артериол, склерозированию и облитерации сосудов в очагах некробиоза. Сосудистые нарушения приводят к нарушению трофики и некробиотическим изменениям дермы с последующим отложением в ней липидов. Заболевание часто имеет длительное рецидивирующее течение, его выраженность не зависит от тяжести сахарного диабета, формирующиеся трофические язвы сопровождаются выраженными болевыми ощущениями и заживают, как правило, с формированием грубого рубца [6, 7].
Пиодермии (гнойничковые заболевания кожи) представляют собой группу дерматозов, в основе которых лежит гнойное воспаление кожи и ее придатков, а также подкожно-жировой клетчатки. На долю пиодермий приходится 1 /3 всех случаев заболеваний кожи [4, 5]. Развитию пиодермий способствуют микротравмы, мацерация и загрязнение эпидермиса, повышенное потоотделение, переохлаждение, перегревание, эндокринопатии (сахарный диабет), гипогаммаглобулинемия, недостаточное поступление белков, гиповитаминоз, нарушения иммунитета и тяжелые соматические заболевания, переутомление, хронические интоксикации, персистирующие очаги стафилококковой инфекции. Наиболее частыми возбудителями пиодермий являются золотистый и эпидермальный стафилококк (80—90% больных), в 10—15% случаев выявляется смешанная инфекция (стафилококк в сочетании со стрептококком, синегнойной палочкой, протеем, кишечной палочкой и др.) [1, 4, 10].
Хронические язвенная и язвенно-вегетирующая пиодермии относятся к глубоким стрептостафилококковым пиодермиям, характеризуются образованием плохо заживающих язвенных гнойных поражений кожи и подлежащих тканей. Нередко заболевание сопровождается ухудшением общего состояния, повышением температуры тела, слабостью, явлениями интоксикации, лимфангиитами и лимфаденитом. Язвенная пиодермия (стрептостафилококковое импетиго) проявляется фликтенами, эктимами, располагающимися на фоне эритемы. Высыпания, как правило, диссеминированные, захватывают обширные участки кожного покрова. Под корками характерно образование глубоких язв с вялыми грануляциями на дне и воспаленными мягкими краями. Стрептостафилококковое импетиго нередко является осложнением зудящих дерматозов (экземы, чесотки, атопического дерматита и др.). Хроническая язвенно-вегетирующая пиодермия характеризуется язвенными образованиями неправильной формы с выраженными вегетациями в области краев и дна. Нередко вокруг язвы присутствует застойно-розовый венчик гиперемии. Характерно хроническое течение с периодическими обострениями с появлением новых язв или серпигенизации основного язвенного образования.
Терапия пиодермий должна быть этиопатогенетической. При лечении хронических, рецидивирующих и глубоких форм пиодермий используют антибиотики (местно и системно), антисептические растворы, по показаниям глюкокортикостероиды, иммуномодуляторы, витамины, проводят вскрытие пустул и абсцессов, при необходимости — удаляют и выскабливают вегетации и некротические ткани.
Тилотическая (роговая) экзема — хроническое упорно рецидивирующее аллергическое заболевание кожи, разновидность истинной экземы. Тилотическая экзема проявляется гиперкератозом ладоней и подошв с образованием грубых роговых и корковых наслоений, сухостью кожи, а также глубокими болезненными длительно не заживающими, нередко кровоточащими трещинами. Данное заболевание характеризуется поливалентной сенсибилизацией и аутосенсибилизацией, протекает на фоне нейроэндокринных сдвигов, сопровождается изменениями в центральной и вегетативной нервной системе, нарушениями обменных процессов и трофики тканей [4, 5]. Поражение подошв и ладоней, как правило, симметричное, трещины формируются на фоне эритемы, шелушения, особенно на участках наибольшего давления и нагрузки, в том числе и на боковых поверхностях пальцев. Воспаление может быть выражено на ограниченном участке или занимать всю подошву и/или ладонь, боль в области трещин может быть более интенсивной, чем зуд. Тенденция к углублению трещин связана с возрастом пациента, длительностью болезни, холодным временем года и наличием фоновых заболеваний.
В трещины на подошвах легко может проникать пиогенная инфекция, развиваться рожистое воспаление или пиодермии. Тилотическая экзема резистентна к лечению, склонна к рецидивированию, к улучшению состояния приводят частое и сильное увлажнение кожи и немедленное прекращение ношения влажной обуви [11].
Под нашим наблюдением находились 47 больных (13 мужчин, 34 женщины) в возрасте 44—75 лет с трофическими язвами, развившимися на фоне ХВН и облитерирующего эндартериита, нарушениях кровоснабжения и трофики при липоидном некробиозе, а также с пиодермиями и тилотической экземой. Длительность заболевания составляла от 2 мес до 4 лет. Все больные в составе комплексной терапии наружно применяли крем Аргосульфан.
У 11 (23,4%) больных имелись варикозные, у 5 (10,6%) — смешанные трофические язвы, у 8 (17%) — трофические язвы при липоидном некробиозе; у 8 (17%) — хроническая язвенная и хроническая язвенно-вегетирующая пиодермии, у 15 (32%) — тилотическая экзема с глубокими трещинами на ладонях и подошвах.
У 22 (46,8%) больных дерматозы протекали на фоне эндокринных заболеваний: у 4 (8,4%) — сахарного диабета, у 2 (4,2%) — нарушений толерантности к глюкозе, у 5 (10,6%) — узлового зоба, у 1 (2,1%) — гипотиреоза, у 1 (2,1%) — патологии надпочечников. У 2 (4,2%) больных был выявлен хронический бронхит, у 3 (6,3%) — хронический гастрит, у 5 (10,6%) — хронический панкреатит, у 2 (4,2%) — вирусный гепатит С, у 10 (21,3%) — гипертоническая болезнь, у 9 (1%) — ишемическая болезнь сердца, у 2 (4,2%) — миома матки.
При бактериологических исследованиях качественного состава микрофлоры с поверхности очагов (язв, трещин) у 29 (61,7%) больных выявлен золотистый и эпидермальный стафилококк, у 18 (38,3%) — смешанная инфекция (стафилококки в сочетании со стрептококком, кишечной палочкой, бактероидами, протеем, дрожжевыми грибами) в количестве 104—105 микробных тел на 1 г ткани раны.
Всем пациентам назначался охранительный режим. Предлагалось ограничить пребывание в вертикальном положении с целью уменьшения статической нагрузки, размещать пораженную конечность в возвышенном положении. Рекомендовалось уменьшить потребление с пищей соли и экстрактивных продуктов, больным с тилотической экземой назначалась гипоаллергенная диета, пациентам с липоидным некробиозом — диета с ограничением углеводно-жировой нагрузки.
В составе комплексной терапии все больные получали сосудистые препараты и венопротекторы (пентоксифиллин, детралекс, эскузан), антиагреганты (курантил), десенсибилизирующие средства (глюконат кальция, тиосульфат натрия), улучшающие трофику (солкосерил, актовегин) и антигистаминные (супрастин, тавегил, лоратадин) препараты. Пациентам с трофическими язвами, липоидным некробиозом, пиодермиями проводилось лечение антибиотиками цефалоспоринового ряда, иммуномодуляторами (метилурацил, виферон, циклоферон), витаминами (мильгамма), с тилотической экземой — препаратами витамина А (аевит, ретинола пальмитат), с липоидным некробиозом — препаратами липоевой кислоты (берлитион).
В качестве наружного средства все больные использовали 2% крем Аргосульфан. После очищения 0,1% водным раствором хлоргексидина и/или хирургической обработки раневых поверхностей препарат слоем 2—3 мм ежедневно 2 раза в сутки наносили на очаги поражения на трещины или язвы с середины к краям до полного впитывания. На очаги, имеющие большую площадь, крем Аргосульфан наносили ежедневно под окклюзионную повязку на ночь. Рана во время лечения покрывалась препаратом полностью, если ее часть открывалась, крем наносили дополнительно. Курс комплексного лечения составлял 25—30 сут.
Болевых ощущений, а также местных и общих аллергических реакций при использовании крема Аргосульфан не наблюдалось.
Крем Аргосульфан при местном лечении длительно не заживающих ран позволил добиться улучшения у всех больных. В результате комплексной терапии полная эпителизация трофических язв у больных с ХВН, ОАС и липоидным некробиозом наступила в 10 (41,7%) случаях, частичный регресс (уменьшение размеров, воспалительных и дистрофических изменений кожи, появление зрелых грануляций и краевой эпителизации с минимально выраженной пигментацией) — в 14 (58,3%). Явления пиодермии разрешились у 7 (87,5%) пациентов, значительно уменьшились (с резким замедлением роста микрофлоры до 102 микробных тел на 1 г ткани раны) — у 1 (12,5%). Отсутствие под повязкой с кремом Аргосульфан гипергрануляций в ране способствовало формированию негрубых подвижных слабопигментированных рубцов. Трещины в области ладоней и подошв на фоне разрешения тилотической экземы эпителизировались у всех 15 (100%) пациентов.
Поскольку крем Аргосульфан — препарат длительного применения, что обусловлено медленным восстановлением физиологических процессов в эпидермисе и дерме, больным с трофическими язвами и пиодермией мы рекомендовали использовать его по ранее применяемой схеме амбулаторно в течение 1—2 мес после окончания курса лечения в стационаре (до полного заживления или пересадки кожи).
Таким образом, 2% крем Аргосульфан в комплексной терапии больных с длительно не заживающими ранами оказался высокоэффективным как на стадии формирования трофических язв, так и в период заполнения глубоких ран грануляционной тканью, что во многих случаях привело к самостоятельному заживлению их под повязкой. Препарат отличался хорошей переносимостью, удобством в применении, позволил значительно снизить стоимость лечения больного в стационаре и успешно продолжить лечение амбулаторно.
Трофическая язва
Дата публикации: 7 февраля 2022 г.
Время прочтения: 5 минут
Трофическая язва – крайне неприятное и опасное заболевание, требующее немедленного лечения. Однако терапия для каждого случая индивидуальна, так как причин возникновения патологии очень много. Чтобы избавиться от симптомов заболевания, необходимо пройти качественную диагностику, обратившись к квалифицированным специалистам.
Тромбофлебит – что это?
Болезнь представляет собой нарушение кровотока или лимфатической системы, которые характеризуются образованием открытой раны преимущественно на нижних конечностях. Они, в свою очередь, заживляются крайне сложно, местная терапия практически не помогает. Осложнения происходят в случае присоединения инфекции, что приводит к более серьёзным последствиям заболевания.
Патология склонна к рецидивам и показывает малую способность к заживлению.
Чаще всего люди приходят на приём к доктору с язвами, локализующимися в области стопы, голени или лодыжки. Он жалуется на использование различных способов лечения, но. Как правило, ни один из способов не приносит ожидаемого облегчения. Наоборот, язва становится только больше и глубже.
Болезнь наиболее часто диагностируется у пациентов пожилого возраста, а также у людей, страдающих сахарным диабетом, варикозным расширением вен и другими патологиями, которые характеризуются нарушением кровообращения в области образования дефекта.
Чтобы устранить трофические язвы на ногах, требуется незамедлительно посетить врача и пройти полную диагностику состояния здоровья. Доктор не только качественно обработает рану, но и назначит соответствующую терапию, способную заживить рану и наладить кровообращение в области поражения тканей.
Симптомы
Трофические язвы конечностей не образуются одномоментно. Они проходят несколько этапов, прежде чем появится кровоточащая рана, которая быстро покрывается гноем.
Далее появляется язва с острыми и уплотнёнными краями. Очень быстро в незаживающую рану поселяются патогенные микроорганизмы, что приводит к нагноению раны.
Ноги более подвержены образованию сложных и глубоких язв, так как здесь часто происходит замедление движения крови в сосудах и венах. Ограниченное питание тканей и нарушения лимфатической системы приводит к образованию открытых ран.
Причины
Основной причиной развития открытых ран называют нарушение кровоснабжения в определённой части организма. Чаще всего это нижние конечности, так как замедленный кровоток и образование тромбов характерны для этой области.
У пациентов, страдающих сахарным диабетом, трофические язвы главным образом локализуются на большом пальце стопы или пятках.
Распространёнными причинами возникновения дефектов называют:
Также причиной развития трофических язв нижних конечностей может стать совокупность нескольких причин из перечисленного списка.
Далеко не у всех пациентов с перечисленными заболеваниями и патологиями возникают трофические язвы. Существует ещё ряд факторов, которые могут стать решающими в развитии кожного дефекта. К примеру, избыточная масса тела, а также чрезмерные физические нагрузки или долгое пребывание в одном положении. Последнее относится не только к «сидячей» работе, но и к людям, которые по причине травм, операций или нарушений деятельности организма вынуждены лежать.
Пожилые люди чаще страдают данной проблемой, так как в силу возраста нарушается кровообращение в нижних конечностях, образ жизни малоподвижен, а также существует ряд хронических заболеваний. Кроме того, с течением лет иммунная система организма ослабевает.
Патогенез
Чаще всего болезнь наблюдается в результате нарушения естественного кровотока в венах и артериях нижних конечностей, а также проблемах с течением лимфы. Кровь становится гуще, медленнее передвигается по сосудам, продукты обмена скапливаются в мелких капиллярах. В результате ткани истончаются, нарушается система регенерации клеток. Возникает ситуация. Когда даже малейшая царапина может стать причиной разрастания трофической язвы.
Повреждённые клетки тканей и некроз становится благоприятный средой для размножения патогенной микрофлоры. Бактерии вызывают нагноение, а также распространяют инфекцию по организму. Это может приводить к таким осложнениям как гангрена и сепсис, с последующей ампутацией конечности.
У людей с низким порогом чувствительности, к примеру, страдающих диабетом, повышен риск развития трофических язв, так как они могут вначале не замечать ран на ногах.
Классификация и стадии
Лечение трофических язв связано с особенностями их происхождения. При этом применяют обширную классификацию, по которой делят патологии на многочисленные разновидности. Патологию делят на несколько групп, которые формируются в зависимости от причины возникновения болезни, а также интенсивности её течения и заживления при квалифицированной терапии.
Классификация трофических язв, следующая:
Также существует разновидность трофических язв, которые образуются в результате самостоятельного членовредительства пациента самому себе. Их называют искусственными. Чаще всего пациент пытается симулировать состояние болезни таким образом.
Согласно официальным классификациям, выделяют несколько основных стадий заболевания. Первая стадия предполагает возникновение поверхностной раны. Она располагается на нижней конечности, ткани вокруг синюшные, кожа истончена, наблюдается отёчность и боль в центре дефекта. Сама рана сухая и пока не загноившаяся.
Вторая стадия обусловлена ухудшением состояния раны. Она увеличивается в размерах, появляются бугры и неровности, края синюшного цвета. Язва мокнущая с гнойным налётом, затрагивает все слои кожи.
На третьей стадии уплотняется дно язвы и её стенки, кожа вокруг становится болезненной и сильно отёчной. Четвёртая стадия характеризуется постоянно мокнущей раной, при нажатии на края которой проявляется кровь. Кожные покровы бледные, тонкие, неживые.
Пятая стадия предполагает начало процесса заживления раны. Она очищается от гноя и начинает затягиваться. На шестой стадии трофическая язва заживляется, образуется плотный рубец.
Диагностика
Пациент, заметивший на своих конечностях язву, должен незамедлительно обратиться к врачу. Это может быть хирург или флеболог. В первую очередь квалифицированный доктор проводит визуальный осмотр и собирает анамнез пациента. Затем назначаются стандартные анализы и изучается карта пациента.
Только после установления причин возникновения трофических язв назначаются специальные анализы и проводятся специфические диагностические мероприятия.
Для назначения анализов учитывается возраст пациента, его хронические и сопутствующие патологии, учитывается количество язв и места их локализации. Для начала доктор назначает стандартные виды анализов: моча, биохимический и общий анализ крови. В рамках анализа крови определяется количество сахара и холестерина. Это очень важные показатели.
Если рана мокнущая, можно взять выделяемую жидкость на бакпосев, а также провести гистологию и цитологию. Это позволяет определить агрессивность трофических язв, а также определить тип присоединившейся патогенной микрофлоры.
Для верности диагноза также проводится ультразвуковое исследование венозного кровотока. Если предполагается нарушение артериального потока, направляют на МРТ с введением контрастного вещества, чтобы определить место нарушения.
Лечение
Спрашивая, как лечить трофическую язву, пациент должен понимать, что это не просто использование препаратов и мазей. Здесь важен комплексный подход, чтобы искоренить причину возникновения дефектов тканей, восстановить кровообращение и улучшить регенерацию. В противном случае предполагается возникновение рецидивов.
В зависимости от сложности заболевания применяют консервативное лечение мазями и другими препаратами, возможно, с использованием физиотерапии и рецептов народной медицины. При запущенных случаях показанием может стать оперативное вмешательство.
Трофическую язву можно также вылечить при помощи ЭВЛК. Данный способ лечения актуален, если причина недуга заключается в больной вене, которая нарушает кровоток и тем самым провоцирует развитие язвы на нижних конечностях
Консервативная терапия
Если человеку не требуется срочное хирургическое вмешательство, как правило, врач назначает консервативное лечение. Оно включает использование компрессионного белья для восстановления нормального кровообращения в конечностях. А также применение широкого спектра лекарственных препаратов.
В качестве компрессии используют специальные чулки или эластичные бинты.
Медикаментозная терапия включает регулярные профессиональные обработки раны, а также использование веществ против воспаления, инфицирования раны и стимулирующих заживление дефекта. В комплексе назначаются антибиотики широко спектра, препараты для восстановления нормального тока венозной крови, противовоспалительные и трофические вещества.
Антибиотикотерапию применяют при явных признаках инфекции: покраснение раны, гнойные выделения, повышение температуры тела пациента.
Длительность приёма антибиотиков варьируется в зависимости от запущенности патологии и ответа патогенной микрофлоры на применение препаратов против трофических язв. Курс длится от 2–3 недель вплоть до двух месяцев непрерывного приёма таблеток или инъекций. При сильных болях используются подходящие пациенту обезболивающие.
Показано также использование средств против свёртываемости крови, препаратов, улучшающих приток венозной крови и её нормальную циркуляцию. Не менее важно использовать мази против варикозного расширения вен. На фоне общей терапии используют местные обработки, обязательно антисептиком, а затем нетугая повязка с мазями для трофических язв. Они заживляют и способствуют регенерации клеток.
По мере заживления начинают применять специальные пластыри для данного заболевания.
Нельзя перетягивать область поражения, применяя тугие повязки. К ране нужно обеспечить свободный доступ кислорода, чтобы заживление происходило быстрее.
Хирургическое вмешательство
Если размеры поражения превышают показатели 50–70 мм требуется помощь хирурга. Он убирает некротические ткани, зачищает гной и при необходимости проводит замещение отсутствующего кожного покрова путём трансплантации.
Операция по восстановлению кровообращения в повреждённом сосуде проводится одновременно с лечением трофической язвы.
Если язва осложнена обширным некрозом, особенно это касается пальцев ног, назначается ампутация части конечности. В настоящее время существуют щадящие методы восстановления кровотока с помощью лазера или специального клея, однако положительный исход применения подобной процедуры может предусмотреть только врач.
В рамках лечения и восстановления пациенту назначаются физиотерапевтические процедуры. К примеру, лечение дарсонвалем, озонотерапеия, СУФ и инфракрасное облучение, лазерная корректировка и магнитотерапия. При домашних обработках, наряду с антисептиками, используются примочки с отварами трав.
Лекарства и препараты
В каждом индивидуальном случае лекарственные средства подбираются для конкретного пациента. В начале терапии доктор может назначить антибиотики широкого спектра, но после получения результатов биохимии и бакпосева назначения могут быть скорректированы.
В качестве веществ, способствующих ускорению процесса восстановления тканей и обменных процессов, применяют Актовегин или Пентоксифиллин. Для заживления и устранения варикоза применяют венотоники. Это мази для лечения варикоза – Флебодия 600, Детралекс или Троксевазин. Для местных обработок можно использовать Мирамистин или Хлоргексидин.
Курс лечения и особенности обработок назначается только наблюдающим доктором. Самолечение в этом случае недопустимо и не принесёт желаемого выздоровления. Заживление у всех проходит по-разному. Первые улучшения пациент заметит спустя 2 – 3 недели с момента начала терапии. Стойкий эффект можно увидеть спустя три месяца, а при обширных поражениях тканей – через полгода.
Профилактика
Предупредить развитие незаживающих язв на ногах можно только своевременным лечением болезней, способствующих нарушению кровообращения нижних конечностей. Важно наладить качественный режим жизни с достаточными физическими нагрузками, сбалансированным питанием и контролем веса. Не стоит забывать о регулярном посещении доктора для контроля состояния пациента.
Если имеются предпосылки к образованию варикоза, следует подобрать подходящий компрессионный трикотаж, выбрать удобную обувь, защитную одежду, чтобы предотвратить мелкие травмы. Обязательно соблюдать режим труда и отдыха.
Вопрос – Ответ
Несмотря на обилие информации, многие пациенты до сих пор не могут вовремя определить образование трофических язв и обращаются в кабинет доктора слишком поздно. Мы ответим на ряд самых популярных вопросов об этом заболевании.
Ангелина Б., 68 лет, г. Минск
Страдаю трофическими язвами несколько лет. Хотелось бы узнать, можно ли применять для местной обработки перекись и зелёнку?
Применение перекиси водорода возможно при ежедневных обработках и очищения ран перед наложением чистого бинта. Манипуляции важно проводить пару раз в сутки, утром и вечером после душа. Вместо перекиси водорода рекомендуют более щадящий раствор хлоргексидина. Зелёнка – популярное средство в медицинских аптечках россиян. Её также можно использовать при обработках, но наносить её исключительно на края раны, чтобы избежать инфицирования. Мазать саму рану не нужно, такое лечение неэффективно. В случае с трофическими язвами лучше применить мази для лечения конкретно этой патологии.
Вера Борисовна П., 52 года, г. Гродно
Страдаю сахарным диабетом и хотелось бы спросить, можно ли мазать трофические язвы инсулином?
Применение инсулина необоснованно. Нет никаких научных данных об эффективности данного препарата на открытых ранах. Кроме того, использование терапевтических средств без назначения доктора способно привести к различным осложнениям и ухудшению состояния пациента.
Виктор С., 62 года, г. Минск
Как проводить гигиену ран?
Достаточно подставить ногу под струю чистой воды и подержать в течение пары минут. Иногда рекомендуется использовать брусок хозяйственного мыла, но не каждый способен спокойно перенести эту процедуру. После промывания рану слегка просушивают и обрабатывают антисептиками, а затем накладывают чистую повязку. Подобные обработки проводятся дважды в сутки. Желательно, чтобы пациенту помогал кто-то из близких, чтобы не упустить развитие некроза и загноение.
Обработка трофической язвы
Одним из ключевых компонентов терапии язвенных поражений кожи любой этиологии является местное лечение. Особенно важно проводить регулярную обработку раны в первой фазе развития раневого процесса, когда образуется большое количество экссудата (раневое отделяемое) и наблюдается выраженное воспаление мягких тканей. Как обрабатывать трофическую язву, с какой периодичностью и чем, может сказать только специалист. 116,117
Главной задачей местного лечения трофических язв является качественная санация и подавление воспалительного процесса (местного, системного). Оно обязательно предусматривает очищение раны от отмерших, инфицированных тканей, подавление бактериальной флоры. Выбор способа конкретных лечебных средств во многом определяется состоянием окружающих тканей, стадией раневого процесса, а также другими особенностями клинической картины. 117
Методы обработки трофических язв на ногах
Обработка раны (санация, дебридмент, туалет) – процедура, которая предусматривает удаление инфицированного экссудата, некротических и инфицированных масс, фибринового налета, а также инородных тел. Существует несколько способов обработки дефектов кожи, возникших на фоне венозной недостаточности:
При проведении санации язвенных поражений целесообразно использовать современные перевязочные материалы, которые адаптированы к стадии раневого процесса. Они помогают создать оптимальные условия и ускорить регенерацию тканей. Также важно использовать антисептики, клеточные культуры, дренирующие сорбенты, протеолитические ферменты и другие топические средства. 112
Как часто обрабатывать трофическую язву на ноге?
На любом этапе лечения каждая перевязка включает щадящий туалет язвенной поверхности. Регулярный дебридмент с применением современных перевязочных материалов, а также топических лекарственных средств имеет особую важность во всех клинических ситуациях. 116
Туалет язвенной поверхности необходимо проводить каждый день (не менее 2-3 раз). Кратность перевязок зависит от наличия некротических тканей, характера, а также количества экссудата, выраженности эпителизации и других особенностей раневого процесса. 116
Чем мазать трофическую язву перед обработкой?
Прогрессирующий некроз, нарушение архитектоники и трофики мягких тканей, приводит к появлению болевого синдрома. По мере увеличения размеров, глубины раны боль усиливается. Поэтому туалет язвенного поражения всегда сопровождается дискомфортными ощущениями. 116
Уменьшить боль при обработке трофических язв помогает крем Акриол Про. В его состав входит лидокаин, прилокаин. Доказано, что двухкомпонентный состав обезболивает лучше, чем однокомпонентные аналоги на основе только лидокаина. Препарат обеспечивает местное обезболивание, облегчает обработку раны, уменьшает боль до и после процедуры.
Обезболивающий крем наносится на рану толстым слоем (за 30-60 минут до процедуры), покрывается пищевой пленкой. После ее снятия нужно приступить к дезинфекции язвы не позднее, чем через 10 минут. Эффект обезболивания при соблюдении дозировки, рекомендованного времени аппликации сохраняется до 4 часов.
Как лечить трофическую язву на ноге при варикозной болезни
Развитие трофических язв (ТЯ) может быть обусловлено хронической венозной недостаточностью (ХВН) при варикозной болезни. Их диагностируют у 70% пациентов с язвенными поражениями нижних конечностей, причем чаще всего в старшей возрастной группе. В современной хирургии вопрос, как лечить трофическую язву на ноге, остается нерешенным. Это связано с неоднозначностью патогенеза, неуклонными рецидивами, устойчивостью заболевания к консервативной терапии. Актуальность проблемы также обусловлена прогрессирующим снижением качества жизни пациентов, ведь язвенные поражения кожи сопровождаются выраженным болевым синдромом и обрекают пациентов на страдания. 110, 111, 113
Почему при варикозе ног появляются трофические язвы?
Трофическая язва – это дефект кожи, который локализуется ниже коленного сустава и не заживает в течение 6 и более недель. Особая роль в патогенезе ее развития отводится лейкоцитам. При нарушении венозного оттока (застое) они прикрепляются к эндотелию капилляров, накапливаются в микроциркуляторном русле и одновременно с выбросом лизосомальных ферментов, которые играют ведущую роль в развитии системного воспаления, мигрируют в ткани. 110, 113
Активированные лейкоциты выделяют токсические компоненты и свободные радикалы, что способствует развитию и прогрессированию хронического воспаления. Из-за нарушения барьерных функций кожи (на фоне первичного аффекта) возникает некроз мягких тканей с последующим накоплением в них воспалительной жидкости. Дальше язвенные поражения быстро инфицируются, что приводит к прогрессированию воспаления. 110, 111, 113
Трофические язвы при варикозе формируются постепенно. Сначала в области медиальной лодыжки появляется гиперпигментация, позднее этот участок кожи уплотняется и приобретает белесоватый, лаковый вид (белая атрофия, предъязвенное состояние). 111
Любые травмы пораженных тканей приводят к появлению в ТЯ нижних конечностей. При своевременном лечении она быстро заживает, но если терапия не проводится, размеры и глубина язвы начинают увеличиваться. Одновременно с этим происходит вторичное инфицирование мягких тканей с развитием гнойно-воспалительных осложнений.
В прогрессировании трофических язв при варикозе особую роль играет избыточная масса тела, длительные статические нагрузки. Появлению незаживающих дефектов кожи также способствует холодный климат, а в условиях теплого климата – они прогрессируют. 111
Чем лечить трофические язвы при варикозе: обзор консервативных методов
Чаще всего пациентов с ТЯ венозного генеза лечат амбулаторно, но при отсутствии положительной динамики возможна госпитализация. Лечение венозных трофических язв проводится поэтапно. Первоочередной задачей лечащего врача является закрытие дефекта, а дальнейшая консервативная или хирургическая терапия направлена на профилактику рецидивов, стабилизацию патологического процесса (коррекцию ХВН). 111
В рамках подготовки пациента к хирургическому вмешательству обязательно проводится консервативное лечение трофических язв на ногах при варикозе, основанное на применении компрессионного трикотажа. При наличии открытых ран, выраженной экссудации применяются многослойные компрессионные бандажи, которые сформированы из бинтов короткой растяжимости. Трикотаж 2-3 класса компрессии можно использовать при минимальной экссудации и полном купировании воспалительного процесса. Компрессионная терапия используется при любых язвенных поражениях, вызванных варикозным расширением вен. В некоторых случаях она является единственным достаточным условием для заживления дефекта. 112
Медикаментозное лечение трофической язвы на ноге основано на применении флеботропных препаратов, которые способствуют устранению венозной гипертензии (основная причина развития ТЯ). При поражении фасций, сухожилий, надкостницы и выраженном болевом синдроме назначают нестероидные противовоспалительные препараты. Если наблюдаются признаки экземы или аллергического дерматита, до полного их исчезновения пациенту рекомендуют принимать антигистаминные препараты. При наличии признаков острого воспаления мягких тканей лечить трофическую язву нужно антибиотиками. 111, 112
Местное лечение трофических язв
Одним из важных компонентов терапии является туалет (очищение, дебридмент) трофических язв. По сути, это оздоровление раневой поверхности путем удаления некротических масс, инфицированных тканей, фибринового налета и раневого экссудата. Очищение может проводиться разными методами 112 :
Санация раны также может проводиться аутолитическим методом, который основан на способности организма к разложению омертвевших клеток и инородных тел с помощью ферментов, имеющихся в тканях. 112
Для лечения венозных язв целесообразно использовать раневые покрытия, которые создают оптимальную влажную среду для регенерации пораженных тканей. Вместе с ними широко применяются топические формы антисептиков, дренирующих сорбентов, стимуляторов регенерации. Но чем и как лечить язвы на ногах при варикозе, может определить только специалист, исходя из состояния тканей, особенностей раневого процесса. 112
Использование препарата АкриолПро при лечении трофических язв
Лечение трофических язв венозной этиологии предусматривает регулярное очищение раны. Но это весьма неприятная манипуляция, поэтому чтобы обеспечить пациенту комфорт, используют анестезирующие препараты местного действия.
При обработке трофических язв на ногах показан Крем Акриол Про. Он облегчает обработку раневых поверхностей, уменьшает боль до и после процедуры. В составе крема присутствует прилокаин, лидокаин. Это анестетики амидного типа, доказано, что они обладают меньшим риском развития аллергии, чем, например, тетракаин, бензокаин, являющиеся эфирными анестетиками.
Крем Акриол Про за 30-60 минут до процедуры наносится на рану толстым слоем (1-2 г/10 см 2 ) с использованием окклюзионной повязки (пищевой пленки). При лечении ТЯ анестезирующий эффект сохраняется в течение 4 часов, но обработку раны нужно начать максимум через 10 минут после удаления повязки.
Применение крема Акриол Про до 15 раз в месяц не причиняет вреда организму. Кроме того, лидокаин, который входит в его состав, оказывает местное противовоспалительное действие. Поэтому использование препарата в допустимых дозировках (не более 10 г за сеанс, не чаще 15 раз в месяц) позволяет сократить время восстановления пациента.
Очищение трофических язв

Язва в фазе экссудации (выход жидкости через сосудистую стенку в воспаленную ткань) воспалена, имеет очаги некроза и обильные кровянистые или серозные выделения. В рану заносятся микробы и присоединяется бактериальная инфекция. Цель лечения на этом этапе — очищение язвы для предотвращения инфекции. Методы очистки разнообразны: помимо промывания раны хозяйственным мылом и мягкой губкой, существует также:
Традиционное ведение трофической язвы
Фазы раневого процесса
Вакуумная очистка ран

Суть метода заключается в том, что в рану вставляется кусок пористой губки с ионами серебра, затем всё это покрывается прозрачной мембраной. В ней делается отверстие и вставляется дренажная трубка, которая соединяется с источником вакуума. Жидкость выводится из раны через губку в резервуар для последующего удаления.
Мембрана предотвращает попадание воздуха и позволяет вакууму формироваться внутри раны, уменьшая ее объем и облегчая удаление жидкости. Перед началом процедуры язву следует промыть.
Продолжительность лечения зависит от размера и глубины раны. Повязка меняется каждые 24-48 часов.
Чего ожидать от лечения?
Существует ряд противопоказаний для вакуумной терапии:
В подобных случаях очищение проводится с помощью ферментных препаратов и активных хирургических перевязок. Важно понимать, что очищение трофических язв является вспомогательным методом лечения и само по себе не может привести к заживлению язвы без устранения причин ее появления.
Язвы на ногах
Дата публикации: 11 июля 2022 г.
Время прочтения: 5 минут
При нарушении кровотока, местной иннервации возникает такое заболевание как язвы на пальцах ног. При возникновении симптомов, необходимо обратиться к специалисту. Это заболевание может возникать быстро, но не проходит в течение несколько лет. Бывают периоды обострения. Поэтому лечение трофических язв на ногах является обязательным.
Введение
В основном язвенные проявления возникают на нижних конечностях. Но бывают случаи, когда язвочки появляются на разных участках тела, слизистой. Некоторые люди путают такие проявления с ранами. Чтобы отличить их, следует рассмотреть такие особенности, чтобы понять, что делать впоследствии для их удаления:
Важно определить заболевание на ранней стадии, чтобы своевременно провести лечение, создать оптимальные условия для заживления.
Причины
Когда возникают язвы на ногах, причины этому могут быть разные. Чаще всего это спутники других заболеваний:
Такие возбудители приводят к осложнениям, появлению других болезней, в том числе и язвенных проявлений.
Симптомы
Образование язвенных нарывов не происходит случайно. Могут появиться оттеки, которые будут сопровождаться зудом и свербежом. Кожа становится тонкой, синеватой по оттенку. Может появиться пигментация на этом участке.
Еще бывают такие симптомы:
Такие проявления возникают постепенно, приводя к обострению болезни.
Нижние конечности чаще всего становятся очагом возникновения язвенных проявлений. Это происходит по той причине, что замедляется кровоток в сосудах. Когда ткани неполноценно питаются, образуется лимфатическое проявление, и гнойный налет на язвах.
Такой вид заболевания и является трофической язвой. Если пациент болен сахарным диабетом, тогда язвенные проявления будут образовываться на пятке и стопе.
В большинстве случаев болезнь происходит по причине варикозного расширения вен. Когда происходит повреждение кожи, даже не сильно большое, это приводит к возникновению язв.
Если язвы появляются на голени, тогда это означает, что происходят большие изменения в венозных сосудах. Область расширяется, происходит ухудшение кровотока. При этом пациент чувствует большую боль.
Если размеры язвенных проявлений обширные, тогда это сигнализирует о плохом кровоснабжении. При этом такой процесс уже является затянутым, происходят обострения. Когда язвы имеют большие габариты, не следует пытаться лечиться самостоятельно, нужно быстро обратиться к врачу.
На начальной стадии, когда язва кровоточит, может происходить инфекция, вызванная распространением бактерий, грибка. Начинается гнойное образование, появляется неприятный запах. Когда процесс затягивается, тогда гной проникает в глубокие слои, они сильно воспаляются, появляется высокая боль. Происходит распространение на игры, голеностопный сустав. Когда случай запущен, тогда возникает сепсис обостренной формы.
Стоит понять, что трофические язвы бывают разных видов:
Каждый вид болезни имеет свою диагностику и лечение. Не стоит пренебрегать первыми признаками, которые возникают. Это может сигнализировать о воспалительном процессе, который будет переходить в возникновение язвенных нарывов.
Диагностика
При обращении к специалисту в случае, когда появляются трофические язвы на ногах, он проведет диагностику. Благодаря исследованиям можно в точности выявить степень распространения инфекции, ее поражения тканей на глубоком или поверхностном уровне. Именно поэтому диагностические меры будут необходимыми, производятся перед назначением лечения.
К ним относится следующее:
При наличии язвы врач будет исследовать полученные результаты анализов. При необходимости он назначит прохождение УЗИ сосудов нижних конечностей, рентгеновский обзор при помощи контрастного вещества (ангиография). Также может назначаться спиральная КП, ИТ и реовазография. Все это необходимо для точного определения степени распространения болезни.
Часто пациент проходит диагностику не у одного специалиста. Он может быть направлен к хирургу-флебологу. Такой специалист имеет нужную специализацию по определению вида и степени заболевания сосудов ног. Врач проведет консультацию, при необходимости также может назначить несколько анализов.
Лечение
Часто лечение язвы на ногах назначается после получения результатов исследований и анализов. Может применяться местное или медикаментозное лечение, эластическая компрессия. Также доказали свою эффективность физиотерапия и выведение специальным путем токсинов из тканей, приводящих к их распаду. В некоторых случаях будет необходимым хирургическое вмешательство если имеются к этому показания.
Когда перед врачом возникает вопрос, чем лечить язвы на ногах, он будет руководствоваться состоянием язвы.
Иногда врач может назначить лечение в домашних условиях. Это возможно, при своевременном обращении к специалисту, когда болезнь не была в прогрессивной стадии с обострениями. Врач назначит медикаменты к приему и режим лечения. Важно постоянно посещать лечащего врача, делать вовремя перевязки.
Если причиной возникновения язвенных проявлений не является венозные отклонения, тогда может быть назначенной лазеротерапия.
В этом случае на начальной стадии будет использовать компактный аппарат, имеющий в своем действии лазер. Он вводится в вену, помогает разжижать кровь. Это снизит риск образования тромбов, улучшится кровоток, особенно в тех участках, которые являются проблемными.
Лазер может также снизить болевые ощущения. Язва станет меньшей по размеру. Такой вид лечения как лазеротерапия может совмещаться с консервативным методом. Это поможет избежать хирургического вмешательства, провести лечение на начальной стадии эффективно.
Терапия с применением лазера будет проводить несколькими курсами. Их может быть около 15 сеансов. Такой вид обновления тканей не имеет много противопоказаний, не оказывает негативного воздействия на кожу. Язва будет уменьшаться с каждой процедурой.
Также будет действенным такой метод лечения, который относится к радикальным – ЭВЛК. Это применение лазерной коагуляции. Такая методика уже применяется много лет, доказала свою эффективность. При таком способе удаления язвы, происходит высокое воздействие на вену, на которой имеется образование. Пациенты не будут помещаться в стационар, ведут привычный образ жизни.
При лечении язвенных проявлений лазером, можно оценить такие преимущества:
Часто врач может назначить лечение язвы при помощи мази, медикаментов.
Часто возникает вопрос необходимости диетического питания во время болезни и лечения. Во время возникновения язвы, нужно на время исключить продукты, содержащие большой уровень специй и соли. В питание стоит включить компоненты, содержащие витамины и питательные вещества. Это относится к таким овощам как морковка, капуста и томаты. Стоит также включить в рацион морепродукты, подсолнечное масло, сыр, молочные продукты и фрукты.
Питание должно быть не обильным, лучше разделить его на частые приемы пищи маленькими порциями. Это предотвратить появление высокого уровня сахара в крови. Не нужно полностью менять свой рацион питания, но его корректировка требуется обязательно.
Профилактика
Когда образуются язвы при варикозе постоянно, тогда это означает о серьезных нарушениях в организме. Рекомендуется пройти обследование, проконсультироваться со специалистом. Важно не забывать о профилактических мерах. Они помогут избежать возникновения язв, рецидивов.
Важно пересмотреть свой образ жизни:
Когда происходит заживление трофических язв на ногах, в это время не стоит оказывать воздействие на зону, которая была пораженной. Поэтому стоит на время отказаться от лазерных эпиляций, шугаринга. Они могут оказать негативное воздействие на раздраженную кожу.
Важно применять необходимые профилактические меры, которые назначает врач. Он следил за протеканием заболевания и его лечением. Сможет в точной определить причины возникновения язв. Именно поэтому важно лечить заболевания, которые приводят к образованию трофических язвенных проявлений. Обследование стоит проводить не менее двух раз в год.
Профилактика включает несколько простых мер, что значительно снижает риск повторного возникновения болезни. Кроме занятий спортом, правильным уходом за кожей, нужно постараться отказаться от плохих привычек, таких как злоупотребление спиртными напитками и курение.
Многие специалисты рекомендуют применять компрессионные чулки. Это специальная разработка, которая способна оказывать лучшее воздействие для кровотока. Компрессионный трикотаж плотно облегает голень, но на верхних участках давление становится меньшим. Это помогает правильно распределить кровообращение. После заживления рубцов, стоит одевать чулки постоянно. Такие виды трикотажа подбирается по индивидуальным параметрам и особенностям.
Сброс избыточного веса помогает предотвратить возникновение трофических язв. В этом случае будет необходимым придерживаться диеты, выбирать такие физические нагрузки, которые помогают нормализовать вес. Также стоит постараться решить те проблемы, которые привели к сильным нагрузкам на ноги. Поэтому введение в стиль жизни небольших пеших прогулок – будет полезным. Это поможет улучшить настроение, нормализовать кровоток, устранить проявление варикоза. Это поможет впоследствии не обращаться за медицинской помощью.
Как лечить трофические язвы
Несмотря на кажущееся обилие предлагаемых методов профилактики и лечения, эта проблема остается чрезвычайно актуальной.
Трофические язвы и причины их появления
Неправильная системная и местная терапия может привести к хронизации процесса и даже к распространению гнойного очага далеко за пределы его первичной локализации. Нередко можно видеть больных, у которых первые признаки формирования венозной трофической язвы появлялись в области наружной или внутренней лодыжки, а через какое-то время эта язва уже занимала практически всю поверхность голени по типу «гольфа». В гнойно-воспалительный процесс могут вовлекаться не только кожа и подкожная клетчатка, но также и мышцы, и даже кости.
Как лечат трофические язвы?
Любая трофическая язва также нуждается в местной терапии. К сожалению, в силу различных обстоятельств, лечение часто проводится не в стационарных условиях. Подавляющему большинству больных, как правило, назначается консервативная терапия, лечение проводится с использованием препаратов, которые не учитывают все особенности заболевания, стадию раневого процесса и видовой состав микрофлоры.
Антисептики для лечения трофических язв
Изучение чувствительности этих микроорганизмов к различным антимикробным препаратам нередко показывает, что эти штаммы устойчивы даже к современным антибиотикам широкого спектра действия. Исключение составляет небольшая группа современных антисептиков (раствор йодопирона, раствор диоксидина, раствор мирамистина). Высокую активность также сохраняют препараты, содержащие серебро (нитрат серебра, повязки с чистым или ионизированным серебром, крем с сульфатазолом серебра и др.).
Чем опасны антибиотики при лечении трофических язв?
В тоже время, необоснованное применение антибиотиков, нередко приводит к сенсибилизации организма, развитию тяжелых аллергических реакций, вплоть до смертельного исхода. До 80 процентов пациентов с трофическими язвами имеют дерматологические осложнения по типу контактного или аллергического дерматита, экземы.
Использование системных антибиотиков без регулярных контрольных бактериологических исследований, без назначения противогрибковых препаратов на протяжении всего периода антибактериальной терапии нередко приводит к появлению в язвах устойчивых микроорганизмов, грибов, что значительно сокращает шансы на выздоровление.
Эффективный метод лечения трофических язв
Из огромного количества предлагаемых методов местного лечения трофических язв можно предложить следующий метод.
При остром воспалительном процессе поверхность язвы и окружающие ее ткани обрабатывается 1% раствором йодопирона, при этом тщательно обрабатывается даже кожа межпальцевых промежутков и ногтевые пластины, ввиду возможного наличия грибковой инфекции. В случае непереносимости препаратов йода, можно рекомендовать 0,2% раствор лавасепта, раствор пронтосана.
После этого на поверхность язвы и измененной кожи вокруг наносится тонкий слой крема Аргосульфан, в состав которого входит сульфатиазол серебра. Благодаря широкому спектру антимикробной активности препарата дополнительное назначение антибиотиков не требуется. Препарат помимо противомикробного эффекта обладает и ранозаживляющим свойством, благодаря ионам серебра, которые ускоряют эпителизацию раны. Высокая эффективность Аргосульфана была также подтверждена клиническими исследованиями.
Смена повязки проводится либо ежедневно, либо через день, в зависимости от того, насколько она промокла. Слабая растворимость серебряной соли сульфатиазола позволяет поддерживать постоянную концентрацию лекарства в тканях язвы. Гидрофильная основа крема Аргосульфан обеспечивает его болеутоляющее действие и хорошую переносимость.
Несомненно, при лечении больных с венозными трофическими язвами следует помнить про обязательное компрессионное бинтование конечностей эластичными бинтами.
Применение Аргосульфана в местном лечении трофических язв позволяет свести на нет инфекционный процесс в ране и уменьшить болевые ощущения, а ускорение эпителизации приводит к быстрому заживлению раневой поверхности.
Антибиотики при трофических язвах в таблетках на ногах
Заболеваниями вен нижних конечностей страдает чуть ли не каждый второй житель земли – просто не все об этом знают, а некоторые просто не придают должного значения отекам и тяжести в ногах. Синяя сетка вен, выделяющаяся под кожей, тоже нередко принимается за «вариант нормы».
И человек даже не подозревает, что своим халатным отношением к собственному здоровью он просто-напросто «запускает» варикоз. «Выращивает» осложнения, среди которых острый или хронический тромбоз, тромбофлебит, закупорка легочных сосудов оторвавшимися тромбами, ХВН, чреватая инвалидностью, и, конечно, трофические язвы
Трофическая язва выглядит крайне неприятно: незаживающая воспаленная рана с гноем, отмирающие ткани «в обрамлении» побагровевшей кожи. А еще трофические язвы сочатся кровянисто-лимфоидным отделяемым с примесью гноя – да и вообще имеют весьма специфический запах гниющего мяса. Надеемся, мы напугали вас ровно настолько, чтобы вы увидели необходимость более внимательно относиться к своему здоровью – и не терпели боли в ногах, а сразу записывались к врачу.
Как появляется трофическая язва: предпосылки и механизм развития
Основной фактор развития незаживающей язвы – серьезное нарушение питания тканей. Как вы понимаете, при варикозной болезни, характеризующейся нарушением венозного оттока, именно это и происходит.
Нефункционирующие венозные клапаны провоцируют обратный ток крови (рефлюкс). То есть, кровь уже не циркулирует сверху вниз, как при нормальном состоянии. Эти особенности гемодинамики одновременно являются и следствием, и причиной варикоза.
Из-за того, что в тканях нижних конечностей застаивается кровь, ухудшается питание тканей. Патология венозной системы прогрессирует, но язва развивается не сразу. Сначала кожа голени (чаще всего варикозные язвы возникают в нижней трети голени) становится уплотненной, приобретает характерный глянцевый блеск. Пациенты жалуются на усиление отеков в области икроножной мышцы, на тяжесть и чувство распирания.
Пораженная область начинает зудеть, на поверхности кожи выступают мелкие капли лимфоидной жидкости (это происходит по причине развития местного лимфостаза).
Затем пациент отмечает усиление гиперпигментации кожных покровов. Спустя время в зоне поражения развивается «предвестник будущей язвы» — белесый участок атрофированной ткани. Стоит человеку пусть даже незначительно повредить область атрофии (например, задеть тканью брюк), как в этом месте возникает язва.
Сначала язва выглядит, как поверхностная рана с коркой, но, по мере прогрессирования патологического процесса, она углубляется внутрь мягких тканей голени. Кроме того, расширяется ее площадь.
Обычно на этом этапе человек пытается самостоятельно заживить язву привычными для этого способами (например, регенерирующими мазями) – но его ждет неудача. Раневая поверхность инфицируется, начинает гноиться и изъявляться.
Содержимое отделяемой биологической жидкости зависит от наличия и количества присоединившихся бактерий. Как правило, сначала рана сочится кровяно-лимфоидным отделяемым, затем сукровица становится более мутной, и, наконец, приобретает характерный гниющий запах.
В ряде случаев (например, при ослабленном иммунитете пациента) возможно присоединение не только бактериальной, но и грибковой инфекции. Этот факт еще больше усугубляет состояние человека и несколько ухудшает прогноз.
Почему вам не удастся заживить трофическую язву самостоятельно
Причина того, что язва долго не заживает, такая же, как и причина ее изначального возникновения: недостаточное питание тканей. В зоне поражения резко снижена способность к регенерации тканей – что и приводит не только к распространению патологии, но и к опасным для жизни осложнениям. Именно поэтому так важно вовремя обратиться к врачу.
Тем более, что лечение самой трофической язвы будет безуспешным, пока вы не устраните основную причину ее возникновения. А, как показывает медицинская практика, от варикоза и, тем более, его осложнений в домашних условиях еще не излечивался никто.
Почему попытки самолечения трофической язвы опасны для жизни
Во-первых, потому, что таким образом вы не только будете оттягивать своевременный визит к врачу – а рана не только не уменьшится, но и разрастется вглубь тканей. А распространиться гнойно-некротический процесс может вплоть до костной ткани (в этом случае трофика может стать причиной развития остеомиелита).
Кроме того, отсутствие адекватной медицинской помощи при трофической язве чревато такими осложнениями, как:
Зачастую небольшие трофические язвы на поверхности голени сливаются между собой в одно раневое пространство. У больного может развиться паховый лимфаденит, гнойный тромбофлебит или рожистое воспаление мягких тканей.
Диагностика трофической язвы и патологий, ставших первопричиной ее развития
Если у человека имеются выраженные проявления сосудистых патологий (например, расширенные извилистые вены, напоминающие гроздья винограда), то имеет смысл говорить не просто о сосудистой причине развития трофики, а о запущенной стадии варикозной болезни.
Нередко пациенты с трофическими язвами попадают в больницу после перенесенного тромбофлебита.
Кстати, иногда человек даже не догадывается о том, что перенес тромбоз – потому что патология протекала без ярко выраженных признаков. Однако при повышенной свертываемости крови, эпизодах хирургических вмешательств или длительной обездвиженности пациента имеет смысл говорить о высокой вероятности перенесенного тромбоза.
Чтобы оценить состояние венозной системы нижних конечностей, врачи Центра АНТИРЕФЛЮКС используют высокоточные инновационные технологии: «золотой стандарт» диагностики болезней вен – ультразвуковое ангиосканирование, а также спиральную компьютерную томографию, предоставляющую изображение в трехмерной реализации. Данный исследовательский метод позволяет выявить даже скрытые сосудистые патологии.
Способы лечения трофической язвы
Лечение гнойно-некротической трофической раны должно быть комплексным – и включать в себя как обработку самой раневой поверхности, так и устранение первопричины развития трофики (иначе процесс регенерации поврежденных тканей так и не «запустится»).
Кроме того, в случае присоединения к ране бактериальной или (что случается реже) грибковой инфекции, хирург должен проводить лечение антибиотиками – как местного, так и системного действия.
Обычно в первую очередь пациенту назначается интенсивная консервативная терапия, дабы подлечить очаг поражения и нормализовать общее состояние больного – и только потом выполняются хирургические манипуляции на нефункционирующих венах.
Наличие трофических язв в острой стадии делает невозможным проведение каких-либо оперативных вмешательств – поэтому на период лечения самой раны пациенту выписываются консервативные медикаменты (например, флеботоники – чтобы минимизировать проявления варикозной болезни или ее осложнений).
Что касается лечения трофической язвы, то сначала хирург проводит очищение раневой поверхности антисептиками, затем использует антибиотики с учетом чувствительности микрофлоры конкретного пациента, и только после ликвидации острого воспалительного процесса назначает регенерирующие наружные средства – чтобы рана затянулась как можно быстрее.
Еще раз обращаем ваше внимание, что самолечение трофической язвы опасно для жизни! Каждый случай заболевания индивидуален – а врач назначает терапию только после проведения инструментальной диагностики, и с учетом сопутствующих патологий пациента.
Позаботьтесь о своем здоровье вовремя – ведь вы нужны своим близким!
Трофическая язва голени, стопы
Трофическая язва не является самостоятельным заболеванием. Она возникает как осложнение при таких заболеваниях, как хроническая артериальная недостаточность (атеросклероз, облитерирующий тромбангиит, неспецифический аортоартериит), сахарный диабет, хроническая венозная недостаточность (варикозная болезнь, посттромбофлебитическая болезнь), периферические полиневропатии конечностей и др. Язвы могут располагаться в различных частях тела. Например, трофические язвы при сахарном диабете развиваются преимущественно на коже стоп. Трофические язвы голени в большинстве случаев возникает на фоне хронической венозной недостаточности.
Причины трофической язвы
Нарушение кровоснабжения участка кожи ведет к развитию расстройств микроциркуляции, недостатку кислорода и питательных веществе и грубым метаболическим нарушениям в тканях. Пораженный участок кожи некротизируется, становится чувствительным к любым травмирующим агентам и присоединению инфекции.
Симптомы трофической язвы
Вначале кожа передне-внутренней поверхности нижней трети голени истончается, становится сухой, напряженной, зеркально-блестящей. На ней появляются характерные пигментные пятна, затем, возникает небольшая язва, которая постепенно увеличивается. Края ее уплотняются, дно покрывается грязным налетом, кровоточит. В дальнейшем любая, даже минимальная травма приводит к расширению язвенного дефекта и присоединению инфекции. Главной жалобой является боль. Наличие дефекта кожных покровов мешает больному правильно подобрать обувь и одежду, соблюдать личную гигиену.
Диагностика трофической язвы
При обнаружении трофической язвы основной задачей врача является установить причину заболевания. Для этого проводят ультразвуковую доплерографию сосудов нижних конечностей, рентгеноконтрастную флебографию, чрезкожное измерение уровня кислорода и другие исследования кровотока нижних конечностей.
Лечение трофической язвы
Для венозной трофической язвы характерно длительное рецидивирующее течение. В отсутствие адекватной терапии основного заболевания и при сохранении венозного застоя в тканях голени язва возникает вновь и вновь. Поэтому оптимальная тактика лечения включает закрытие трофической язвы с помощью консервативных мероприятий с последующим выполнением хирургического вмешательства на венозной системе. В зависимости от состояния больного лечение может проводиться в стационаре, на дому или в амбулаторных условиях. Местное лечение включает ежедневный туалет язвенной поверхности с помощью салфеток или губок с антисептическими растворами, наложение повязки с заживляющей мазью и ношение эластического бандажа (повязка из эластического бинта). При заживлении язвы следует надежно защищать рубец от возможной травматизации.
Трофическая язва голени, стопы: применяемые препараты безрецептурного отпуска
| Торговое наименование препарата | Форма выпуска | Владелец рег. удостоверения |
|---|---|---|
| АКТОВЕГИН для наружного применения | гель д/наружн. прим. | SANOCHEMIA PHARMAZEUTICA, AG (Австрия) |
| АКТОВЕГИН для наружного применения | крем д/наружного прим.; мазь д/наружного применения | NYCOMED AUSTRIA, GmbH (Австрия) |
| АРГОСУЛЬФАН | крем | ВАЛЕАНТ, ООО (Россия) |
| БАНЕОЦИН ® мазь | мазь д/наружного применения | SANDOZ, GmbH (Австрия) |
| БАНЕОЦИН ® | порошок д/наружного применения | SANDOZ, GmbH (Австрия) |
| БЕПАНТЕН ПЛЮС | крем д/наружного прим. | BAYER CONSUMER CARE, AG (Швейцария) |
| БЕПАНТЕН ® крем | крем | BAYER CONSUMER CARE, AG (Швейцария) |
| БЕПАНТЕН ® мазь | мазь | BAYER CONSUMER CARE, AG (Швейцария) |
| БЕПАНТЕН ® ПЛЮС для наружного применения | спрей | BAYER CONSUMER CARE, AG (Швейцария) |
| ВЕНОРЕЛАКС | капсулы | ДИАЛЕК, НПУП (Республика Беларусь) |
| ВУЛНУЗАН | мазь | SOPHARMA, PLC (Болгария) |
| ГЕНТАМИЦИН | гидрогелевые пластины; мазь д/наружного применения | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| ГЕНТАМИЦИНА СУЛЬФАТ | р-р (капли глазные); раствор д/в/в и в/м введения | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| ГЕПАРИН | мазь д/наружного применения | БЕЛМЕДПРЕПАРАТЫ, РУП (Республика Беларусь) |
| ГЕПАРИН ПЛЮС | мазь д/наружного применения | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ГЕПАРИНОВАЯ МАЗЬ | мазь д/наружного применения | НИЖФАРМ, АО (Россия) |
| ГЕПАТРОМБИН | гель д/наружн. прим.; мазь д/наружного применения | Hemofarm Koncern, A.D. (Сербия и Черногория) |
| ГЕПАТРОМБИН | мазь д/наружного применения | Hemofarm, D.D. (Сербия и Черногория) |
| ДЕКСПАНТЕН ® ПЛЮС для наружного применения | крем д/наружного прим. | ФАРМТЕХНОЛОГИЯ, ООО (Республика Беларусь) |
| ДЕПАНТОЛ ® для наружного применения | крем д/наружного прим. | НИЖФАРМ, АО (Россия) |
| ДЕРИНАТ ® | раствор д/местного и наружного применения | ТЕХНОМЕДСЕРВИС ФП, ЗАО (Россия) |
| ДЕТРАЛЕКС | таб., покр. пленочной оболочкой | Les Laboratoires SERVIER, (Франция) |
| ЗАЩИТНИК для наружного применения | крем д/наружного прим. | КИЕВМЕДПРЕПАРАТ, ПАО (Украина) |
| ЗОКСИТИН | мазь д/наружного применения | FARMAPRIM, SRL (Республика Молдова) |
| ЙОД | раствор спиртовой д/наружного применения | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ЙОДИНОЛ | раствор д/наружного применения | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ЙОДОТИРИН | таб. | ФАРМТЕХНОЛОГИЯ, ООО (Республика Беларусь) |
| КСАНТИНОЛА НИКОТИНАТ | таб. | ГАЛИЧФАРМ, АО (Украина) |
| КУРИОЗИН ® раствор для наружного применения | раствор д/наружного применения | GEDEON RICHTER, Plc. (Венгрия) |
| ЛИОТОН 1000 ГЕЛЬ | гель | A.MENARINI INDUSTRIE FARMACEUTICHE RIUNITE s.r.l. (MENARINI GROUP), (Италия) |
| ЛЮГОЛЬ | спрей для слизистой рта | VALENTIS, UAB (Литва) |
| МАЛЫШ | порошок д/наружного применения | АКЦИОНЕРНОЕ КУРГАНСКОЕ ОБЩЕСТВО МЕДИЦИНСКИХ ПРЕПАРАТОВ И ИЗДЕЛИЙ СИНТЕЗ, ОАО (Россия) |
| МЕТРОНИДАЗОЛ | супп. вагинальные | FARMAPRIM, SRL (Республика Молдова) |
| НИКОТИНОВАЯ КИСЛОТА | таб. | ТЕХНОЛОГ, ЧАО (Украина) |
| ПАНТЕНОЛ СПРЕЙ | аэрозоль д/наружн. прим. | ВАЛЕАНТ, ООО (Россия) |
| ПИОЛИЗИН | мазь д/наружного применения | SERUM-WERK BERNBURG, AG (Германия) |
| ПЛАНТАГЛЮЦИД-ЗДОРОВЬЕ | гранулы д/пригот.сусп. д/приема внутрь | ФАРМАЦЕВТИЧЕСКАЯ КОМПАНИЯ ЗДОРОВЬЕ, ООО (Украина) |
| ПОВИДОН-ЙОД | мазь д/наружного применения | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ПОДОРОЖНИКА БОЛЬШОГО ЛИСТЬЯ | сырье растительное | ПАДИС`C, ООО (Республика Беларусь) |
| ПОДОРОЖНИКА БОЛЬШОГО ЛИСТЬЯ | сырье растительное | КАЛИНА, ООО (Республика Беларусь) |
| ПОДОРОЖНИКА БОЛЬШОГО ЛИСТЬЯ | сырье растительное | БИОТЕСТ, НПК ООО (Республика Беларусь) |
| ПОДОРОЖНИКА БОЛЬШОГО СОК | ВИФИТЕХ, ЗАО (Россия) | |
| ПРОПОЛИСА НАСТОЙКА | настойка | Борисовский завод медицинских препаратов, ОАО (Республика Беларусь) |
| ПРОПОСОЛ | аэрозоль д/местн. прим. | БЕЛАЛЕК, ООО (Республика Беларусь) |
| ПРОПОСОЛ-АВ | спрей д/местного применения | АЛТАЙВИТАМИНЫ, ЗАО (Россия) |
| ПРОПОСОЛ-Н | спрей для слизистой рта | МИКРОФАРМ, ООО (Украина) |
| РОТАТИТ | экстракт жидкий | ФЕРЕЙН, СОАО (Республика Беларусь) |
| СИЛЬВЕДЕРМA | крем д/наружного прим. | INTELI GENERICS NORD, UAB (Литва) |
| СИНТОМИЦИН-ФТ | ФАРМТЕХНОЛОГИЯ, ООО (Республика Беларусь) | |
| СОЛКОСЕРИЛ | гель д/наружн. прим.; мазь д/наружного применения | MEDA PHARMACEUTICALS SWITZERLAND, GmbH (Швейцария) |
| ТРОКСЕВАЗИН | гель д/наружн. прим. | Balkanpharma-Troyan, AD (Болгария) |
| ТРОКСЕВАЗИН | капсулы | Balkanpharma-Razgrad, AD (Болгария) |
| ТРОКСЕГЕЛЬ | гель д/наружн. прим. | КИЕВМЕДПРЕПАРАТ, ПАО (Украина) |
| ТРОКСЕРУТИН-ДАРНИЦА | гель | ДАРНИЦА ФАРМАЦЕВТИЧЕСКАЯ ФИРМА, ЧАО (Украина) |
| ТРОКСЕРУТИН-МИК | капсулы | МИНСКИНТЕРКАПС, УП (Республика Беларусь) |
| ТРОКСИМЕТАЦИН | гель д/наружн. прим. | VETPROM, AD (Болгария) |
| ТРОКСОВАЗОЛ | гель д/наружн. прим. | ФАРМТЕХНОЛОГИЯ, ООО (Республика Беларусь) |
| ХЛОРОФИЛЛИПТ | раствор масляный; раствор спиртовой | ГАЛИЧФАРМ, ПАО (Украина) |
| ХЛОРОФИЛЛИПТ | раствор спиртовой; спрей | ОПЫТНЫЙ ЗАВОД ГНЦЛС, ООО (Украина) |
| ЭВКАЛИПТА ПРУТОВИДНОГО ЛИСТЬЯ | сырье растительное | ЛЕКТРАВЫ, ЧАО (Украина) |
| ЭСКУВИТ | таб., покр. оболочкой | КИЕВМЕДПРЕПАРАТ, ПАО (Украина) |
| ЭСКУЗАН 20 | таб., покр. пленочной оболочкой | JENAPHARM, GmbH & Co.KG (Германия) |
Информация о препаратах, отпускаемых по рецепту, размещенная на сайте, предназначена только для специалистов. Информация, содержащаяся на сайте, не должна использоваться пациентами для принятия самостоятельного решения о применении представленных лекарственных препаратов и не может служить заменой очной консультации врача.
Трофические язвы нижних конечностей
Трофические язвы – дефекты кожи или слизистой оболочки, возникающие после отторжения некротизированной ткани, отличающиеся малой тенденцией к заживлению и склонностью к рецидивированию. Они развиваются в результате расстройств крово-, лимфообращения или иннервации, приводящих к нарушению питания тканей.
Содержание статьи:
Иногда человек приходит к врачу с жалобами на дефекты кожи в области стопы, лодыжки или голени, которые не заживают неделями. Пациент рассказывает, что перепробовал все возможные варианты лечения, но ничего не помогло, дефект не уменьшился, а стал еще больше и глубже.
Зачастую так себя проявляет трофическая язва. Её возникновение ожидаемо у лиц пожилого возраста или людей, страдающих диабетом, варикозной болезнью, поражением периферических артерий или некоторыми другими заболеваниями.
Для устранения трофической язвы нужна помощь специалиста, который не только правильно обработает рану, но и подберет комплексное лечение для нормализации кровообращения в пораженной области.
Что такое трофическая язва
Не всегда традиционное медицинское описание трофической язвы понятно простому человеку. Специалисты дают определение этой патологии как «тяжело заживающий дефект тканей, преимущественно в области нижних конечностей».
Если говорить проще – на коже в области стопы, лодыжки или голени образуется достаточно глубокая открытая рана, которая не заживает неделями.
Традиционная обработка антисептиками или мазями практически не дает эффекта, к тому же, в рану может попасть инфекция, что усугубит ситуацию.
Патогенез (механизм зарождения и развития болезни)
Чаще всего трофические язвы возникают при нарушении кровообращения в артериях и венах нижних конечностей или затруднении оттока лимфы по капиллярам.
Также трофическая язва может возникнуть из-за варикозной болезни. В варикозно расширенных венах замедляется течение крови, повышается давление, ткани получают меньше питания и накапливаются продукты обмена.
Из-за застоя крови стенки вен могут отекать, образуются тромбы. Это ухудшает ситуацию. Особенно сильно страдает кровообращение в мелких капиллярах кожи и подкожной клетчатке, нарушаются процессы обновления и регенерации кожи. В такой ситуации любой мелкий дефект приводит к тому, что рана не может нормально заживать.
Трофические язвы могут возникать при поражениях артерий или лимфатических капилляров.
Если артерии сужаются или забиваются атеросклеротическими бляшками, то нарушается циркуляция крови в ногах, а ткани не могут полноценно восстанавливаться. В результате малейшая рана на коже долго не заживает, становится все больше и глубже. Поврежденные клетки и выделяющаяся из ранки сукровица – это питательная среда для бактерий, которые усиливают воспаление, провоцируют нагноение и осложнения.
Трофическая язва заживает очень плохо, без полноценной обработки и активного лечения возможно распространение инфекции, вплоть до гангрены и сепсиса. А при пониженной чувствительности (например, из-за сахарного диабета) человек долгое время может не замечать раны, что приведет к нагноению и образованию язвы.
Виды и классификация трофических язв
В классификации по МКБ-10 трофической язве присвоен отдельный код – L98.4. Однако если описываются язвы, возникающие при варикозной болезни, то они кодируются как I83.0, I83.2. В зависимости от конкретной причины образования трофической язвы могут использоваться другие коды.
Трофическая язва: стадии развития заболевания
Классификация трофической язвы по МКБ-10 зависит от причины её возникновения, стадии развития, степени тяжести и сопутствующих осложнений.
По причине развития трофические язвы классифицируются на:
По глубине поражения тканей выделяют 3 степени тяжести трофических язв:
Неосложненные трофические язвы согласно классификации (по В. Я. Васюткову, 1993) делят на клинические стадии:
Локализация трофических язв
Чаще всего трофические язвы возникают на ногах (голень, лодыжка или стопа). Поражение может быть единичным (одна язва на одной ноге) или множественным (2 язвы, расположенные на обеих ногах, и более). Язвы могут быть симметричными, располагаться на одних и тех же участках обеих ног или в разных местах.
Диабетические трофические язвы чаще всего поражают большой палец ноги с подошвенной стороны, верхнюю часть фаланг, пяточную область и подошвенную часть.
Локализация трофических язв на нижних конечностях
Причины возникновения трофических язв
Самые опасные трофические язвы формируются при венозной недостаточности, образовании тромбов в глубоких венах ног. На их долю приходится до 70 % всех случаев.
Достаточно часто бывает диабетическая трофическая язва, особенно при повреждении не только сосудов, но и нервов. Реже язвы возникают при поражении артерий или лимфатических сосудов.
Венозные трофические язвы – это осложнение варикозной болезни, тромбофлебита глубоких вен или посттромботической болезни. Такие язвы образуются из-за серьезных нарушений кровообращения, тромбов и воспаления, отека тканей.
При облитерирующих заболеваниях артериальных сосудов язвы возникают из-за нарушения притока крови в ткани. Это происходит при сужении сосудов, потере эластичности или при наличии крупных атеросклеротических бляшек.
Трофические язвы при сахарном диабете развиваются из-за резкого и длительного повышения глюкозы крови. Высокий сахар крови повреждает мелкие сосуды и нервные волокна, чувствительность стопы нарушается, пациент не замечает мелких ран, которые долго не заживают и переходят в язвы.
Трофические язвы возникают при сужении или полной закупорке лимфатических капилляров. Причинами могут быть системные болезни, повреждающие сосудистую стенку (васкулит, коллагенозы), патологии свертывания, тромбозы или геморрагические диатезы.
Незаживающие трофические язвы возможны при экземе, некоторых формах дерматитов (на фоне нарушения функционирования иммунной системы) и инфицированных ранах, которые неправильно лечили (например, не удалили все пораженные ткани при хирургической обработке).
Образование трофической язвы возможно при обширных ожогах или отморожениях, воздействии электротока или радиации.
Длительно незаживающие язвы – это симптом отдельных хронических инфекционных заболеваний (лепра, риккетсиозы, лейшманиоз, сифилис), онкологических поражений, токсического воздействия лекарств или химикатов.
Факторы, увеличивающие риск возникновения трофической язвы
Не у всех пациентов с перечисленными выше заболеваниями развиваются трофические язвы. Помимо основных причин выделяют факторы риска, при которых язвы возникают чаще или заживают хуже:
При наличии этих факторов зачастую нарушается кровообращение в ногах и повреждаются ткани.
Трофические язвы чаще бывают у пожилых людей. Это связано с:
Важный фактор, увеличивающий риск возникновения трофической язвы, – мелкие травмы, особенно при сахарном диабете или перемежающейся хромоте.
Помимо этого, пренебрежение правилами личной гигиены, гнойничковые инфекции кожи, грибковые поражения ногтей и кожи на стопе, ношение неудобной обуви и образование мозолей – все это дополнительные факторы образования трофической язвы.
Симптомы начала возникновения язвенной болезни
Чтобы вовремя распознать опасное состояние и обратиться к специалисту, важно знать, как зарождаются трофические язвы.
Изначально возникает очаг усиленной пигментации, ткани темнеют из-за накопления гемосидерина – продукта распада гемоглобина. Спустя некоторое время по центру темного участка образуется уплотнение кожи и подлежащих тканей, кожа бледнеет и лоснится (белая кожная атрофия или предъязвенная стадия).
Постепенно кожа атрофируется, клетки гибнут, через стенки сосудов просачивается плазма, которая пропитывает ткани, образуя отек. Появляется жжение и зуд, ткани воспаляются.
При почесывании поврежденной кожи образуются царапины, а затем язва, края которой постепенно расширяются, а дно углубляется.
Размер трофической язвы – от 1-2 рублевой монеты до 10-20 см в диаметре, с неровными краями. На поверхности раны проступает сукровица или кровь. Если в рану попадает микробная инфекция, то появляется гной, грязно-серые или зеленоватые налеты, рана начинает источать неприятный запах. Края раны воспалены, ткани вокруг – припухшие. Любое прикосновение вызывает боль.
При заживлении в центре раны образуются ярко-красные бугорки, нервности – грануляционная ткань. Края язвы стягиваются, размер уменьшается. Болезненность снижается, поверхность раны подсыхает. При правильном лечении язва полностью затягивается, но в последующем, если не восстановлено кровообращение, она может появиться вновь на этом же месте или в другой области.
Способы диагностики заболевания
При появлении язвы нужно обратиться хирургу или флебологу. Врач проводит осмотр, назначает анализы и обследования, чтобы определить причину развития трофических язв. Набор исследований определяется индивидуально с учетом основной причины дефекта, возраста пациента, количества язв, их локализации и сопутствующих болезней.
Проводится ультразвуковое исследование венозного кровотока в нижних конечностях (УЗДГ). Ультразвуковая допплерография позволяет получить информацию о состоянии клапанного аппарата поверхностной, а также глубокой венозной системы, картировать перфорантные вены и соотнести их расположение с локализацией трофической язвы.
Если подозреваются проблемы артерий, назначают артериографию или мультиспиральную томографию, МРТ с контрастом для определения конкретного места повреждения сосуда.
Методы лечения трофических язв
Лечение трофических язв – это воздействие на причину язвы, восстановление кровообращения (или циркуляция лимфы) в пораженных тканях и устранение последствий. Если кровоток не восстановлен язва будет заживать крайне медленно, возможны рецидивы.
Врачи используют консервативный подход с применением различных медикаментов или хирургические вмешательства – обработку язвенных дефектов или иссечение язв.
Консервативное лечение
Если у пациента нет показаний к экстренному хирургическому вмешательству, врач назначает консервативное лечение. Основу консервативной терапии трофических расстройств венозной этиологии составляет компрессионная терапия, для которой используются эластичные бинты и компрессионный трикотаж. Дополнением к компрессионной терапии служит широкий арсенал лекарственных препаратов.
Медикаментозное лечение состоит из местной терапии (обработки раны) и применения препаратов, стимулирующих заживление, подавляющих воспаление и предотвращающих инфицирование. Кроме того, проводится и системное лечение – прием внутрь или инъекции препаратов противовоспалительного, венотонизирующего, трофического действия, применение антибиотиков.
При покраснении раны, выраженном воспалении, повышении температуры, гнойных выделениях применяются антибиотики.
Местное использование антибиотиков малоэффективно, поэтому применяются таблетки или инъекции. Их подбирают по наиболее вероятному возбудителю. После получения результатов посева препарат заменяют на более действенный. Длительность терапии от 2-3 недель до 2 месяцев. В некоторых случаях антимикробные препараты могут сочетаться с противогрибковой терапией.
При сильном воспалении и боли в области раны применяются нестероидные противовоспалительные средства, рекомендованы обезболивающие таблетки.
Для улучшения микроциркуляции и нормализации обменных процессов применяют Актовегин, Пентоксифиллин, антиоксиданты и средства, нормализующие реологические свойства крови (антиагреганты). Лечение дополняется десенсибилизирующими средствами. Они помогают устранить зуд и жжение в области раны, уменьшают отечность.
Если трофические язвы формируются на фоне варикозной болезни, то показаны венотоники (например, Флебодиа 600, Троксевазин, Детралекс) и препараты, нормализующие кровообращение. Эти средства обычно комбинируют с антиагрегантами, препятствующими свертыванию крови.
Для лечения трофических язвы необходима и местная терапия (обработка пораженной области).
Область язвы обрабатывают антисептическими растворами – перекисью водорода, хлоргексидином, мирамистином. Применяются гели или мази для заживления, накладывается повязка, стерильные салфетки с ионами серебра, мази для заживления. По мере того как рана затягивается, переходят на специальные пластыри для заживления трофических язв. Любые повязки должны быть не тугими, чтобы обеспечивался доступ кислорода, ускорялось заживление тканей.
Оперативное лечение
Если поражение обширное, размеры язвы превышают 50-70 мм, имеет некроз тканей или гной, то показано оперативное вмешательство. Основными целями хирургического лечения являются прекращение венозного ретроградного кровотока, очищение язвы от фибрина и некротических тканей, замещение при необходимости имеющегося кожного дефекта за счет трансплантации кожи.
При неотложных состояниях проводится иссечение краев язвы, удаление всех некротизированных тканей для предотвращения осложнений. Рана обрабатывается антисептиками и закрывается повязками. Проводится операция по восстановлению кровообращения в пораженном сосуде.
Если дефекты обширные, выполняется пересадка кожи с области бедра или зоны бикини. Ею закрывается область обширной язвы. Может выполняться декомпрессионная фасциотомия, устраняющая расстройства кровообращения в области голени и стопы, уменьшающая отеки.
При осложнениях трофических язв на стопе может быть показана ампутация пальцев или части стопы.
Физиотерапия
Для эффективного лечения трофических язв венозной этиологии используются физиотерапевтические методы лечения, направленные на активизацию регенеративных и репаративных процессов в зоне язвенного дефекта. Среди них:
Выбор того или иного метода лечения зависит от поставленной задачи на этапе реабилитации и стадии раневого процесса.
Народные средства
По рекомендации врача возможно лечение трофических язв в домашних условиях.
Врач подробно расскажет, как очистить трофическую язву от гноя, подберет мазь, которая подойдет для ускорения заживления и уменьшения боли, воспаления. Могут быть использованы примочки с отварами лекарственных трав, компрессы или обработка области дефекта.
Лечение трофических язв в клинике доктора Груздева:
При прогрессировании варикоза из-за венозной недостаточности на ногах могут образоваться незаживающие открытые раны – трофические язвы.
Если у вас варикоз, то это еще не значит, что придется делать операцию! Новые медицинские технологии позволяют избавиться от этого недуга без хирургического вмешательства.
Безоперационное лечение хронической венозной недостаточности и варикозного расширения вен с помощью биоклея VenaSeal.
Заболевания сосудов в наше время занимают одну из лидирующих строчек в общем списке болезней.
Лазер – сфокусированный луч света, который воздействует на ткани, снимая воспаление, устраняя застойные процессы в тканях.
Длительность лечения трофической язвы и когда ожидать улучшения
Все этапы лечения контролирует врач. Часть процедур проводят в стационаре или хирургическом кабинете, определенные манипуляции пациент ежедневно выполняет дома. Длительность терапии зависит от того, как заживает дефект, от стадии болезни, вида препаратов, которые применяются, тяжести общего состояния.
Антибиотики могут назначаться на срок от 2 недель до 2 месяцев, венотонические препараты применяют курсами от 2 до 6 месяцев, дезагреганты, например, Аспирин-кардио, может быть рекомендован для постоянного приема.
Первые признаки улучшения, процессы регенерации начинаются через 2-3 недели с начала лечения. Для полного заживления язвы требуется до 3-6 месяцев и более.
Лечение трофической язвы: фото «до» и «после»
Возможные последствия и осложнения трофических язв
Из-за разных причин образования трофических язв, тяжести и глубины дефектов, присоединения микробной инфекции (реже – грибковой), спектр осложнений обширный.
Самое частое тяжелое осложнение – гнойное воспаление с расплавлением окружающих тканей и увеличением размеров язвы. Для него типично появление гнойных выделений, неприятного запаха, усиления воспаления вокруг краев раны, появление постоянной или пульсирующей боли. Если не проводить адекватного лечения, возможна флегмона или сепсис.
При сахарном диабете может возникнуть гангрена. Чаще это сухая форма, с атрофией тканей и почернением конечности. Возможно образование и влажной гангрены, стремительно распространяющейся вверх, с выраженной интоксикацией и реальной угрозой для жизни.
При варикозной болезни часто возникает тромбофлебит – тромбирование пораженных вен и воспалительный процесс в их стенках.
Редкие осложнения трофических язв:
Профилактика трофических язв
Для предупреждения трофических язв необходимо своевременное лечение заболеваний, провоцирующих нарушения кровообращения в конечностях.
Важен здоровый образ жизни, контроль веса за счет рациональной диеты с потреблением достаточного количества клетчатки, свежих овощей и фруктов.
При начальных проявлениях венозной или артериальной недостаточности необходим рациональный режим труда и отдыха, подбор удобной обуви, чтобы она не натирала ноги и не сдавливала пальцы на стопе, защитная одежда для предотвращения мелких травм.
Людям, длительное время проводящим на ногах и имеющим наследственную предрасположенность к варикозной болезни, рекомендован специальный компрессионный трикотаж с индивидуально подобранным уровнем давления.
Отзывы пациентов нашей клиники
Спасибо всему коллективу клиники Груздева и отдельно Сулейманову А.А. за чуткое внимание и профессионализм. Благодаря Азизу Алишеровичу удалось вылечить тяжелый случай трофической язвы на ноге.
В отделение флебологии клиники Груздева я поступила с диагнозом трофическая язва. Язва была залечена. В связи с чем, особая благодарность этому молодому и замечательному врачу и пожелания успехов в его благодарном деле. Одновременно хочу отблагодарить медсестер за их гуманную деятельность.
Хочу отметить положительную направленность в деятельности Клиники:
Желаю Клинике Груздева успехов в их благодарном деле.
У моей бабушки в течение нескольких лет на правой ноге не заживала трофическая язва. Нога сильно болела, приходилось каждый день делать перевязки. Обращались в поликлинику, в разные клиники, но язва не заживала, а только увеличивалась. Услышала по радио про вашу клинику и решили обратиться, хотя мало во что уже верили. Бабушке было рекомендовано пройти курс лечения. Стали ездить в клинику через день на капельницы, озонотерапию, внутривенное лазерное облучение крови. За 20 дней на удивление язва очистилась, прошли боли, ушел неприятный запах, но до заживления было еще далеко и нам было рекомендовано выполнить пластику язвы и мы согласились. В итоге язва зажила и бабушка была очень счастлива. Приятно удивило отношение персонала! Внимательные врачи, отзывчивые медсестры. Спасибо Всем большое от меня и от бабушки!
Часто задаваемые вопросы
Какой врач лечит трофические язвы? К кому обращаться?
Неосложненные случаи трофических язв лечит флеболог. Если возникают серьезные осложнения, нагноение, размеры дефекта обширны, к лечению подключают хирургов.
Заразна ли трофическая язва?
Нет. Трофические язвы вызваны длительным нарушением кровотока в области пораженной области, дефицитом кислорода и питания в коже и подлежащих тканях.
Можно ли трофические язвы мазать зеленкой?
Раствор бриллиантового зеленого относится к местным антисептикам. Он применятся для обработки кожи вокруг раны с целью предотвращения инфицирования. Допустимо его применение только на коже вокруг раны, но ни в коем случае не в зоне пораженных тканей. При трофических язвах применение зеленки неэффективно.
Можно ли трофические язвы обрабатывать перекисью водорода?
Раствор перекиси водорода применятся для местной обработки раны, очищения ее от погибших клеток и патогенных микробов. Эта манипуляция проводится дважды в день перед наложением повязки. Можно заменить перекись водорода на 0,05% раствор хлоргексидина.
Можно ли трофические язвы засыпать стрептоцидом?
Хотя в интернете существует много рецептов лечения трофической язвы при помощи порошка стрептоцида, но врачи не считают данный метод лечения эффективным. Более того, за счет попадания в рану инородных частиц возможно дополнительное раздражение и усиление воспаления.
Можно ли трофические язвы промывать хлоргексидином?
Раствор хлоргексидина 0,05% применятся для местной обработки раны, очищения ее от погибших клеток и патогенных микробов. Эта манипуляция проводится дважды в день перед наложением повязки. Можно заменить перекисью водорода.
Можно ли трофические язвы мазать инсулином?
Никаких данных о том, что подобный метод лечения эффективен, в научной литературе нет. Более того, применение любого вещества в области открытой раны без рекомендации врача может привести к ухудшению, усилению воспаления и нагноения.
Можно ли трофические язвы мочить водой?
Существует миф, что нельзя мочить трофическую язву до полного ее заживления. Однако полноценная гигиена тела крайне важна для скорейшего выздоровления. Важно отказаться от купания в естественных водоемах, где вода может быть грязной, с высоким количеством патогенных бактерий. Обычная водопроводная вода не опасна. При приеме душа стоит обмыть кожу вокруг раны с мылом, стараясь не попадать на область самой язвы. После купания нужно обработать область язвы антисептиками и наложить повязку, либо следовать рекомендациям, которые выдал врач.
Можно ли трофические язвы мыть хозяйственным мылом?
Некоторые рекомендации по ведению больных с трофическими язвами описывают метод промывания ран хозяйственным мылом. Но не все пациенты хорошо переносят подобную манипуляцию. Поэтому промывание можно проводить обычной водой, а затем обрабатывать рану перекисью водорода или раствором хлоргексидина.
Можно ли трофические язвы обрабатывать марганцовкой?
Раствор марганцовокислого калия обладает дезинфицирующим, сушащим или прижигающим эффектом в зависимости от концентрации. В домашних условиях сложно приготовить нужную концентрацию раствора, и обработка более концентрированным составом может привести к ощущению сухости, стянутости, жжения. А если растворятся не все кристаллы, можно получить ожог тканей. Поэтому лучше обсудить этот способ обработки раны с врачом или использовать более безопасные антисептические составы.
Можно ли трофические язвы обрабатывать фукорцином?
Раствор фукорцин, или краска Кастеллани – это антисептический препарат, эффективный при многих воспалительных процессах кожи. Допустимо его применение при трофических язвах, но у него имеется существенный минус – он обладает ярко-розовым цветом и окрашивает кожу, может пачкать одежду.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]
Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-«мозолью» в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.
Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
Таким образом, при СДС происходит повреждение всех тканей ноги.
В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.
Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Профилактика трофических язв
От венозной недостаточности страдают 6 из 10 людей во всем мире, у 40% на фоне застойных явлений образуются трофические язвы — это 1% от общей популяции населения планеты. Казалось бы, цифры не такие огромные. Но попасть в печальную статистику и потерять способность нормально двигаться не желал бы ни один человек. Предупредить язвы можно еще на ранней стадии — от начала основного заболевания до появления осложнений нередко проходит 10-15 лет, а улучшить кровообращение проще всего на ранней стадии.
Причины и симптомы трофических язв
Застой венозной крови чаще всего вызван варикозом, но также тромбозом, тромбофлебитом, врожденными патологиями сосудов, клапанной недостаточностью, заболеваниями обмена веществ, в частности, сахарным диабетом, травмами, переломами, обморожениями, ожогами, кожными дефектами, онкологией и другими причинами. В группе риска курильщики, пожилые пациенты, люди, ведущие малоподвижный образ жизни и имеющие излишний вес, беременные, туберкулезные больные, проходящие лучевую терапию или перенесшие операцию с образованием рубца, а также люди, принимающие гормональную терапию или использующие ОК.
Сначала на коже появляется сине-серое пятно, напоминающее синяк, кожа начинает зудеть и появляется чувство тяжести, прикосновения к этому участку приносят боль. Со временем появляется ранка, которая не заживает и гноится. Если не предпринимать никаких мер, ее площадь будет увеличиваться в ширину и вглубь, что в конце концов приведет к заражению крови, гангрене и летальному исходу.
Образованию язв предшествует расширение сети мелких сосудов и варикозная болезнь. Многие люди продолжают воспринимать варикоз как исключительно эстетический дефект. Но варикозное расширение вен может свидетельствовать о серьезных неполадках вплоть до сердечно-сосудистой патологии.
Первичная профилактика трофических язв
На начальной стадии варикоз может быть незаметен визуально, на развитие болезни указывают тяжесть в ногах, ломота, ночные судороги. На данном этапе подбирается оптимальный ритм и образ жизни. Пациентам рекомендуют бросить курить, отказаться от тяжелых физических нагрузок и силовых занятий спортом, принимать меры по снижению веса, лечить хронические запоры. Многим бывает непросто враз изменить образ жизни: поменять работу или уйти из спорта. Здесь каждый самостоятельно оценивает риски для здоровья. При прогрессировании заболевания и появлении трофических язв рано или поздно придется принять решение с целью сохранить здоровье и трудоспособность.
Варианты профилактики трофических язв нижних конечностей:
Профилактика и лечение трофических язв
В период обострения важно вовремя залечить рану, но стоит понимать, что рецидив неизбежен, если не уделять внимание основному заболеванию.
Лечение и профилактика включают следующие мероприятия:
Диагностика может включать УЗИ ног, УЗДГ, ангиографию с контрастным веществом, ультразвуковое ангиосканирование. Иногда показано склерозирование (запаивание) или удаление дефектных вен.
Первичная профилактика язв — это простые и доступные мероприятия. Достаточно регулярно осматривать стопы и голени, подобрать удобную обувь, носить компрессионные чулки, не курить, правильно питаться, уделять время активности: катанию на велосипеде, ходьбе в быстром темпе, плаванию, гимнастике. Вторичная профилактика призвана не допустить рецидива после заживления раны. Обязательно нужно обследоваться на атеросклероз, варикоз, диабет, гипертонию, онкологию, тромбоз, повреждения нервных стволов, поскольку причин образования язв может быть множество.
Если на вашем теле появилась незаживающая язва, посетите врачей Чеховского сосудистого центра. Мы приглашаем на обследование жителей Москвы и Московской области, а также приезжих из других городов России. Усилия персонала центра направлены на обработку и лечение раны, а также выяснение причин патологии. Одновременно с этим, пациентам предоставляются персональные рекомендации по коррекции образа жизни и предлагаются подходящие методы лечения. В нашем арсенале – современные технологии ЭВЛО, ангиопластика, стентирование, флебэктомия и другие процедуры, с помощью которых восстанавливается кровоток нижних конечностей и снижается угроза появления язв. Не откладывайте лечение, трофические язвы далеко не безобидны, за ними всегда кроется серьезная патология, а при осложнениях высок риск инвалидизации.
Венозные трофические язвы: предупредить или лечить
Венозная трофическая язва: что это такое и как лечится?
Венозная трофическая язва — дефект кожи и более глубоких тканей, часто являющийся следствием запущенного течения варикоза и не заживающий в течение шести недель и более. Это самое тяжёлое проявление заболеваний вен.
Язвы обычно возникают чуть выше лодыжки, на внутренней стороне.
В этом месте «мостики» — короткие вены между глубокими и поверхностными венами — повреждаются чаще всего. Язва развивается постепенно: сначала кожа темнеет, приобретает коричневый цвет, в центре пятна образуется уплотнение, кожа становится блестящей, «лоснящейся». Это предъязвенное состояние, при котором любая лёгкая травма — царапина, порез или укол — может спровоцировать образование ранки. Ткани вокруг ранки отекают, кожа становится синеватой или фиолетовой, на ощупь она горячая и болезненная. Может появиться ощущение стянутости или напряжения вокруг краёв язвы.
Размеры язвы могут быть разными: от небольших до гигантских (рис. 1). Такие язвы, возникающие при варикозной болезни, долго заживают и могут возникать снова и снова, если их не лечить.
Трофические язвы ног — нередкое явление. Но важно понимать, что это не отдельная болезнь, а осложнение основной патологии. Появление язв возможно при поражении артерий или вен нижних конечностей, в том числе при сахарном диабете. Учёные определили, что в 70 % случаев трофические язвы развиваются при нарушении циркуляции крови в венах ног, а точнее, при запущенной стадии варикозной болезни [1].
Почему при варикозной болезни могут образовываться язвы
Почему, если не лечить варикоз, могут образовываться язвы? Рассмотрим, как устроена венозная система человека и какие изменения происходят при варикозе. Кровь притекает к ногам по артериям, которые делятся на мелкие веточки, чтобы питать ткани. Затем кровь, отдав кислород и накопив углекислый газ, собирается в венах и оттекает от ног по глубоким и поверхностным венам.
Глубокие вены невозможно увидеть невооружённым глазом, они расположены в тканях, между мышцами. Поверхностные вены мы можем рассмотреть под кожей, они имеют сине-голубой цвет.
И глубокие, и поверхностные вены имеют клапаны, которые обеспечивают отток крови только в одном направлении — снизу вверх — и сообщаются между собой при помощи особых «мостиков», перфорантных вен. Благодаря последним кровь оттекает более активно. В норме через «мостики» кровь движется только в одном направлении: с поверхности вглубь. Наиболее крупные из них располагаются несколько выше внутренней стороны лодыжки.
При варикозной болезни страдают стенки вен, снижается их тонус, они растягиваются. Клапаны, благодаря которым кровь движется снизу вверх, не смыкаются. Кровь начинает двигаться в обратном направлении — это называется «рефлюкс». В результате, развивается венозный застой крови. Кроме того, возникает ещё и аномальное движение крови. Все эти процессы провоцируют появление отёков, тяжести и боли в ногах. Длительное стояние или сидение на одном месте, беременность, малоподвижный образ жизни и лишний вес могут спровоцировать возникновение варикоза или ухудшить его течение.
Если не лечиться и не следить за своими венами, варикозная болезнь может прогрессировать: постепенно отток бедной кислородом крови уменьшается, застой и воспаление усугубляются. В результате ткани в области голеней и лодыжек получают мало кислорода и питания, что может привести к формированию язв.
Лечение трофических язв
Трофическую язву нужно обязательно лечить: ведь это открытая рана, в которую может попасть инфекция. Лечение венозной трофической язвы — целый комплекс мероприятий.
Если можно обойтись без операции, необходимо носить рекомендованный врачом компрессионный трикотаж и принимать назначенные лекарства. Это могут быть специальные препараты — венотоники, положительно влияющие на состояние венозной стенки.
Если всё же нужна операция, врач устраняет аномальный ток крови: перевязывает перфорантные вены («мостики») и удаляет варикозно-изменённые подкожные вены. Иногда, чтобы закрыть обширную язву, пациенту требуется пересадка кожи.
Предупредить появление трофических язв гораздо проще, чем заниматься их лечением. Основу профилактики составляют ежедневная физическая активность, ношение компрессионного трикотажа (степень компрессии и жёсткости определяет врач) и курсовой приём препаратов, которые улучшают тонус вен.
Почему из веноактивных препаратов стоит выбрать Детралекс®
Детралекс ® выпускается в особой микронизированной форме. Это означает, что частицы действующего вещества измельчены и доставляются напрямую к венам. Препарат обладает комплексным эффектом: повышает тонус стенок вен и уменьшает застой крови [2]. Механизм действия Детралекса позволяет влиять на снижение риска* дальнейшего прогрессирования варикозной болезни.
Детралекс ® продемонстрировал своё действие и в лечении уже появившихся трофических язв, его применение в сочетании с компрессионной терапией способно ускорять заживление небольших язв (до 10 см 2 ) в среднем на пять недель [3]. Длительность применения Детралекса при трофических язвах в среднем составляет от 3 до 6 месяцев, препарат удобно принимать: 1 таблетка 1000 мг в день, желательно во время завтрака [2,4].
1. Туркин П. Ю., Родионов С. В., Сомов Н. О., Миргатия И. О. Венозные трофические язвы: современное состояние вопроса // Лечебное дело, 2018. № 1. С. 41–45.
3. Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен// Флебология, 2018. 12(3): 138-232.
4. Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен// Флебология, 2018. 12(3): 138-232. С.166
*не является показанием к применению
Васкулиты кожи
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
Лечение геморрагического васкулита
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;
8) методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Литература
Без пролежней
Пролежнями называют глубокие повреждения мягких тканей, которые возникают из-за ухудшения кровообращения в областях тела, подвергающихся наибольшему давлению. Сначала они затрагивают кожу. Затем распространяются на подкожную жировую клетчатку, мышцы, сухожилия и кости.
Пролежни — распространенная проблема лежачих больных. В группу риска входят:
— парализованные после инсульта люди;
— старички на последних стадиях деменции;
— больные с переломом позвоночника или шейки бедра, черепно-мозговой или другой сложной травмой;
— пациенты в коме.
Факторы риска
— полный или частичный паралич тела;
— бессознательное состояние (кома);
— нарушение иннервации кожи из-за болезней ЦНС;
— избыток или, наоборот, дефицит массы тела;
— диабет;
— сосудистые заболевания (тромбоз, варикоз и пр.);
— отеки;
— недержание мочи/кала;
— повышенная потливость.
Пролежни наносят здоровью существенный ущерб. Они вызывают сильную боль, физически истощают и инвалидизируют больного. Являясь «открытыми вратами» для инфекции, даже неглубокие раны могут вызвать заражение крови и гибель пациента.
Где образуются пролежни
Местом образования пролежней обычно является область тела, расположенная ниже всего и подвергающаяся наибольшему давлению:
— в положении лежа на спине это затылок, плечи, лопатки, копчик, ягодицы, пятки;
— в положении на боку — голова, ушная раковина, плечо, локоть, бедро, внешняя сторона голени, щиколотка;
— на животе — локти, грудная клетка, половые органы, колени, тыльная сторона стоп;
— полусидя/полулежа — затылок, копчик, ягодицы, икры, пятки, стопы.
Пролежни могут образовываться в любом положении, если человек остается в нем без движения более двух часов.
Жизнь без пролежней: меры профилактики
Как абсолютное большинство заболеваний, пролежни легче предупредить, чем лечить.
Меры профилактики включают:
Изменение положения тела лежачего больного каждые 2 часа
Использование противопролежневого матраса
Специальные матрасы против пролежней наполнены воздухом или шариками из пенопласта. Такая конструкция исключает давление твердой поверхности на тело больного. Пациент как будто лежит на легком облачке. Его кровь свободно циркулирует по всему телу.
Тщательное соблюдение гигиены
Обездвиженных пациентов моют каждый день с помощью влажной губки и жидкого мыла из серии «Sani Care», «TENA Wash Cream», «Hartman» специально для лежачих больных. Эти средства надежно защищают от инфекции, улучшают циркуляцию крови, не вызывают раздражения кожи.
Своевременная смена подгузников
Нельзя, чтобы кожа долго находилась в контакте с выделениями. Они раздражают кожу, провоцируют возникновение опрелостей. При хорошем уходе подгузник меняют сразу же после опорожнения кишечника/мочевого пузыря. Затем больного подмывают.
Кожу обрабатывают защитным абсорбирующим кремом (или присыпкой) против опрелостей и пролежней. Например, таким как «Abena» с оксидом цинка, «MoliCare Skin» или «Menalind Professional».
Регулярная замена нательного и постельного белья
Лежачие больные обладают слабым иммунитетом, поэтому особенно нуждаются в чистоте. Нательное белье им следует менять ежедневно, постельное — 2–3 раза в неделю. Использовать только мягкие хлопковые трусы, носки, майки без грубых швов, шнурков, пуговиц и тугих резинок.
В комнате больного определите «чистую» зону, где будет лежать чистое, постиранное белье и постельные принадлежности. И «грязную» зону, куда Вы положите валики и постельные принадлежности без белья.
Кровать необходимо застилать так, чтобы на простыне и подушке не оставалось складок. Они сдавливают кожу, повышая риск образования пролежней. Важно следить, чтобы на кровати не оставались крошек от пищи или других посторонних предметов.
Ежедневный осмотр кожных покровов на предмет наличия стойких покраснений
При обнаружении пятен следует усилить меры профилактики: чаще поворачивать пациента, улучшить его гигиену, использовать защитные мази и кремы, делать массаж.
Сбалансированное питание
В меню лежачего больного обязательно должны присутствовать продукты, богатые витаминами А, В, С. Это овощи и зелень, постное мясо, нежирный творог. Важно также соблюдение питьевого режима. Лежачий больной в сутки должен потреблять приблизительно 40 мл жидкости на 1 кг собственного веса.
Нужна помощь в лечении пролежней?
Отправляя данные, я подтверждаю свое согласие с политикой конфиденциальности
В ближайшее время с вами свяжутся наши специалисты.
Как лечить пролежни
При долгом стационарном лечении обойтись совсем без пролежней не всегда получается. Особенно от этого страдают престарелые пациенты с очень слабым иммунитетом и сосудистыми заболеваниями.
Схемы и методы лечения определяются стадиями развития пролежней, коих существует всего 4:
1. Первая стадия — на коже образуются большие фиолетово-красные пятна, которые не исчезают при надавливании или смене положения тела. Целостность кожного покрова не повреждена.
2. Вторая стадия — в пределах красных пятен появляются пузыри с водянистым содержимым. При трении о белье они лопают, обнажая неглубокую рану.
3. Третья стадия — рана увеличивается по площади и углубляется в подкожную жировую клетчатку, мышечный слой. Из ее толщи могут сочиться жидкие выделения, гной. Пролежень выглядит как глубокая воронка с неровными краями.
4. Четвертая стадия — рана проникает сквозь всю толщу мышц, достигая сухожилий и костей. На ее поверхности образуются черные массы мертвой ткани (некроз). Могут присутствовать гнойные выделения, неприятный запах.
Лечение пролежней 1 стадии
Перед манипуляциями с кожей пациента сиделки моют и обрабатывают руки антисептиком «Софта-Ман Изо Вискораб». Затем меняют положение тела больного, убрав давление с места образования пролежня.
Красное пятно и кожу вокруг него обрабатывают раствором «Эплан», кремом «Seni Care» с аргинином или подобными средствами. Они купируют боль, смягчают и защищают кожу, ускоряют регенерацию поврежденных тканей, активизируют кровообращение. Действие противопролежневых продуктов усиливает массаж в виде легких поглаживаний по часовой стрелке.
По окончании гигиенического ухода на пятно накладывают дышащую повязку типа «Аскина Хилл» или «Аскина Дерм». Она защищает рану от мацерации и механических повреждений. На протяжении всего периода лечения следят, чтобы больной не ложился на травмированную область.
Лечение пролежней 2 стадии
При образовании пузырей и трещин проводят антисептическую обработку раны с помощью растворов/мазей «Пронтосан», «Браунодин». Они уничтожают широкий спектр бактерий, очищают поверхность раны от гноя и корок, ускоряют заживление.
После противомикробной обработки на пролежень накладывают влажную адгезивную повязку типа «Аскина Фоам». Она состоит их губчатого полиуретана, который хорошо впитывает жидкие выделения и мягко подсушивает (но не пересушивает!) рану. Повязку меняют раз в 1–2 дня.
Важно! Пролежни категорически нельзя подсушивать с помощью марганцовки, зеленки, йода, камфорного или салицилового спирта, перекиси водорода, репчатого лука или других «народных» методов! Эти средства вызывают сильный ожог и рубцевание ткани, не говоря уже о невыносимой боли, которую испытывает пациент.
Лечение пролежней 3 стадии
Глубокие пролежни третьей стадии лечит только врач. Он удаляет струпья и гной, промывает рану физраствором или антисептиком типа «Пронтосан». Затем накладывает абсорбирующую влажную повязку из серии «Аксина Фоам», «Hydrocoll», «Omnifix», «Atrauman». Она впитывает гнойные выделения, уничтожает микробы, способствует активному заживлению раны.
Лечение пролежней 4 стадии
Лечение глубокой некротизированной раны также проводит врач-хирург. Он удаляет мертвые ткани, гной и струпья, промывает рану антисептическим раствором «Пронтосан», «Хлоргексидин».
Полинейропатия нижних конечностей
Полинейропатия относится к одному из самых тяжелых неврологических нарушений. Характеризуется множественными поражениями периферических нервов. При проявлении первых же симптомов заболевания следует немедленно обратиться к врачу, чтобы получить оперативное лечение, направленное на ослабление или устранение причины возникновения патологии.
Нейропатия — это заболевание, которое возникает из-за нарушения функций какого-либо нерва. Нейропатия нижних конечностей, симптомы и лечение, которой может отличаться, может быть обнаружена только опытным врачом.
Что такое полинейропатия нижних конечностей
Название заболевания переводится с греческого языка как «болезнь множества нервов», и данный перевод полностью передает суть полинейропатии нижних конечностей. При этом поражаются практически все окончания периферической нервной системы.
Существует несколько форм заболевания:
Полинейропатия делится на 2 вида:
Симптомы полинейропатии нижних конечностей выраженные. Изначально человек чувствует слабость в ногах, появляется ощущение онемения стоп, постепенно распространяющееся на всю конечность. Некоторые пациенты жалуются на жжение и боль, покалывание в ногах, в запущенных случаях наблюдается шаткая походка, дисфункции двигательных навыков. В зависимости от тяжести состояния могут проявляться такие симптомы, как темные круги под глазами, головокружение, слабость, тремор.
Какие еще есть виды полинейропатии?
Все нервные волокна разделяют на 3 вида: чувствительные, двигательные и вегетативные. При поражении каждого из них проявляются разные симптомы. Сенсорная полинейропатия нижних конечностей развивается при поражении чувствительных нервных волокон. Она проявляется болезненными колющими ощущениями, повышением чувствительности даже при лёгком прикосновении к стопе. У некоторых пациентов чувствительность понижается.
Вегетативная полинейропатия проявляется следующими симптомами:
Сенсомоторная полинейропатия нижних конечностей развивается при поражении чувствительных и двигательных нервов. Клиническая картина заболевания сочетает сенсорные и двигательные расстройства.
По локализации патологического процесса выделяют дистальную и проксимальную полинейропатию. При дистальной форме заболевания поражаются участки нижних конечностей, которые расположены дальше от туловища (ступня, пальцы ног). Проксимальная полинейропатия характеризуется поражением отделов нижних конечностей, расположенных ближе к тазу (голени и бёдер).
В зависимости от причины поражения периферических нервов различают следующие виды полинейропатии нижних конечностей:
К первичной полинейропатии относятся наследственные и идиопатические виды заболевания. Ко вторичной относится полинейропатия, возникшая в результате метаболических расстройств, отравлений, инфекционных заболеваний.
Токсическая полинейропатия нижних конечностей
Токсическая полинейропатия – синдром, который возникает вследствие поражения периферических нервов внешними или внутренними токсинами. Она развивается вследствие прямого токсического воздействия ядов на различные структуры центральной и периферической нервной системы (экзогенный токсикоз) или в результате поражения паренхиматозных органов и систем организма, ответственных за детоксикацию (эндогенный токсикоз).
Неврологи Юсуповской больницы проводят комплексную терапию токсических полинейропатий, которая включает:
Для выяснения причины поражения периферических нервов проводят токсикологические тесты. Изменения в организме пациента определяют с помощью современных лабораторных исследований. Нейрофизиологи выполняют электронейромиографию, позволяющую установить место локализации и степень поражения нервных волокон.
Причины и механизмы развития токсической полинейропатии
В основе развивающегося токсического процесса лежит повреждение любого структурного элемента нервной системы путём модификации энергетического, пластического обменов, нарушения генерации и проведения нервного импульса по возбудимым мембранам, передачи сигнала в синапсах. Все известные яды оказывают нейротоксическое действие. Любая острая интоксикация сопровождается нарушениями функций периферических нервов.
Токсины могут избирательно воздействовать на отдельные структурные элементы нервной системы:
Конкретные точки приложения большей части токсических веществ не определены. Избирательность токсического действия носит относительный характер. С увеличением дозы ядов повреждение становится менее избирательным.
Симптомы токсической полинейропатии
В зависимости от условий воздействия, строения токсического вещества, его нейротоксического потенциала патологические процессы при полинейропатии протекают остро, подостро или хронически. Проявлением острого нейротоксического действия является нарушение проведения нервных импульсов по двигательным и вегетативным волокнам и блокады или извращения поступающей сенсорной информации.
Токсическая полинейропатия нижних конечностей начинается с парестезий (ощущения ползания мурашек) и болей в стопах, затем в кистях рук. Интенсивность боли быстро становится нестерпимой. У некоторых пациентов в процесс вовлекаются кончик носа, ушные раковины. Их беспокоят боли в зубах и зуд дёсен в области верхней челюсти, непродолжительная заложенность носа.
Отмечаются следующие симптомы:
При прогрессировании заболевания появляются отёки стоп и нижней трети голеней, кистей. У некоторых больных токсической полинейропатией развиваются трофические язвы, раздражение кожи в связи с тем, что они, пытаясь уменьшить боль, принимают холодные водные ванночки для конечностей.
Периферическую нейропатию иногда вызывают лекарственные препараты:
Смешанная сенсорно-двигательная полинейропатия развивается вследствие неконтролируемого приёма этамбутола, изониазида, метронидазола, стрептомицина, хлорпропамида.
Лечение токсической полинейропатии
Лечение токсической полинейропатии нижних конечностей предусматривает исключение токсического воздействия причинного фактора. Если речь идет об эндогенном отравлении, то эндокринологи назначают препараты для лечения сахарного диабета, заболеваний щитовидной железы, печени и почек.
Врачи клиники неврологии проводят комплексную терапию токсической полинейропатии нижних конечностей по нескольким направлениям:
При острой токсической полинейропатии в Юсуповской больнице проводят плазмаферез. Витамины оказывают прямое нейротропное действие. Они необходимы для нормального функционирования нервной ткани.
Диабетическая полинейропатия нижних конечностей
Полинейропатия нижних конечностей является одним из частых осложнений сахарного диабета. Заболевание проявляется болью и утратой трудоспособности. У пациентов, страдающих диабетической полинейропатией, возрастает риск ампутации нижних конечностей.
Единственным методом лечения, способным предотвращать и замедлять прогрессирование диабетической полинейропатии, является достижение хорошего контроля над уровнем сахара в крови. По этой причине пациентов, которые проходят курс терапии в клинике неврологии, консультирует эндокринолог. Дополнительное лечение направлено на борьбу с болью, улучшение качества жизни пациентов и предупреждение образования хронических язв нижних конечностей.
Профессора, врачи высшей категории назначают пациентам, страдающим полинейропатией нижних конечностей, эффективные и безопасные препараты, зарегистрированные в РФ. Специалисты клиники реабилитации применяют новейшие физиотерапевтические методы лечения поражения периферических нервов.
Типы диабетической полинейропатии
Симметричные нейропатии включают острую болевую нейропатию и сенсорную или автономную нейропатию. У больных сахарным диабетом наблюдаются фокальные нейропатии:
Тяжесть диабетической полинейропатии зависит от следующих факторов:
Полинейропатия является независимым фактором риска для образования язв на ногах и их ампутации. У больных диабетической полинейропатией вероятность ампутации в течение жизни составляет 15 %.
Симптомы диабетической полинейропатии нижних конечностей
Основной причиной развития полинейропатии нижних конечностей у больных сахарным диабетом является повышенный уровень глюкозы в крови. При диабетической полинейропатии патологический процесс развивается в нервах дистальных (удалённых от туловища) отделах нижних конечностей. В начале заболевания поражаются малые немиелинизированные нервные волокна. Это приводит к потере болевой и температурной чувствительности, появлению нейропатической боли.
К характерным признакам полинейропатического болевого синдрома относят:
Обострение болевого синдрома наблюдается в ночное время суток. У пациентов могут иметь место симптомы поражения больших сенсорных волокон, в том числе утрата общей чувствительности и нарушение равновесия вследствие потери проприорецептивной чувствительности.
У пациентов, страдающих диабетической полинейропатией, развиваются следующие автономные симптомы:
При неврологическом обследовании в дистальных отделах рук и ног неврологи выявляют снижение чувствительности к мягкому прикосновению, воздействию температуры и уколу иглой.
Обследование пациентов, страдающих диабетической полинейропатией
Диабетическая полинейропатия нижних конечностей диагностируется на основании наличия дистальных симметричных сенсорных симптомов и целевого неврологического исследования, которое подтверждает наличие сенсорных, моторных и рефлекторных изменений по дистальному симметричному типу.
При каждом визите пациента с диабетической полинейропатией врач производит визуальный осмотр его ног. Обнаружение отклонений при скрининге является поводом для проведения тщательного диагностического обследования, которое включает:
Неврологи Юсуповской больницы проводят лабораторный скрининг на наличие дистальной симметричной сенсомоторной нейропатии у пациентов без сахарного диабета, который включает определение:
Лаборанты производят подсчёт форменных элементов в крови, оценку скорости седиментации эритроцитов, выполняют анализ мочи, определяют содержания витамина В12 и уровня тиротропин-стимулирующего гормона. Пациентов с диабетической осматривает офтальмолог на предмет ретинопатии. Нефролог определяет, не развилась ли диабетическая нефропатия.
Лечение диабетической полинейропатии нижних конечностей
Сегодня в арсенале врачей отсутствуют препараты, позволяющие вылечить диабетическую полинейропатию нижних конечностей. Неврологи Юсуповской больницы применяют современные методы, позволяющие корректировать течение данного заболевания, осуществляют профилактические мероприятия, направленные на предупреждение образований язв на диабетической стопе.
Особое значение неврологи Юсуповской больницы уделяют симптоматической терапии, особенно в случае диабетической полинейропатии с болевым синдромом. Для защиты от аллодинии используют специальное приспособление по типу барьера, которое подпирает ступни и предотвращает их трение о простынь. Пациентам с нейропатической болью и деформирующей артропатией рекомендуют носить ортопедическую обувь.
Фармакологическая терапия диабетической полинейропатии с болевым синдромом включает:
Неврологи применяют подход, основанный на назначении низких доз препаратов и постепенном их увеличении до тех пор, пока не будет достигнут адекватный контроль над болью или нежелательным побочным эффектом. Врачи индивидуально подбирают лекарственные средства каждому пациенту.
Алкогольная полинейропатия нижних конечностей
Алкогольная полинейропатия – осложнение алкогольной болезни, развивающееся вследствие злоупотребления спиртными напитками. Поражение периферических нервов проявляется парестезией (чувством ползания мурашек), стойким болевым синдромом, нарушением чувствительности в поражённых участках конечностей.
Мнение эксперта
Автор: Андрей Игоревич Волков
Врач-невролог, кандидат медицинских наук
Людям, злоупотребляющим алкоголем, знакомо чувство, когда внезапно начинают холодеть ноги, а кожу покалывает будто иголками. Одни не обращают на это проявление внимания, другие уверены, что это от неправильного положения тела. Однако при первых же появлениях такого симптома следует обратиться к врачу, потому что проявление является основным признаком развивающейся алкогольной полинейропатии.
В результате распития спиртных напитков, оказывающих регулярное сильное токсическое воздействие на организм, и последующего срыва метаболических процессов, происходит необратимая трансформация нервных волокон. При отсутствии своевременных терапевтических мероприятий человеку грозит инвалидность.
В первую очередь больному помогут избавиться от алкогольной зависимости, без этого условия любое лечение будет неэффективным. Последующая стратегия лечения направлена на регенерацию иммунной системы, органов желудочно-кишечного тракта, восстановление работоспособности нервной системы, устранение болезненных проявлений.
По статистике, женщины страдают от алкогольной полинейропатии гораздо чаще мужчин. Риск вероятности заболевания увеличивается даже в том случае, если в сутки употреблять 100 мл этилового спирта. Врачи Юсуповской больницы проведут полную диагностику больного, выявят точный диагноз, и в соответствии с сопутствующей симптоматикой назначат комплексное лечение.
Причины и механизмы развития
Единственная причина алкогольной полинейропатии – злоупотребление спиртными напитками в течение продолжительного времени. Поражение периферических нервов возникает вследствие прямого токсического воздействия этанола и продуктов его обмена, а также дефицита витаминов группы В, в частности В1 (тиамина гидрохлорида).
Дефицит витамина В1 приводит к изменению обмена глюкозы. В результате в организме происходят следующие патологические процессы:
Они способствуют проявлению нейротоксического эффекта алкоголя. Снижается выработка белков нейрофиламентов, нарушается скорость аксонального транспорта. Нейротоксичность обусловлена прямым повреждающим действием этанола и его продуктов обмена на нервные клетки.
Продукты обмена этанола обладают следующими эффектами:
Вследствие избыточной возбудимости болевых рецепторов, реагирующих на стимулы, которые угрожают организму повреждением, у пациентов, страдающих хронической алкогольной полинейропатией, усиливается чувствительность болевых рецепторов.
Виды алкогольной полинейропатии
Неврологи выделяют следующие разновидности алкогольной полинейропатии:
При сенсорной форме алкогольной полинейропатии у пациентов возникают болевые ощущения в дистальных отделах конечностей, появляется чувство онемения, зябкости, жжения. Иногда появляются судороги икроножных мышц. Повышается или понижается болевая и температурная чувствительность на стопах и ладонях. Сенсорные нарушения сопровождаются вегетососудистыми расстройствами: бледностью кожных покровов, усиленным потоотделением. Могут снижаться рефлексы.
Смешанная форма заболевания характеризуется двигательными и сенсорными нарушениями. У пациентов неврологи выявляют следующие симптомы:
При атактической форме алкогольной полинейропатии нарушается координация движений, походка, появляется ощущение онемения в ногах, развивается повышенная чувствительность дистальных (нижних) отделов конечностей.
Клиническая картина по алкогольной полинейропатии
Клиническое течение алкогольной полинейропатии, протекающей без дефицита тиамина отличается от проявлений заболевания при выраженном дефиците витамина В1.
Для алкогольной полинейропатии, протекающей без дефицита витамина В1, характерны умеренно выраженные следующие вегетативные нарушения:
У большинства пациентов нарушается потоотделение, в покое учащается пульс, возникает отёчность и чрезмерная пигментация кожи. Имеют место дистрофические изменения ногтей, изменение окраски кожных покровов.
Диагностика алкогольной полинейропатии
При неврологическом обследовании пациентов, страдающих алкогольной энцефалопатией, неврологи на ранних стадиях заболевания определяют повышение сухожильных рефлексов, на более поздних – их снижение. Тонус мышц, как и чувствительность кожных покровов, снижен.
Для подтверждения диагноза врачи отделения неврологии проводят комплексное обследование пациентов с помощью новейшей аппаратуры ведущих мировых производителей. Оно включает следующие исследования:
Для того чтобы установить окончательный диагноз, невролог может назначить следующие исследования:
В результате распития спиртных напитков, оказывающих регулярное сильное токсическое воздействие на организм, и последующего срыва метаболических процессов, происходит необратимая трансформация нервных волокон. При отсутствии своевременных терапевтических мероприятий человеку грозит инвалидность.
В первую очередь больному помогут избавиться от алкогольной зависимости, без этого условия любое лечение будет неэффективным. Последующая стратегия лечения направлена на регенерацию иммунной системы, органов желудочно-кишечного тракта, восстановление работоспособности нервной системы, устранение болезненных проявлений.
Как лечится алкогольная полинейропатия
Лечение алкогольной полинейропатии врачи Юсуповской больницы начинают с терапии алкогольной болезни. Пациентам проводят инфузионную терапию препаратами дезинтоксикационного действия и витаминами группы В. Врачи выбирают оптимальную форму тиамина в зависимости от нескольких факторов.
Поскольку одним из звеньев патогенеза алкогольной полинейропатии является оксидантный стресс, неврологи для лечения пациентов используют α-липоевую кислоту. Она обладает следующими эффектами:
Для купирования нейропатической боли, вызванной алкогольной интоксикацией, врачи клиники неврологии назначают пациентам антиконвульсанты и антидепрессанты. Трициклические антидепрессанты не влияют на состояние повреждённых нервов, но блокируют поступление болевого сигнала в головной мозг. Это повышает уровень серотонина, который уменьшает выраженность депрессии и тревожности.
Поскольку у многих пациентов неприятные ощущения усиливаются даже при соприкосновении с одеждой или постельным бельём, в клинике неврологии имеются специальные приспособления, которые удерживают одеяло над телом. Чтобы защитить участки тела со сниженной чувствительностью и уберечь пациента от возможных травм, врачи рекомендуют:
Если пациент при вставании с постели испытывает головокружение, ему рекомендуют носить компрессионный трикотаж, спать с приподнятой головой.
Причины полинейропатии нижних конечностей
Причины полинейропатии нижних конечностей различного типа похожи между собой. К развитию могут привести следующие моменты:
В редких случаях патология возникает у беременных женщин, которые, казалось бы, абсолютно здоровы. Проявиться болезнь может на любом сроке — как в первом, так и в третьем триместре. Ученые сходятся во мнении, что причиной является именно дефицит витаминов группы В, длительный токсикоз и непредсказуемая реакция иммунной системы беременной на плод.
Первые признаки полинейропатии нижних конечностей
Первые симптомы обнаруживаются по большей мере на дистальных участках ног. В первую очередь подвергаются заболеванию стопы, а затем симптомы полинейропатии нижних конечностей постепенно распространяются вверх, поэтому важно вовремя начать лечение.
Изначально у пациентов возникают неприятные ощущения:
Затем появляются боли, причем они возможны даже от легкого прикосновения. Дополнительно может наблюдаться нарушение чувствительности в области поражения нервных волокон — оно может как снизиться, так и повыситься.
Симптоматика осложняется возникновением слабости в мышцах. В крайне редких ситуациях проявляется синдром «беспокойных ног».
Из-за улучшения циркуляции крови в пораженных областях на коже пострадавшего со временем возникают тропические и сосудистые нарушения, которые проявляются в:
К нарушениям сосудистого типа относят чрезмерную бледность кожных покровов и ощущение холода на участках, подверженных болезни. Симптомы полинейропатии нижних конечностей нельзя увидеть на фото, поэтому стоит прислушиваться к своим ощущениям.
Симптомы полинейропатии нижних конечностей
Причины полинейропатии нижних конечностей разные, но симптомы всегда схожи. Выражаются они в следующем:
Выраженность симптомов может быть различной степени тяжести. Поэтому болезнь может развиваться как годами, так и за считанные дни.
Диагностика полинейропатии нижних конечностей
Изначально необходима консультация невролога. Доктор должен осмотреть пораженные участки и проверить рефлексы. При подозрении на полинейропатию необходимо сделать:
Сбор анамнеза и физикальное обследование помогают определить необходимость дополнительных видов исследования для обнаружения причин нейропатии.
Динамика проявлений
У пациентов, страдающих сенсорной полинейропатией нижних конечностей, первыми появляются позитивные сенсорные симптомы (ощущение жжения и другие парестезии) в области стоп, чаще всего в кончиках пальцев. Со временем присоединяются негативные сенсорные симптомы (онемение и снижение чувствительности). По мере того как поражаются все более короткие нервные волокна, они постепенно распространяются в проксимальном направлении (на голень и бедро).
При порфирийной полиневропатии нарушения чувствительности определяются не на стопах и кистях. А в проксимальных отделах конечностей и на туловище. Если в патологический процесс вовлекаются волокна глубокой чувствительности, развивается сенситивная атаксия – расстройство сенсорного восприятия давления, вибрации и положения тела в пространстве. Оно приводит к дискоординации и двигательным нарушениям.
Лечение полинейропатии нижних конечностей
Пациенту с полинейропатией нижних конечностей необходимо подготовиться к длительному и тяжелому комплексному лечению. Так как заключается оно не только в купировании симптомов, отравляющих жизнь, но и в искоренении первопричины возникновения недуга.
При лечении активно используются физиотерапевтические методики, например, электрофорез. Если полинейропатия нижних конечностей сопровождается сильнейшим болевым синдромом, пациенту в обязательном порядке назначаются обезболивающие препараты, местно и внутрь.
Полностью застраховаться от болезни нельзя. Но можно постараться ее предотвратить, используя банальные меры предосторожности. То есть при работе с токсическими веществами обязательно применять соответствующие защитные средства, любые медицинские препараты принимать только после консультации и назначения доктора, а инфекционные заболевания не пускать на самотек, не давая перейти в хронический воспалительный период, когда вылечить болезнь уже будет невозможно и останется только снимать обострения и купировать симптомы. Самыми простыми мерами предупреждения возникновения проблем являются сбалансированное питание, богатое витаминами, постоянная физическая активность, отказ от алкогольных напитков.
В случае если причину купировать невозможно, все лечение сводится к минимизации болевого синдрома и недееспособности. Специалист по реабилитации и физиотерапевт порекомендуют специальные ортопедические приспособления.
Даже если лечение прошло успешно и все или большая часть нервных волокон восстановилась, расслабляться рано. Необходимо провести длительный курс реабилитационной терапии, так как при полинейропатии в первую очередь страдают мышцы, теряя тонус. Поэтому необходима длительная работа, направленная на восстановление подвижности, — может потребоваться помощь сразу нескольких специалистов.
Из-за уникальности каждого случая схема реабилитационных мер разрабатывается индивидуально и зависит от состояния пациента. Реабилитация может включать в себя витаминотерапию, длительную работу с психологами, диетотерапию и другие методики, в зависимости от конкретной ситуации.
Лечение полинейропатии нижних конечностей необходимо начинать немедленно, не откладывая на потом. Как только появились тревожные симптомы, следует обратиться к врачу — без своевременной терапии велик риск осложнения в виде паралича, нарушений работы сердечно-сосудистой и дыхательной систем. Вовремя начатое лечение поможет свести вероятность осложнений к минимуму и сохранить полную работоспособность. Не стоит забывать и о восстановительной терапии, именно она закрепит полученный от лечения эффект.
Комплексное лечение сенсорно-моторной полинейропатии нижних конечностей включает:
Электрическая стимуляция нервов слабым током уменьшает боль и нормализует чувствительность. Лечебную физкультуру проводят с пациентами, имеющими мышечную слабость или нарушение координации. Ортопедические приспособления (трости, ходунки и инвалидные кресла) обеспечивают поддержку и облегчают боль пациентам с полинейропатией нижних конечностей.
Прогноз полинейропатии нижних конечностей
Заболевание очень опасно для человека, так как само по себе оно не проходит. Если запустить полинейропатию, последствия будут печальны.
Стоит помнить, что длительная мышечная слабость зачастую приводит к снижению тонуса мускулатуры тела и впоследствии к полной атрофии мышц. В свою очередь это может привести к появлению язв на кожных покровах.
В редких случаях полинейропатия завершается полным параличом дистальных плоскостей тела и органов дыхания. Это смертельно опасно для человека. Прогрессирующее заболевание доставляет пострадавшему массу неудобств, принуждая выстраивать новый образ жизни, в корне меняя привычный уклад.
Профилактика полинейропатии нижних конечностей
В целях профилактики такого заболевания, как полинейропатия нижних отделов тела, необходимо отказаться от употребления спиртных напитков, регулярно контролировать уровень сахара в крови и моче, а при работе с опасными и токсичными веществами в обязательном порядке применять специальные средства индивидуальной защиты.
Чтобы избежать возникновения болевых ощущений после купирования болезни, рекомендуется:
Не стоит забывать о лечебной физкультуре, предназначенной для того, чтобы держать мышцы в постоянном тонусе, не допуская атрофии. Регулярные занятия физиотерапией при полинейропатии укрепят тело. Стоит вести спокойный образ жизни, избегать эмоционального перенапряжения, которое негативно может отразиться на нервной системе, правильно питаться и прислушиваться к состоянию организма, чтобы не допустить возвращения болезни.